Les changements de profils lipidiques après gastrectomie radicale chez les patients atteints de cancer gastrique
Résumé de l'arrière-plan
Nous avons étudié les changements de profils lipidiques après gastrectomie radicale.
Méthodes
Nous avons analysé les lipides changements de profil après radical gastrectomie chez 144 patients atteints de cancer gastrique. Leurs profils lipidiques, y compris le cholestérol total (CT), de triglycérides (TG), le LDL-cholestérol (LDL) et de cholestérol-HDL (HDL) ont été évalués avant l'intervention, ainsi que 6 et 12 mois après l'opération. Résultats de Nous avons comparé les changements de profil lipidique selon le type de reconstruction et de résection étendue.
Le niveau de TC avait diminué de 6 mois après la chirurgie, et est resté inchangé par la suite. Le niveau de LDL avait également diminué de 6 mois après la chirurgie, mais a de nouveau augmenté après 12 mois après la chirurgie. Le niveau de HDL a augmenté de 12 mois après la chirurgie, alors que le niveau TG est resté inchangé. Dans une comparaison des taux de lipides selon le type de reconstruction ou d'une résection étendue, le niveau de HDL significativement différent selon le type de reconstruction 12 mois après la chirurgie: il était nettement plus élevée dans la gastrectomie totale que dans le groupe par rapport au montant de gastrectomie fois 6 mois et 12 mois après chirurgie. Tant le sexe masculin et la gastrectomie totale ont été associés à la probabilité de la normalisation des LDL après la chirurgie
Conclusions
Les profils lipidiques dont le TC, les niveaux LDL et HDL ont été changés après gastrectomie radicale. Par conséquent, après cette procédure, les profils lipidiques des patients présentant une hyperlipidémie doivent être évalués.
Mots-clés
profil lipidique gastrectomie cancer gastrique de perte de poids Contexte
Malgré la baisse des taux d'incidence, le cancer gastrique reste le cancer le plus fréquent en Corée et Japon [1]. La résection chirurgicale est le pilier de guérison des patients atteints de cancer de l'estomac; la réduction du volume gastrique entraîné dans une gastrectomie radicale, cependant, conduit à des troubles nutritionnels ou métaboliques [2] et empiète négativement sur la qualité de vie globale. Les mécanismes possibles de ces problèmes ont été connus pour inclure l'ingestion de nourriture avec facultés affaiblies, malabsorption, temps de transit avec facultés affaiblies, et une diminution du taux de ghréline. gastrectomie rend le mélange des matières alimentaires avec des enzymes digestives difficile et limite, de ce fait, l'absorption des lipides. La conséquence a diminué l'apport alimentaire conduit à la perte de poids, et le corps humain dépense protéines et lipides comme sources supplémentaires des changements de l'énergie dans les profils lipidiques après chirurgies bariatriques pour l'obésité morbide ont été bien établies dans des études cliniques [3] - [8]. . Il a été démontré que les chirurgies bariatriques tels que l'anneau gastrique, sleeve gastrectomie ou Roux-en-Y bypass gastrique fournissent une rémission efficace de l'obésité morbide et l'hyperlipidémie [2], [3], [5], [9], [10] . Lipid-profil des changements sont connus pour être associés à la perte de poids, la malabsorption, une diminution de l'apport calorique, modifié le temps de transit intestinal, le changement hormonal, et la diarrhée [11] - [14]. De tels changements après gastrectomie pour cancer de l'estomac, cependant, ont reçu une attention de recherche relativement peu. Lee et al. [2] ont constaté que les patients cancéreux ayant subi une résection gastrique manifeste lipidique-profil, niveau de glucose et de changements de poids corporel.
Dans la présente étude, par conséquent, nous avons étudié les changements de profils lipidiques après gastrectomie radicale. Les corrélations du changement de poids et le taux de glucose sérique avec des lipides profil changement ont également été examinés. D'après notre hypothèse selon laquelle le type de traitement permet de déterminer les changements de profil des lipides, nous avons évalué les profils lipidiques entre différents les différents groupes de patients en fonction du type de reconstruction et l'étendue de la résection. Matériaux et méthodes
Patients et collecte de données
Un total de 144 patients qui avaient subi une gastrectomie radicale curative dans notre hôpital entre 2011 et 2012 ont été inscrits. Une évaluation complète, y compris les examens physiques, des tests sanguins, la poitrine et les radiographies abdominales, endoscopie haute-gastro-intestinal, l'échographie endoscopique, tomodensitométrie et la tomographie par émission de balayage abdominale a été menée à la fois avant et après la chirurgie. La prise de sang suivant le jeûne pendant la nuit a été réalisée pour mesurer le taux de cholestérol total (CT), de triglycérides (TG), lipoprotéines de basse densité (LDL) et les lipoprotéines de haute densité (HDL) profils lipidiques préopératoire, ainsi que 6 mois et 12 mois après la chirurgie . Les données cliniques sur l'âge, le sexe, l'indice de masse corporelle (IMC), le stade, les comorbidités, les types de fonctionnement, et l'étendue de la résection ont été examinés.
Les patients ont été divisés en groupes correspondant à la fois l'étendue de la résection et les types de reconstruction et le niveau des lipides changements entre eux ont été comparés. En outre, pour élucider les possibles facteurs clinicopathologiques corrélatifs conduisant à des lipides profil changement, les changements dans l'indice de masse corporelle (IMC) et la glycémie à jeun (FBS) ont été analysées en préopératoire ainsi que 6 et 12 mois après la chirurgie. L'étendue de la résection a été choisie d'après les gastriques directives japonaises de traitement du cancer [15], qui spécifient une gastrectomie partielle lorsqu'une marge proximale satisfaisante de résection peut être obtenue, et une gastrectomie totale lorsque les tumeurs sont situées sur le côté proximal ou le long de la grande courbure et le port de métastases au ganglion lymphatique No.4sb. Les types de reconstruction, quant à lui, inclus Billroth I ou II et Roux-en-Y. Enfin, les relations entre les paramètres métaboliques et les facteurs cliniques péri-opératoires ont été analysés. L'approbation de cette étude a été obtenue à partir de notre vaste examen institutionnel (IRB KC14RISI0482).
Calendrier de régime alimentaire post-gastrectomie
Nous avons chemin critique, y compris le calendrier de régime après gastrectomie radicale pour les patients atteints de cancer gastrique. Les patients ont appris à garder à l'esprit qu'ils devraient avoir la moitié quantité de farine douce six fois par jour pendant 1 mois après la chirurgie. Et par la suite, ils peuvent manger des repas réguliers, mais nous recommandons généralement de manger des petits repas fréquents (environ deux heures) pour un temps assez long.
Analyse statistique
données continues ont été exprimées en moyenne ± écart-type. A titre de comparaison inter-sous-groupe, les valeurs moyennes ont été analysées à l'aide de mesures répétées ANOVA (corrigées des valeurs préopératoires) avec un Holm-Bonferroni test post-hoc méthode. Si le test de Mauchly de sphéricité a été violé, la correction Greenhouse-Geisser a été appliquée. Tous les paramètres ont été soumis à une transformation logarithmique, qui a transformé les valeurs qui ont ensuite été converties en leurs unités d'origine par rétro-transformation basée sur l'exponentiation. Les facteurs indépendants associés à la correction des profils lipidiques ont été évaluées par les statistiques effectuées en utilisant des modèles de régression logistique univariée et multivariée. Une analyse finale des données a été réalisée à l'aide du logiciel SPSS (version 12.0, SPSS, Chicago, Illinois). Résultats de la valeur p de
critique de signification a été fixé à 0,05.
Les caractéristiques initiales des patients sont énumérés dans le tableau 1. Parmi les 144 patients, 92 (64%) étaient des hommes, dont la moyenne IMC moyen niveaux de TC, TG, HDL et LDL étaient 23,67 kg /m
2, 183,89 mg /dl, 94,87 mg /dl, 47,23 mg /dl et 107,25 mg /dl, respectivement. Au cours du suivi de 12 mois, l'IMC et le profil lipidique modifiés à des points particuliers de temps (tableau 2) (figure 1). Le niveau moyen TC avait diminué de façon significative 6 mois postopératoires, de 183. 89 ± 2,84 à 162,66 ± 3,56 mg /dl (P < 0,0001), mais il est resté stagnant par la suite. Le taux de HDL moyen a augmenté de façon significative 12 mois après l'opération, à partir de 47,23 ± 1,01 à 50,40 ± 1,00 mg /dl (P < 0,0012). Il y avait également une diminution significative du niveau 6 mois après l'opération de LDL, à partir de 107,25 ± 2,75 à 86,00 ± 2,59 mg /dl (p < 0,0001), suivie d'une augmentation importante de 12 mois après l'opération de 93,65 ± 2,43 mg /dl (P < 0,0001). Toutefois, aucun changement significatif de niveau TG ont été observés, soit 6 ou 12 mois après surgery.Table 1 Les caractéristiques initiales des patients de Variables
No. (%) (N = 144)
Sexe Homme
92 (63.89)
Femme
52 (36.11)
âge (années)
moyenne ± SD
58,63 ± 9,86
médiane (plage)
60 (36-81)
Stage
I
110 (76.39)
II
18 (12.5)
III
16 (11.11)
comorbidité
No
51 (35.42)
Oui
93 (64.58)
diabète
No
116 (80.56)
Oui
28 (19,44)
Hypertension
No
103 (71,53)
Oui
41 (28.47)
fumeurs
Non
57 ( 39.58)
Oui
87 (60.42)
opération approche
Ouvrez
114 (79.17)
30 (20.83)
résection laparoscopique mesure de
total
38 (26.39) Sous-total
106 (73.61)
21 (14,58)
B-II de la reconstruction de BI
79 (54.86)
RY
44 (30.56)
BI, Billorth I; B-II, Billroth II; RY, Tableau 2 Les changements de Roux en Y. dans les paramètres métaboliques à la fin de l'étude de 12 mois
post hoc Holm-Bonferroni méthode test
op pré
6 mois
12 mois
pvalue
(pré-6 m) pvalue
(pré-12 m) pvalue
(6 m-12 m) pvalue
TC
183,89 ± 2,84
162,66 ± 3,56
166,22 ± 3,76
< 0,0001
< 0,0001
< 0,0001 0,4042
TG
94,87 ± 4,66
91.14 ± 3.51
96,29 ± 3,70
0,3790
HDL
47.23 ± 1.01
48,73 ± 1,05
50.40 ± 1.00
0,0225
0,1235 0,0012
0,0866
LDL
107,25 ± 2,75 ± 2,59
86.00
93,65 ± 2,43
< 0,0001
< 0,0001
< 0,0001
< 0,0001 de poids
62,61 ± 0,87
57,08 ± 0,78
57.30 ± 0.79
< 0,0001
< 0,0001
< 0,0001 0,3465
IMC
23.67 ± 0.25
21,58 ± 0,23
21,67 ± 0,23
<0,0001
< 0,0001
< 105,94 ± 2,09
102,17 ± 1,53
103,20 ± 1,98
0,2435
les données de 0,0001
0,3483
FBS sont présentés en moyenne ± SD, TC, le cholestérol total; TG triglycéride; HDL, le cholestérol des lipoprotéines de haute densité; LDL, le cholestérol des lipoprotéines de basse densité; IMC, indice de masse corporelle; . FBS, la glycémie à jeun
Figure 1 Altérations des paramètres métaboliques 6 et 12 mois après gastrectomie dans toutes les cohortes (* P < 0,05).
Nous avons ensuite comparé les lipides profil change en fonction du type de reconstruction. Aucune différence dans TC, TG ou le niveau de LDL étaient évidents pour les types de reconstruction 6 ou 12 mois après la chirurgie. Le niveau de HDL, en revanche, était significativement plus faible chez les patients qui avaient subi Roux-en-Y (RY) reconstruction que chez ceux qui avaient subi Billroth I ou II 12 mois après la chirurgie (p = 0,0098) (figure 2). Figure 2 Analyse de sous-groupe de paramètres métaboliques 6 et 12 mois après gastrectomie par type de reconstruction (* B-I contre RY, † B-I par rapport à B-II, et ‡ B-II vs RY (P < 0,05)).
Nous avons également comparé les lipides changements de profil selon l'étendue de la résection. Encore une fois, aucune différence dans TC, TG ou le niveau de LDL étaient évidentes entre les cas de gastrectomie totale et sous-totaux, soit 6 ou 12 mois après la chirurgie. Le niveau de HDL, cependant, était significativement plus faible chez les patients qui avaient subi une gastrectomie totale que chez ceux qui avaient subi une gastrectomie subtotale fois 6 (P = 0,0422) et 12 mois (P = 0,0464) après la chirurgie (figure 3). Figure 3 Analyse des sous-groupes de paramètres métaboliques 6 et 12 mois après gastrectomie par résection étendue (* P < 0,05).
Nous avons ensuite analysé les facteurs indépendants associés à la correction du profil lipidique anormal en utilisant des modèles de régression logistique. Il y avait 49, 55, 120 et 93 patients qui présentaient des niveaux de TC préopératoire, TG, HDL et LDL anormales, respectivement (tableau 3). Il n'y avait pas de facteurs cliniques indépendants associés à la correction des anomalies TC, TG ou HDL. Mais pour la correction de LDL anormal, il y avait des associations significatives avec le sexe [OR = 0,39, IC à 95% = de 0,153 à 0,847, P = 0,0369], l'étendue de la résection [OR = 0,36, IC à 95% = 0,14 à 0,97, P = 0,0438] et le type de reconstruction [OR = 0.4.47, IC à 95% = 1,01 à 19,68, p = 0,0143] sur l'analyse multivariée (tableau 4) .Table 3 changements de profil lipidique entre la période préopératoire et 6 mois postopératoires
normal → normal
normal →
anormal
anormal →
anormal
anormal → Normal*
TC
83
12
12
37
TG
72
17
22
33
HDL
11
13
104
16
LDL
44
7
45
48
Les niveaux de référence; cholestérol total (TC) < 200 mg /dL, de triglycérides (TG) 40-120 mg /dl, HDL-cholestérol (HDL) > 60 mg /dl, le LDL-cholestérol (LDL). < 100 mg /dl
* Le nombre de patients dont le profil lipidique ont été normalisées à 6 mois après la chirurgie.
Tableau 4 Analyse des facteurs clinicopathologiques associés à la résolution du LDL-cholestérol à 6 mois
Abnormal → Abnormal (n = 45 )
Abnormal → normal (n = 48)
OR (IC à 95%)
pvalue
Régler OU (95% CI)
pvalue
21 (46.67)
34 (70.83)
1 1
Sexe Homme Female
24(53.33)
14(29.17)
0.36(0.153–0.847)
0.0192
0.39(0.16–0.95)
0.0369
Age (années)
moyenne (SD)
58,71 (8,56)
57.85 (11.28) 1
médian (plage)
61,00 (38,00 à 73,00)
58.00 (36.00 -81,00)
0,99 (0,95 à 1,03)
0,6786
Stage
IA
37 (82.22)
23 (47,92) 1
IB
2 (4,44)
5 (10.42)
4,02 (0,72 à 22,47)
0,9480
IIA
1 (2.22)
3 (6,25)
4,83 (0,47 à 49,22)
0,9534
IIB
2 (4.44)
6 (12,5)
4,83 (0,90 à 25,97)
0,9534
IIIA
1 (2.22)
3 (6,25)
4,83 (0,47 à 49,22)
0,9534
IIIB
5 (10,42) de Inf
0,9148
IIIC
2 (4.17)
Inf
0,9435
comorbidité
No
23 (51.11)
19 (39.58) 1
Oui
22 (48.89)
29 (60.42)
1,60 (0,70 à 3,63)
0,2654
DM
No
42 (93.33)
39 (81.25) 1
Oui
3 (6,67)
9 (18,75)
3,23 (0,82 à 12,81)
0,0952
HBP
No
35 (77.78)
36 (75) 1
Oui
10 (22.22)
12 (25)
1,17 (0,45 à 3,05)
0,7529
approche Op
Ouvrez
35 (77.78)
40 (83.33)
8 (16,67)
0,70 (0,25 à 1,97)
0,4992
résection de mesure de> 1
laparoscopique
total
8 (17,78)
19 (39.58) 1
1
Subtotal
37(82.22)
29(60.42)
0.33(0.13–0.86)
0.0234
0.36(0.14–0.97)
0.0438
Reconstruction
8 (17,78)
4 (8.33) 1
1
B-II de BI
29 (64,44)
22 (45.83)
1,52 (0.41- 5.69)
0,3491
1,38 (0,36 à 5,32)
0,3663
RY
8 (17,78)
22 (45.83)
5,50 (1,29 à 23,39)
0,0050
4,47 (1,01 à 19,68)
0,0143 Statistique ont été effectuées en utilisant la régression logistique univariée et multivariée. Utilisation de univariée analyse pour sélectionner les variables pour les modèles multivariables (P < 0,05). B-I, Billorth I; B-II, Billroth II; RY, Roux en Y.
Enfin, nous avons examiné les corrélations entre les niveaux de LDL des patients et de leurs caractéristiques de base par Spearman analyse de corrélation. Les changements de LDL ont été associés à la perte de poids chez tous les patients de 6 mois après la chirurgie (r = 0,17, P = 0,0433), et cette association était significative chez les patients qui avaient subi une gastrectomie subtotale (r = 0,23, P = 0,0196). Chez les patients qui avaient subi une gastrectomie totale, le changement de LDL de 6 à 12 mois postopératoires a également été liée à la perte de poids (r = 0,40, P = 0,0117). Le changement de LDL de 6 à 12 mois postopératoires chez les patients qui avaient subi une reconstruction B-I, quant à lui, a été associée à la fois l'IMC (r = 0,40, P = 0,0124) et FBS (r = 0,47, P = 0,0317). Le changement de LDL de 6 à 12 mois postopératoires chez ceux qui avaient subi la reconstruction RY a été associée à une perte de poids (r = 0,35, P = 0,02) (Figure 4). Figure 4 Corrélations entre les caractéristiques de base et de LDL-cholestérol. Les données sont présentées comme des coefficients de corrélation de rang de Spearman (p
valeurs). Es Discussion
Un certain nombre de patients qui ont subi une gastrectomie pour cancer gastrique ont connu des changements métaboliques. Ceux-ci comprennent la perte de poids, la malabsorption des graisses, changement hormonal et la perturbation du métabolisme des glucides. La pathogénie de ces changements est complexe, impliquant des facteurs potentiellement en interaction tels que le type de fonctionnement, l'étendue de la résection gastrique, et les habitudes alimentaires des patients [16], [17]. Dans la présente étude, nous avons évalué les tendances des lipides profil chez les patients atteints de cancer gastrique qui avaient gastrectomie subi et ont émis l'hypothèse que les lipides profil des changements seraient associés à plusieurs facteurs tels que le type de reconstruction, la résection étendue, et d'autres.
En ce qui concerne l'étendue de la résection gastrique, des différences statistiquement significatives dans les changements de l'IMC et les niveaux de cholestérol HDL ont été observées entre les deux groupes. Bien que l'IMC dans les deux groupes a montré une tendance à la baisse, le changement a été plus marquée chez les patients qui avaient subi une gastrectomie totale. Corrélativement, le taux de cholestérol HDL ont augmenté dans les deux groupes au cours du temps, mais le groupe gastrectomie totale a montré un changement plus important que fait le groupe de sous-total. Après gastrectomie totale, la perte d'espace de réservoir gastrique réduit l'apport calorique, alors qu'après gastrectomie subtotale, la fonction de réservoir peut être restaurée, avec l'apport alimentaire devient peu à peu normalisée. Pourtant, Liedman et al. [18] ont rapporté que post-gastrectomie perte de poids est due à la perte de graisse, et a conclu que la malabsorption des graisses ne diffère pas entre ceux ayant un résidu gastrique et ceux qui ne le font pas. Jagat et al. [19] ont constaté que la perte de poids après gastrectomie subtotale ne diffère pas de manière significative en fonction du volume de l'estomac réséqué, qui était plus grand chez leurs patients qui avaient un préopératoire IMC plus élevé.
Prendre les types de reconstruction en compte, l'IMC a diminué et le cholestérol HDL augmenté dans les trois groupes, bien que le changement dans le groupe RY est plus important que ceux des groupes BI et B-II. Tanaka et al. [20] ont rapporté que la perte de graisse viscérale après RY est supérieure à celle après B-I, en raison d'une association de dérivation duodénale avec la perte de graisse viscérale. Wang et al. [10] a expliqué que la reconstruction B-I, qui porte des avantages anatomiques et physiologiques, est associée à la récupération de poids post-opératoire. Hyroyuki et al. [21] ont souligné la supériorité de la reconstruction BI à RY en termes de fonctions digestives et l'absorption des graisses, en notant que la reconstruction BI permet le passage physiologique de nourriture ingérée par le duodénum.
Dans notre analyse de l'association entre les facteurs clinicopathologiques et lipides résolution -profile, le sexe masculin, la gastrectomie totale et la reconstruction RY se sont révélés être en corrélation avec la probabilité de la résolution de LDL après la chirurgie (tableau 4). En outre, l'analyse de corrélation de Spearman a montré que les changements de LDL ont été associés à la réduction de poids (figure 4). Nguyen et al. [17] ont rapporté que la perte de poids après la chirurgie bariatrique est très efficace pour atteindre TC, TG, baisse des LDL avec une augmentation des lipoprotéines favorable (HDL).
Il y a eu quelques suggestions que l'hyperlipidémie peut entraîner une dépression de l'immunité cellulaire et une possibilité accrue de la transformation maligne [22]. Dilman et al. [23] ont rapporté que la perturbation du métabolisme des lipides provoque la croissance tumorale et empêche la réparation d'ADN, et ont suggéré des moyens diététiques et pharmacologiques de correction du métabolisme des lipides dans la prophylaxie et le traitement du cancer. Kim et al. [24] ont rapporté que parce que l'hypercholestérolémie est un facteur de risque de dysplasie gastrique, ainsi que d'un facteur pronostique important, le contrôle des profils lipidiques peut améliorer l'efficacité thérapeutique du traitement du cancer gastrique. Dans cette optique, les changements de profils lipidiques après gastrectomie radicale pour cancer gastrique doivent être étroitement surveillés, et les patients présentant une hyperlipidémie persistante devraient être considérés comme des fins de gestion tels que modification du régime alimentaire ou de l'administration d'agents hypolipidémiants. Dans tous les cas, une étude plus approfondie sur la relation entre post-gastrectomie changement métabolique et les résultats oncologiques tels que la récidive et la survie est nécessaire.
Récemment, le diagnostic précoce et optimale chances de traitement pour le cancer gastrique ont été augmentés. En conséquence, des préoccupations particulières ont été soulevées dans la qualité de vie après gastrectomie radicale pour cancer de l'estomac comme le nombre de survivants à long terme a augmenté. En outre, l'incidence de l'obésité et l'hyperlipidémie n'a cessé d'augmenter dans les pays asiatiques en raison de l'habitude alimentaire occidentalisé et une diminution de l'activité physique. Cependant, il y a eu quelques observations au sujet du changement de profil lipidique chez les patients atteints de cancer gastrique qui a subi une intervention chirurgicale. Il est bien connu que l'obésité et l'hyperlipidémie est associée à une mauvaise qualité de vie liée à la santé. Nous pensons donc que le suivi régulier du profil lipidique et le poids peut fournir des informations importantes sur l'état métabolique des patients et pourrait orienter les stratégies de suivi à long terme.
Cette étude a plusieurs limites. Tout d'abord, il y aurait eu un biais de sélection enracinée dans le fait que ce fut une analyse rétrospective. Deuxièmement, les patients inscrits ne sont pas métaboliquement même ou uniforme; et de plus, ils ont eu des cancers gastriques de différentes histologie, le stade et la localisation, quelle variété oncologique aurait pu avoir un effet sur les résultats. Troisièmement, l'effet des hormones de l'intestin n'a pas été soutenue par les résultats des examens de laboratoire. Enfin, il aurait été utile si nous avions vérifié apolipoprotéine A1 et B. apolipoprotéine A1 et B sont les principaux composants protéiques de HDL et LDL, respectivement, et sont bien connus des biomarqueurs pour la prédiction des maladies cardiovasculaires. Nous aurions dû vérifier ces facteurs, cependant, nous ne mesurons pas systématiquement eux pour les patients atteints de cancer de l'estomac. Une étude prospective à grande échelle, y compris ces tests de laboratoire sont nécessaires pour évaluer le mécanisme de ces résultats.
Conclusion
En conclusion, 12 mois après la chirurgie, la perte de poids significative et des changements dans les niveaux de TC, LDL et HDL étaient noté, alors que le niveau de TG est resté inchangé. Le niveau de HDL différait conformément à la fois le type de reconstruction et l'étendue de la résection. gastrectomie totale et de reconstruction RY ont eu les impacts les plus importants sur les lipides des changements de profil. Le sexe masculin, gastrectomie totale et de reconstruction RY ont tous été associés à la probabilité de correction de LDL anormale après la chirurgie, et le changement de niveau de LDL a été corrélée avec la perte de poids. Fermer le suivi et le contrôle strict des taux de lipides sont recommandés pour les patients atteints de cancer gastrique avec hyperlipidémie après gastrectomie radicale.
«Fichiers d'origine soumis à des images
Voici les liens pour les auteurs de déclarations
auteurs originaux soumis fichiers pour images. de fichier d'origine pour la figure 1 12944_2015_18_MOESM2_ESM.gif Auteurs 12944_2015_18_MOESM1_ESM.gif Auteurs fichier d'origine pour de fichier d'origine pour la figure 3 12944_2015_18_MOESM4_ESM.gif Auteurs 'Figure 2 12944_2015_18_MOESM3_ESM.gif Auteurs fichier d'origine pour la figure 4 Intérêts concurrents
Les auteurs déclarent qu'ils avoir aucun conflit d'intérêts. les contributions
auteurs
JWL effectué la conception et la conception, l'acquisition des données, l'analyse des données et la rédaction du manuscrit. EYK a réalisé l'acquisition de données, l'interprétation des données, la rédaction du manuscrit et sa révision. HMY a participé à la conception de l'étude et a effectué l'analyse statistique. CHP conçu de l'étude, et a participé à sa conception et la coordination et a contribué à la rédaction du manuscrit. KYS réalisé la conception et la conception, l'analyse et l'interprétation des données, et la révision du manuscrit. Tous les auteurs ont lu et approuvé le manuscrit final.
 Pourquoi ai-je besoin d'une coloscopie?
Pourquoi ai-je besoin d'une coloscopie?
 Les globules blancs et leur rôle dans le cerveau
Les globules blancs et leur rôle dans le cerveau
 Produit chimique contre le cancer provenant d'un microbe intestinal commun
Produit chimique contre le cancer provenant d'un microbe intestinal commun
 Comment les efforts de dépistage de masse ont aidé à identifier plus de cas de maladie cœliaque chez les enfants
Comment les efforts de dépistage de masse ont aidé à identifier plus de cas de maladie cœliaque chez les enfants
 La greffe de liquide vaginal pourrait aider à traiter la vaginose bactérienne récurrente
La greffe de liquide vaginal pourrait aider à traiter la vaginose bactérienne récurrente
 Le méta-codage à barres de l'ADN pourrait améliorer l'analyse de l'alimentation humaine
Le méta-codage à barres de l'ADN pourrait améliorer l'analyse de l'alimentation humaine
 Médicament de perte de poids Wegovy approuvé par la FDA
La Food and Drug Administration (FDA) des États-Unis a approuvé linjection de Wegovy (semaglutide) (2,4 mg une fois par semaine) en tant que traitement de gestion chronique du poids chez les adultes o
Médicament de perte de poids Wegovy approuvé par la FDA
La Food and Drug Administration (FDA) des États-Unis a approuvé linjection de Wegovy (semaglutide) (2,4 mg une fois par semaine) en tant que traitement de gestion chronique du poids chez les adultes o
 DeNovix annonce le gagnant du spectrophotomètre/fluoromètre Platinum DS11 FX+
DeNovix Inc. a le plaisir dannoncer le gagnant du concours qui recevra un don dun Spectrophotomètre / Fluoromètre DS11 FX+ couleur platine. Sélectionné au hasard parmi des milliers dentrées, le gagnan
DeNovix annonce le gagnant du spectrophotomètre/fluoromètre Platinum DS11 FX+
DeNovix Inc. a le plaisir dannoncer le gagnant du concours qui recevra un don dun Spectrophotomètre / Fluoromètre DS11 FX+ couleur platine. Sélectionné au hasard parmi des milliers dentrées, le gagnan
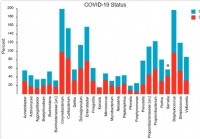 La composition et la structure du microbiome nasopharyngé sont liées à la gravité de la maladie COVID-19
Les infections virales sont associées à des modifications du microbiome des voies respiratoires supérieures/nasopharynx (NP). En outre, de nombreuses études émettent lhypothèse des possibilités de « s
La composition et la structure du microbiome nasopharyngé sont liées à la gravité de la maladie COVID-19
Les infections virales sont associées à des modifications du microbiome des voies respiratoires supérieures/nasopharynx (NP). En outre, de nombreuses études émettent lhypothèse des possibilités de « s