consecutivo riabilitazione "fast track" dopo resezione cancro gastrico: esperienza con 80 casi consecutivi
Abstract
sfondo
Per valutare la sicurezza, l'efficacia e gli esiti di fast-track riabilitazione applicata alle gastrica prossimale cancro, distale e gastrectomia totale.
Metodi
Ottanta pazienti consecutivi sottoposti a resezione cancro gastrico eseguito da un singolo chirurgo, hanno ricevuto perioperatoria riabilitazione multimodale. Dati demografici ed operative, la funzione gastrointestinale, ricoveri in ospedale dopo l'intervento chirurgico e le complicanze e la mortalità generale sono stati valutati in modo prospettico
. Risultati La rosa della 80 pazienti (età media 56,3 anni), 10 (12,5%) hanno ricevuto prossimale gastrectomia subtotale ( Billroth I), 38 (47,5%) ha ricevuto distale (Billroth II), e 32 (40%) hanno ricevuto gastrectomia totale (Roux-en-Y). Il tempo medio operatorio è stato 104,9 minuti e la perdita di sangue intraoperatorio era 281,9 ml. Tempo alla prima flatus era di 2,8 ± 0,5 giorni postoperatori. I pazienti sono stati dimessi ad una media di 5,3 ± 2,2 giorni postoperatori; tasso di riammissione a 30 giorni è stata del 3,8%. In ospedale la mortalità è stata dello 0%; complicanze generali e chirurgiche erano entrambi 5%.
Conclusioni
accelerata riabilitazione multimodale è fattibile e sicura in pazienti sottoposti a resezione cancro gastrico e possono ridurre il tempo di prima flatus e degenza post-operatoria.
Parole
cancro gastrico accelerata chirurgia perioperatoria trattamento Ospedale rimanere morbilità Sfondo
cancro gastrico, la seconda causa più comune di morte per cancro in tutto il mondo, rappresenta oltre il 8,8% di tutti i decessi per cancro [1]. L'incidenza di cancro gastrico in Asia è alto; è il tumore più diffuso tra i maschi in Cina e Giappone e la metà del numero totale mondiale dei casi si trovano nei paesi dell'Est e del Sud-Est asiatico [1]. Anche se il trattamento standard accettato per il cancro gastrico è stato gastrectomia con D2 dissezione linfonodale, questo trattamento è ancora significativa morbilità (circa il 20%) e mortalità (3,1%) [2-4]. I vantaggi comparati nei risultati, morbidità perioperatoria e la sopravvivenza a lungo termine tra gastrectomia totale e distale rimangono controversi [5]. linfoadenectomia estesa (D3 vs. D1] è associata a più complicazioni e morbilità maggiore di linfoadenectomia limitata, ma non sensibilmente aumentare la mortalità [6]. In effetti, D2 dissezione ha dimostrato di migliorare la sopravvivenza [7-9], con la routine conservazione della milza e pancreas, [8].
gastrectomia totale eseguita per intento curativo o palliativo è stato trovato per essere una procedura sicura con tassi accettabili di mortalità (20% attraverso presto fino a tarda fasi della malattia) [10], e minimally- invasiva gastrectomia laparoscopica ha dimostrato di portare a recupero rapido di più, un minor numero di complicanze e ricoveri in ospedale abbreviati [11, 12]. Tuttavia, i tassi di morbilità post-operatoria dopo resezione del cancro gastrico restano tra il 10% e il 40%, e le complicanze post-operatorie come la perdita anastomotica , malattia pleuropolmonare, pancreatite, fistole digestive, emorragie interne, e ostruzione intestinale può portare in ospedale prolungata soggiorni che vanno da 8-20 giorni presso i centri ad alto volume [6, 7, 9, 13, 14].
Nell 'ultimo venti anni, l'uso di sicuro breve durata d'azione anestesia, il controllo del dolore, riduzione dello stress perioperatorio e l'uso della chirurgia mini-invasiva laparoscopica hanno contribuito a migliorare i risultati postoperatori, principalmente basate su una migliore comprensione della fisiopatologia perioperatoria [15-17]. Lo sforzo di combinare questi vantaggi con revisioni di altri principi di assistenza perioperatoria evidence-based è stata definita "la chirurgia fast-track" [15]. chirurgia fast-track (FTS) è un'applicazione integrata di laparoscopica vs. chirurgia a cielo aperto, l'anestesia minimamente invasiva e il sollievo dal dolore, e la cooperazione tra i chirurghi, infermieri e fisioterapisti chirurgiche volte a ridurre il rischio e il dolore per migliorare il recupero dopo l'intervento chirurgico [16]. FTS è stato applicato a varie operazioni, ambulatori particolare colorettali [17-23], e ha ridotto significativamente degenza postoperatori in pazienti ad alto rischio sottoposti a resezione colica [17] riducendo le comunemente conosciuti risposte allo stress associati alla chirurgia. Gli studi che esaminano i risultati di fast-track del colon-retto resezione hanno mostrato che i soggiorni post-operatorie sono state ridotte di 2-4 giorni, con tassi di complicanze più bassi e riduzione dei costi ospedalieri correlati totale [20-23]. FTS programmi in elettiva riparazione a cielo aperto di un aneurisma addominale anche ridotto l'incidenza di risposta infiammatoria sistemica dopo un intervento chirurgico ad alto rischio [24].
Fino ad oggi, la maggior parte degli studi si sono concentrati sul gastrectomia distale gastrectomia subtotale. FTS stato recentemente dimostrato di ridurre la durata di flatus, ridurre le complicanze e ridurre la durata della degenza ospedaliera nei pazienti sottoposti a gastrectomia totale radicale rispetto ai pazienti che hanno ricevuto trattamento convenzionale [4]. In questo studio prospettico, abbiamo esplorato la sicurezza e l'efficacia di FTS in 80 pazienti affetti da cancro gastrico consecutivi sottoposti prossimale, gastrectomia distale e totale nel nostro istituto. Abbiamo adottato regimi di cura perioperatoria da precedenti relazioni [15, 16], e mira a raggiungere tre obiettivi principali:. Anestesia e l'analgesia ottimale, all'inizio del normale funzione gastrointestinale sulla base di assunzione graduale di cibo e precedenti passaggio di flatulenza, e l'inizio di mobilitazione completa
metodi
disegno dello studio ed il campione
Questo studio prospettico ha analizzato i dati dei pazienti consecutivi sottoposti a resezione elettiva del cancro gastrico tra gennaio 2011 e febbraio 2012 nel nostro istituto. La nostra popolazione in studio era costituita da cinesi Han da Fuzhou, Putian, Quanzhou e altre zone costiere della provincia di Fujian. La diversità etnica non era quindi un problema. Tutti i pazienti sono stati sottoposti interventi chirurgici aperti eseguiti da un singolo chirurgo (T.X.H). I pazienti con chirurgia d'urgenza, la storia di chemoradiation entro i 6 mesi precedenti l'intervento chirurgico, la prova pre-operatoria di metastasi a distanza, la resezione aggiuntiva di organi adiacenti, ASA > III o incapacità di comunicare o di comprendere lo scopo dello studio sono stati esclusi. Tutti i dati sono stati valutati in modo prospettico. Il protocollo di studio è stato approvato dal Comitato Etico dell'Ospedale Fuzhou generale di Nanchino regione militare. Dei 92 pazienti sottoposti a screening iniziale, 80 pazienti sono stati infine inclusi dopo 12 sono stati esclusi per: la resezione multipla d'organo (4 pazienti), metastasi distali (4 pazienti), il punteggio ASA > III (2 pazienti), e in grado di comunicare o capire studio scopo (2 pazienti). Tutti i pazienti chirurgici effettuati hanno firmato il consenso informato per i loro dati da inserire nello studio senza rivelare la loro identità.
Le procedure chirurgiche in tutte le nazioni resezioni gastriche sono stati eseguiti secondo le procedure standardizzate. L'estensione della resezione gastrica è stato determinato come prossimale gastrectomia subtotale per i tumori del terzo, gastrectomia subtotale distale superiore per i tumori del terzo e gastrectomia totale inferiore per i tumori del terzo medio. Una linfoadenectomia radicale senza splenectomia e pancreatectomia (procedura standard D2) è stata eseguita in tutti i pazienti sottoposti a gastrectomia per il cancro. continuità digestiva è stato restaurato da un Billroth I Gastroduodenostomy o Billroth II gastrodigiunostomia dopo gastrectomia parziale, e un ciclo digiunale Roux-en-Y dopo gastrectomia totale (esofagodigiunale). criteri di dimissione consisteva di: (1) un adeguato controllo del dolore con farmaci per via orale; (2) l'assenza di nausea e /o vomito; (3) passaggio del primo flatulenza; (4) la capacità di tollerare la dieta non elementare e cibi morbidi; (5) mobilitazione e di auto-sostegno, e (6) l'accettazione del discarico da parte del paziente. Entro 24 a 48 ore dopo la dimissione, i pazienti FT sono stati contattati telefonicamente da un residente specializzato (L.C.) per verificare la presenza di complicazioni, e poi una volta alla settimana fino a un mese dopo l'intervento chirurgico. Tutti i pazienti sono stati osservati presso il dipartimento ambulatoriale per l'esame post-operatorio a un minimo di 10 giorni dopo l'intervento.
Protocolli per perioperatoria riabilitazione accelerata
I protocolli multimodali per elettiva accelerata gastrica resezione del cancro sono riportati nella tabella 1, tra cui preoperatoria, intraoperatoria e le fasi post-operatorie, come descritto in precedenza [15, 16]. I protocolli includono alcuna preparazione intestinale, senza uso di routine di sondini naso-gastrici e scarichi addominali, e pazienti hanno ricevuto una profilassi antibiotica a colpo singolo (2,0 g Cefoperazone) presso l'induzione dell'anestesia. Il posizionamento di un catetere epidurale a livello di Th8-D10 è stato raccomandato per tutti i pazienti. Un infuso epidurale di bupivacaina 0,25% con 3 mg /ml fentanyl ad un tasso di 5-15 ml /h è stato avviato alla fine dell'intervento. Continua analgesia epidurale post-operatorio è stato somministrato tramite una pompa fino a 3 giorni dopo l'intervento; l'infusione epidurale è stata ridotta in post-operatorio giorno 2 e interrotto il giorno 3. Tutti i pazienti hanno anche ricevuto 500 mg tramadolo due volte al giorno per via orale prima di protocolli discharge.Table 1 multimodali per fast-track di chirurgia elettiva cancro gastrico **
fase preoperatoria
programmazione di funzionamento
Informazioni su FT e il consenso informato
pre-valutazione per la regolazione del rischio
Ultimo pasto 6 h prima operazione
ultimo drink chiaro (10% di glucosio 500 ml) 2 h prima del funzionamento
fase intraoperatoria
profilassi antibiotica (cefoperazone 2 g)
posizionamento del catetere epidurale toracica (T8-T10), seguita da continua EDA fino POD3
in combinazione con l'anestesia generale
ristretta terapia fluida intraoperatoria a 500 cc colloide e 1.500 cc infusione crystalloid
uso di farmaci vasopressori come 1 ° scelta per la gestione della caduta di pressione arteriosa media > il 20% del valore basale
uso profilattico di ondansetron per prevenire PONV
riscaldamento corpo forzato
No uso standard degli scarichi addominali e sondino nasogastrico
sutura intradermica con suture assorbibili
fase postoperatoria
ammettere di piano di cura regolare tramite ICU (POD 1)
continuo EDA (3D) con tramadolo 500 12 mg PO h
l'assunzione orale di liquidi chiari (100-150 ml di glucosio) 2 ore dopo l'estubazione, seguito dal piano graduale di acqua pulita calda ai carboidrati bere al TPF, poi a semi-liquidi per cibo normale.
aderire a un regime di frequente piccoli pasti.
ristretta IV somministrazione di liquidi fino a completa assunzione orale
mobilitazione forzata dal giorno dell'intervento a seguito di un programma di assistenza infermieristica ben definito
rimozione del catetere vescicale in Pod1 clinica mattina
ambulatoriale; risultato di esame istologico discutere, pianificare la terapia adiuvante, se necessario (POD 10)
FT = terapia di fluidi.
POD = giorno postoperatorio
. EDA = analgesia epidurale.
ICU = unità di terapia intensiva.
PONV = nausea e vomito postoperatorio.
TPF = marchio commerciale di una sospensione nutrizionale enterale.
** Adattato da Kehlet et al. [15] e Kehlet et al. [16].
Postoperatoria analisi esiti
soggiorni postoperatorie ospedalieri e tassi di riammissione, il tempo alla prima flatus e l'uso di liquidi per via endovenosa durante la procedura post-operatorio sono stati monitorati per 30 giorni dopo l'intervento chirurgico. sono state registrate complicanze che richiedono un trattamento durante i primi 30 giorni dopo l'intervento. le complicanze generali sono state definite come: cardiovascolari, polmonari, del tratto urinario e altre complicazioni. complicazioni chirurgiche sono state definite come: complicazioni della ferita, perdite anastomotiche, occlusione intestinale e altre complicazioni. La mortalità perioperatoria inclusi decessi entro i primi 30 giorni dopo l'intervento chirurgico o durante il soggiorno originale ospedale se più di 30 giorni. Fistola è stata definita come una perdita provato a acqua contrasto solubile in esame radiografico o una perdita di significato clinico che richiede un nuovo intervento.
Analisi statistica
Le variabili continue sono presentati come medie e deviazioni standard. Le variabili categoriche sono presentati come i conteggi e percentuali. Tutte le analisi statistiche sono state fatte utilizzando SPSS software 17.0 statistica (SPSS Inc., Chicago, IL).
Risultati
Distribuzione delle caratteristiche demografiche e cliniche dei pazienti
La distribuzione delle caratteristiche del paziente è riportata nella tabella 2. Il 80 i pazienti inclusi 25 femmine e 55 maschi, con un'età media di 56,3 anni (56,3 ± 10,6 anni) e BMI medio di 22,8 kg /m
2. Ci sono stati 24 pazienti (30%) in classe ASA I, 50 pazienti (62,5%) in ASA classe II, e 6 pazienti (7,5%) in classe ASA III. Valutazione delle patologie concomitanti rivelato 13 (16,3%) pazienti con malattie cardiovascolari; 10 (12,5%) pazienti con malattia polmonare cronica; 5 (6,3%) pazienti con malattia neurologica; 6 (7,5%) pazienti con malattia endocrina; e 3 (3,8%) pazienti con altre malattie. I rimanenti 52 (65%) pazienti non avevano patologie concomitanti. Ci sono stati 10 (12,5%) pazienti che hanno ricevuto prossimale gastrectomia subtotale (Billroth I); 38 (47.5%) pazienti che hanno ricevuto distale gastrectomia subtotale (Billroth II); e 32 (40%) pazienti che hanno ricevuto gastrectomia totale (Roux-en-Y). I tumori in pazienti trattati con Billroth I chirurgia erano situati nella regione centrale del corpo gastrico. Non ci sono state differenze significative nei dati demografici o caratteristiche cliniche tra i pazienti che hanno ricevuto le procedure di Billroth II Billroth I o (dati non riportati). La valutazione degli stadi tumorali rivelato 8 (10%) pazienti in stadio I, 46 (57,5%) pazienti in stadio II, e 26 (32,5%) pazienti in stadio III. I mezzi di tempo operativo e la perdita di sangue intraoperatoria in 80 pazienti erano 104,9 minuti e 281,9 ml, rispettivamente (Tabella 2). Abbiamo analizzato i dati demografici di base e le caratteristiche cliniche dei pazienti (47,5%) che hanno ricevuto distale gastrectomia subtotale e non ha trovato differenze significative tra questo sottogruppo e la popolazione totale dello studio (dati non riportati) .table 2 Distribuzione delle caratteristiche demografiche e cliniche
totale (N = 80)
Età (anni)
56,3 ± 10,6
Maschio
55 (68,8%)
BMI (kg /m2)
22.8 ± 3.2
ASA Score
I
24 (30,0%)
II
50 (62,5%)
III Pagina 6 (7,5%)
malattie concomitanti
Le malattie cardiovascolari
13 (16,3%)
malattia polmonare cronica
10 (12,5%)
malattia neurologica
5 (6,3%)
endocrino
6 (7,5%)
Altre malattie Sims 3 (3,8%)
pazienti senza patologie concomitanti
52 (65,0%)
tipo di intervento chirurgico (ricostruzione)
gastrectomia subtotale prossimale (Billroth I)
10 (12.5%)
distale gastrectomia subtotale (Billroth II)
38 (47,5%)
gastrectomia totale (Roux-en-Y)
32 (40,0%)
Tumore fase
I Pagina 8 (10,0%)
II
46 (57,5%)
III
26 (32,5%)
tempo operatorio (min)
105.0 ± 13.0
perdita intraoperatoria di sangue (ml)
281,9 ± 87,7
ASA:.. American Society of Anesthesiologists
BMI = indice di massa corporea
decorso postoperatorio e gastrointestinale funzione
in media, i pazienti sono stati dimessi dopo 5,3 ± 2,2 giorni postoperatori. Il tempo medio per l'utilizzo di liquidi per via endovenosa era 3.6 ± 0.9 giorni postoperatori. Il tasso di riammissione di degenza di 30 giorni è stata del 3,8%. Tre pazienti sono stati riammessi a causa di deiscenza della ferita, sieroma della ferita e occlusione intestinale. Il tempo medio alla prima flatus era di 2,8 ± 0,5 giorni postoperatori, e il tempo per completare l'assunzione per via orale era 4,3 ± 2,4 giorni postoperatori. Non vi era alcuna differenza significativa tra i gruppi Billroth I e Billroth II o tra i pazienti che hanno ricevuto gastrectomie parziali o totali nel tempo medio di prima flatus o assunzione orale completa (dati non riportati). nausea e vomito postoperatorio (PONV) si sono verificati in 2 (2,5%) pazienti e inserimento 1 (1,3%) dei pazienti richiesto nasogastrico tubo (Tabella 3) .table 3 Decorso postoperatorio e la funzione gastrointestinale
totale (N = 80)
scarico (POD)
5.3 fluidi ± 2,2
endovenosa (POD)
3.6 ± 0.9
tasso di riammissione (30 giorni)
3 (3,8%)
deiscenza della ferita
1 (1,3%)
sieroma della ferita
1 (1,3%)
occlusione intestinale
1 (1,3%)
Tempo alla prima flatus (POD)
2.8 ± 0,5
Completare l'assunzione orale (POD)
4.3 ± 2.4
PONV
2 (2,5%)
inserimento del sondino nasogastrico
1 (1,3%)
POD: postoperatoria giorni
PONV:.. nausea e vomito postoperatorio
complicanze postoperatorie e la mortalità
complicazioni chirurgiche sono stati diagnosticati in 4 (5%) pazienti, di cui 1 con perdite anastomotica, 1 con occlusione intestinale, 1 con ferita sieroma e 1 con deiscenza della ferita. complicanze generali sono stati diagnosticati in 4 (5%) pazienti, di cui 1 con disfunzione miocardica, 1 con l'ipertensione, 1 con polmonite e 1 con ritenzione urinaria. Reintervento era necessario in 2 (2,5%) pazienti, 1 con perdite anastomotica e 1 con deiscenza della ferita. Non si sono verificati decessi entro i primi 30 giorni dopo l'intervento chirurgico (Tabella 4). complicanze chirurgiche gravi come perdita anastomotica, o ostruzione colpiti recupero del paziente della funzione gastrointestinale e il tempo di recupero prolungato e la durata della degenza ospedaliera. Tuttavia, le complicazioni non gravi come ematoma, deiscenza della ferita o hanno avuto poco effetto sulla riabilitazione del paziente. complicazioni generali come la pressione alta, polmonite e insufficienza cardiaca non ha influenzato significativamente il recupero finché c'era individuazione tempestiva e il trattamento (dati non riportati) .table 4 complicanze e la mortalità entro il primo mese post-operatorio dopo gastrectomia
totale (N = 80)
complicazioni generale
8 (10,0%)
complicazioni chirurgiche Pagina 4 (5,0%)
anastomotica perdite
1 (1,3%)
occlusione intestinale
1 (1,3%)
Wound sieroma
1 (1,3%)
deiscenza della ferita
1 (1,3%)
complicazioni generale
4 (5.0% )
disfunzione miocardica
1 (1,3%)
Ipertensione
1 (1,3%)
polmonite
1 (1,3%)
ritenzione urinaria
1 (1,3% )
reintervento
2 (2,5%)
anastomotica perdite
1 (1,3%)
deiscenza della ferita
1 (1,3%)
mortalità perioperatoria
0 (0.0 %)
confronto dei dati tra il presente studio e di altri studi pubblicati recenti
Dato che eravamo in grado di iscriversi una coorte di pazienti di controllo a causa di indisponibilità di cartelle cliniche complete per questa popolazione, abbiamo confrontato i nostri dati con i risultati di altri cinque studi recentemente pubblicati [24-28]. Il nostro confronto è emerso che il tempo di funzionamento media in questo studio è più breve (104,9 vs.159.9, 213,9, 213,0, 199,8, 226,4 minuti); la perdita di sangue media è stata la più alta (281,9 contro 230,1, 201,7, 257,8, 200,4 mL); La degenza media è stata la più breve (5.28 vs 7.0, 17.4, 11.1, 17.2 giorni); il tempo medio per primo flatus è stato il più breve (2.83 vs 3.1, 3.2, 4.4, 4.0 giorni); e il tempo medio di piena assunzione per via orale è stata la più breve (4.31 vs 5.1, 5.6, 5.5 giorni) (Tabella 5) .table 5 Confronto dei dati statistici da studi pubblicati e il presente studio
Autori
casi OG (n)
tempo di funzionamento (min)
perdita di sangue (ml)
soggiorno Hospital (giorni)
tempo alla prima flatus
tempo alla normale dieta (giorni)
Feng et al. [4]
122
61 FTS
226.1 ± 65.9
230,5 ± 171,8
5.7 ± 1.2
60,9 ± 24,4 h
61 Con
242,4 ± 72,9
221,2 ± 122,5
7.1 ± 2.1
79,0 ± 20,3 h
Chen et al. [25]
112
213,0 ± 54,7
201,7 ± 235,3
17,4 ± 5,0
3.2 ± 1.1 giorni
dieta Fluid: 5.1 ± 1.8
dieta soft: 10.3 ± 1.6
Chun et al. [26]
67
159,9 ± 39,0 -
7.0 ± 1.6
3,1 ± 0,8 giorni -
Cui et al. [27]
78
213,9 ± 37,6
230.1 ± 96.8 -
- -
Lin et al. [28]
83
226.4 ± 63.5
200,4 ± 218,3
17.2 ± 5.0
4,0 ± 1,0 giorni
5.5 ± 2.3
Wang et al. [12]
54
199.8 ± 40.8
257,8 ± 151,0
11.1 ± 4.1
4,4 ± 1,5 giorni
L'assunzione di liquidi: 5.6 ± 2.1
semifluido assunzione: 7.4 ± 2.4
Il presente studio
80
104,9 ± 13,0
281,9 ± 87,7
5.3 ± 2.2
2,8 ± 0,5 giorni
4.31 ± 2.43
OG: Open gastrectomia; FTS: Fast Track Surgery; Con:. Chirurgia convenzionale
Discussione
In questo studio, abbiamo dimostrato la sicurezza e la fattibilità di FTS nei pazienti sottoposti prossimale, gastrectomia distale e totale. funzione gastrointestinale dei pazienti è stato restaurato in modo rapido e degenza post-operatoria sono stati ridotti a una media di 5,3 giorni, rispetto ad altri studi con la cura più convenzionale perioperatoria [12, 25-28]. Il tempo medio operatorio è stato 104,9 minuti e il tempo di prima flatus era di 2,8 giorni postoperatori. I pazienti sono stati dimessi ad una media di 5,2 giorni dopo l'intervento e il tasso di riammissione di 30 giorni è stata del 3,75%. I tassi di generale, nonché complicazioni chirurgiche erano entrambi 5%. La morbilità (10%) in questo studio ha confrontato favorevolmente con altri studi che utilizzavano l'assistenza perioperatoria convenzionale [6-8, 10]. In particolare, in ospedale la mortalità è stata dello 0%; non si sono verificati decessi entro i primi 30 giorni dopo l'intervento.
FTS è l'implementazione di una combinazione di preoperatoria, intraoperatoria e postoperatoria misure per ottenere risultati ottimali in procedure chirurgiche. FTS è particolarmente utile per le procedure come la gastrectomia in regioni come Fujian, Cina, che ha un'alta incidenza di cancro gastrico. Le misure riguardanti il miglioramento delle capacità operative e tempi operatori abbreviati ridurrebbero stress chirurgico e promuovere il recupero rapido nei pazienti sottoposti a procedure chirurgiche. La procedura perioperatoria tradizionale gastrectomia radicale comprende 1) a digiuno di 12 ore prima della chirurgia, 2) fermare l'assunzione di liquidi 6 ore prima dell'intervento, 3) preparazione intestinale (clisteri e antibiotici per via orale), 4) la somministrazione di anestesia generale, 5) sondino nasogastrico e posizionamento del tubo di drenaggio peritoneale 6) la somministrazione di analgesici per via endovenosa convenzionali, 7) ripresa della dieta dopo la prima flatulenza, e 8) ripresa della deambulazione 2-3 giorni dopo l'intervento. Diversi fattori sono responsabili per aumentare i tempi di recupero e ospedale rimane associata alla chirurgia gastrica. ileo postoperatorio possono interferire con la ripresa della funzione e del tempo gastrointestinale al ripristino della piena attività, che possono sia scarico ritardo [29]. Interruzione della peristalsi intestinale deriva principalmente dall'effetto diretto di stress chirurgico su tono simpatico e l'attivazione di riflessi inibitori. Diversi studi hanno dimostrato che la somministrazione di anestetici locali nella zona epidurale toraco-lombare può diminuire il tono simpatico, permettendo il tono parasimpatico per aumentare e promuovendo così la peristalsi [30-32]. La presenza del dolore postoperatorio è anche uno dei fattori più importanti che i ritardi di recupero post-operatorio, e la fornitura di analgesia ottimale senza blocco motore facilita l'alimentazione orale e riduce al minimo l'immobilità [33, 34]. FTS ha lo scopo di migliorare i risultati e promuovere dimissione precoce, enfatizzando l'educazione pre-operatoria del paziente, abbreviando la durata del digiuno pre-operatorio, la fornitura di carboidrati pre-operatori, controllo del dolore a sufficienza senza oppioidi, fornendo deambulazione precoce, e rapidamente avanzare il ritorno ad una dieta normale [15, 16] .
Diversi studi hanno dimostrato che i programmi accelerate portato a una significativa riduzione soggiorni postoperatorie in ospedale per la chirurgia del colon e dello stomaco [17, 23, 35-38]. Anche se incompleta implementazione è stata una delle difficoltà di FTS, i tassi di re-intervento erano paragonabili con la chirurgia convenzionale [39]. principi FTS applicati ai D2 gastrectomia hanno dimostrato di essere sicuro ed efficiente e potrebbe accelerare il recupero della funzione intestinale e ridurre i soggiorni in ospedale dopo l'intervento [40]. Allo stesso modo, l'applicazione dei principi accelerate per la chirurgia gastrica ha comportato una ridotta risposta di stress, più breve degenza e di recupero più veloce [40-43].
Dal momento che non abbiamo avuto un confronto diretto con un gruppo di controllo di pazienti sottoposti convenzionale trattamento, abbiamo confrontato i nostri dati con i gruppi di controllo da precedenti relazioni. In questo studio, i pazienti FTS avevano una degenza ospedaliera media di 5,28 giorni, che era significativamente inferiore rispetto agli studi in cui i pazienti sottoposti a resezione cancro gastrico con cura convenzionale [8]. ricoveri in ospedale in altri studi in cui i pazienti hanno ricevuto il trattamento convenzionale sono stati segnalati come 17,4 ± 5,0 giorni [25], 7,0 ± 1,6 giorni [26], 17,2 ± 5,0 giorni [28], e 11.1 ± 4,1 giorni [12]. I nostri dati erano coerenti con un recente studio che mostra che i ricoveri in ospedale sono stati accorciati da 7,1 ± 2,1 giorni nel gruppo convenzionale a 5,7 ± 1,2 giorni del gruppo FTS dopo gastrectomia totale radicale [4].
Nel presente studio, il tempo di prima flatus era di 2,8 giorni. Questo è stato inferiore rispetto ai gruppi di controllo negli studi che abbiamo utilizzato a fini comparativi, in cui i tempi per primi flatus erano 3,1 ± 0,8 giorni [26], 4.0 ± 1 giorni [28], 3,2 ± 1,1 giorni [25], 4.4 ± 1,5 giorni [12]. Altri studi hanno dimostrato che il tempo di prima flatus variava da 3,7 4,5 giorni [44, 45]. Tuttavia, i nostri dati sono in accordo con un analogo studio in cui i pazienti sottoposti a gastrectomia totale radicale nel gruppo FTS ha avuto un tempo significativamente più breve di prima flatus rispetto al gruppo di trattamento convenzionale (60,9 + 24,4 ore contro 79,0 + 20,0 ore) [4 ].
In questo studio, i pazienti sono stati in grado di riprendere l'assunzione orale completa su una mediana di 4 giorni dopo l'intervento. Questo è stato più veloce rispetto ad altri studi in cui i pazienti hanno ricevuto il trattamento convenzionale ripreso diete fluido a 5,1 ± 1,8 giorni [25], 5,5 ± 2,3 giorni [28], o 5,6 ± 2,1 giorni [12]. Suggeriamo che continua l'anestesia epidurale e controllo del dolore efficace nel regime FTS possono essere elementi chiave per il recupero veloce della funzione gastrointestinale e rientro anticipato di una dieta normale, impedendo in tal modo ileo postoperatorio [19]. Non vi era alcuna differenza significativa tra il tipo di gastrectomia eseguito (gastrectomia parziale vs gastrectomia totale) e il tempo al primo flatus o assunzione orale completa. Tuttavia, i pazienti con resezione parziale sono stati più attenti con l'assunzione di cibo, forse a causa di timori di effetti di stomaco vuoto.
Precoce e completa mobilizzazione dei pazienti si ottiene in FTS riabilitazione per la rapida rimozione del catetere urinario, senza l'uso di routine di sondini naso-gastrici e drenaggi addominali, e ottimizzata la gestione del dolore post-operatorio [15, 16]. In uno studio, i pazienti erano fuori di letto per una mediana di 10 ore sul primo giorno dopo l'intervento, aumentando a 14 ore dal giorno 2 [19], contribuendo al recupero complessivo precedente della funzione gastrointestinale. Dopo gastrectomia, la decompressione nasogastrico e drenaggi addominali sono stati tradizionalmente considerati necessari per evitare le conseguenze di ileo postoperatorio e perdite anastomotica o perdite dal tronco duodenale. Tuttavia, diversi recenti studi prospettici hanno suggerito che l'uso di un sondino naso-gastrico ha avuto alcun effetto significativo sulla morbilità o mortalità ma significativamente prolungato la permanenza media in ospedale post-operatoria dopo gastrectomia di cancro gastrico [44-47]. Recenti studi prospettici hanno anche dimostrato che scarichi abitualmente poste non ridurre la mortalità o morbilità [48-50], e che le fistole possono essere trattate con l'irrigazione e drenaggio chirurgico. Nel presente studio, solo paziente richiede reintervento per una perdita esofagodigiunale, e un paziente richiede l'inserimento di un tubo nasogastrico. Si suggerisce che la pratica di non utilizzare i tubi nasogastic e drenaggi addominali di routine è allo stesso tempo pratico e giustificata ed è un fattore cruciale per il successo del concetto di fast-track applicata alla chirurgia gastrica.
L'incidenza complessiva delle complicanze e la mortalità in questo studio (10% e 0%, rispettivamente) erano coerenti con altre relazioni [13, 14]. Inoltre, l'incidenza di riammissione tra i nostri pazienti FTS era significativamente più bassa (3,8% vs. 16%) rispetto a quelli che ricevono cure convenzionali per un intervento chirurgico ad alto rischio [51]. Queste osservazioni suggeriscono meccanismi fisiologici che possono essere responsabili in parte per la ridotta incidenza di complicanze post-operatorie e di altri benefici della chirurgia fast-track. È interessante notare, abbiamo dimostrato che nei pazienti che hanno ricevuto Billroth I intervento chirurgico, gli effetti collaterali a lungo termine e l'incidenza di complicanze gastrointestinali erano inferiori rispetto ai pazienti che hanno ricevuto le procedure esofagodigiunale (dati non riportati) Billroth II o.
E 'importante notare che esito post-operatorio è influenzato da una serie di fattori, tra cui la tecnica chirurgica e la cura post-operatoria. Per controllare questi fattori, tutte le procedure chirurgiche descritte nel presente studio sono state eseguite da un singolo chirurgo (T.X.H), che ha lavorato nel campo della chirurgia gastrica per più di un decennio. Non c'era differenza nella procedura chirurgica rispetto alle tecniche precedentemente utilizzate. Inoltre, il team infermieristico era stabile, tutte le procedure di assistenza perioperatoria erano in conformità con le normative standard e non vi è stato alcun cambiamento significativo nella qualità delle cure negli ultimi dieci anni.
Il nostro studio ha diversi limiti, tra cui il campione relativamente piccolo , mancanza di randomizzazione, follow-up breve, e il fatto che alcuni fattori sono stati solo descrittiva e non quantitativa. Sarà un obiettivo importante di studi futuri per effettuare data mining al fine di indagare l'associazione tra variabili specifiche pre /intra /post-operatorie e l'esito della procedura. In questo studio, il tempo di funzionamento era significativamente inferiore rispetto ad altri studi. Tutti gli autori hanno letto e approvato il manoscritto finale.
 Andare avanti,
Andare avanti,
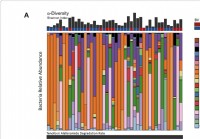 Il microbioma vaginale può influire sull'efficacia della terapia di prevenzione dell'HIV
Il microbioma vaginale può influire sull'efficacia della terapia di prevenzione dell'HIV
 Il trapianto di liquido vaginale potrebbe aiutare a curare la vaginosi batterica ricorrente
Il trapianto di liquido vaginale potrebbe aiutare a curare la vaginosi batterica ricorrente
 Sostituire la carne rossa con alternative alla carne a base vegetale riduce il rischio cardiovascolare
Sostituire la carne rossa con alternative alla carne a base vegetale riduce il rischio cardiovascolare
 Batteri vaginali legati al parto prematuro
Batteri vaginali legati al parto prematuro
 Il microbioma polmonare prevede la gravità della malattia da COVID-19
Il microbioma polmonare prevede la gravità della malattia da COVID-19
 Un nuovo studio mostra un miglioramento della sopravvivenza per i pazienti con carcinoma avanzato del colon-retto con mutazione BRAF
I risultati di un nuovo studio clinico pubblicato oggi nel New England Journal of Medicine mostrano che luso di una combinazione di tre farmaci che prendono di mira una specifica mutazione del gene
Un nuovo studio mostra un miglioramento della sopravvivenza per i pazienti con carcinoma avanzato del colon-retto con mutazione BRAF
I risultati di un nuovo studio clinico pubblicato oggi nel New England Journal of Medicine mostrano che luso di una combinazione di tre farmaci che prendono di mira una specifica mutazione del gene
 Sostituire la carne rossa con alternative alla carne a base vegetale riduce il rischio cardiovascolare
La malattia cardiovascolare è un termine generico usato per definire le condizioni che colpiscono il cuore e i vasi sanguigni ed è solitamente collegato allaccumulo di depositi di grasso e ad un aumen
Sostituire la carne rossa con alternative alla carne a base vegetale riduce il rischio cardiovascolare
La malattia cardiovascolare è un termine generico usato per definire le condizioni che colpiscono il cuore e i vasi sanguigni ed è solitamente collegato allaccumulo di depositi di grasso e ad un aumen
 Le diete a base vegetale migliorano la salute del cuore attraverso il microbioma intestinale
Un nuovo studio pubblicato nel febbraio 2020 su Giornale dellAmerican College of Cardiology riporta che una ridotta assunzione di alimenti di origine animale e una dieta a base di piante possono com
Le diete a base vegetale migliorano la salute del cuore attraverso il microbioma intestinale
Un nuovo studio pubblicato nel febbraio 2020 su Giornale dellAmerican College of Cardiology riporta che una ridotta assunzione di alimenti di origine animale e una dieta a base di piante possono com