BariSurg julgamento: gastrectomia vertical contra bypass gástrico Roux-en-Y em pacientes obesos com IMC 35-60 kg /m
2 - um multi-center randomizado paciente e observador ensaio de não-inferioridade cega da arte abstracta
Fundo
Roux-en-Ygastric desvio (RYGB) e gastrectomia vertical (SG) estão entre os mais frequentemente aplicadas procedimentos bariátricos em todo o mundo devido à sua correlação positiva risco /benefício. Uma revisão sistemática revelou um excesso de perda similar de peso (LEM) 2 anos de pós-operatório entre SG e RYGB. No entanto, há uma falta de estudos multicêntricos randomizados controlados comparando SG e RYGB, não apenas em relação LEM, mas também em termos de remissão de co-morbidades relacionadas à obesidade, doença do refluxo gastroesofágico (DRGE) e qualidade de vida (QV) em médio e longo prazo.
Métodos
o julgamento BariSurg foi concebido como um multi-center, randomizado e controlado paciente e observador cego. O protocolo do estudo foi aprovado pelos comitês de ética correspondentes dos centros. Para demonstrar LEM não inferioridade do SG comparação com RYGB, cálculo de poder foi realizada de acordo com um projeto de estudo de não inferioridade. Morbidade, mortalidade, remissão de co-morbidades relacionadas à obesidade, é claro GERD e QV são os principais endpoints secundários. 248 pacientes entre 18 e 70 anos, com um índice de massa corporal (IMC) entre 35-60 kg /m 2 e indicação de cirurgia bariátrica de acordo com as mais recentes S3-directrizes alemãs serão distribuídos aleatoriamente. Os endpoints primários e secundários serão avaliados antes da cirurgia e, posteriormente, no momento da alta e nos pontos de tempo 3-6, 12, 24, 36, 48 e 60 meses de pós-operatório.
Discussão
com os seus cinco anos de follow-up , o BariSurg-julgamento vai fornecer mais dados com base evidências sobre o impacto das SG e RYGB em LEM, remissão de co-morbidades relacionadas com a obesidade, o curso da GERD e QV.
registro de ensaios
o protocolo do estudo foi registrado no Clinical Trials alemães Register DRKS00004766.
Palavras-chave
gastrectomia tubular Roux-en-Ygastric desvio randomizado paciente ensaio clínico controlado e observador cego longo prazo excesso de perda de peso Obesidade co-morbidade relacionada com refluxo gastroesofágico Qualidade doença de morbidade vida mortalidade fundo
Fundamentação do julgamento
o efeito da cirurgia bariátrica na obesidade e suas co-morbidades, tais como diabetes mellitus tipo 2 (DM2) ou hipertensão não é posta em dúvida [1-3]. dados fiáveis que mostram melhora da sobrevida geral do paciente e a incidência de câncer reduzido, especialmente em mulheres, após a cirurgia bariátrica estão disponíveis [4]. Além disso, a cirurgia bariátrica pode agora ser realizado com segurança e morbidade aceitável e mortalidade [5, 6]. Os procedimentos realizados no campo da cirurgia bariátrica ainda estão evoluindo e incluir procedimentos bastante simples, como a banda gástrica e as técnicas mais avançadas, como a derivação biliopancreática ou transposição ileal. Olhando de um ponto de vista mais geral, desvio Roux-en-Y gástrico (RYGB) e gastrectomia vertical (SG) são os procedimentos mais comumente realizados em todo o mundo e, na Alemanha, uma descoberta que é provavelmente devido a seu risco positiva correlação /benefício [ ,,,0],6]. No entanto, RYGB ainda é considerado superior ao SG [7, 8]. Esta crença, porém, se baseia principalmente em considerações históricas, como RYGB foi um dos primeiros procedimentos bariátricos já realizados [9]. Por causa da evidência recente incluindo revisões sistemáticas e ensaios clínicos randomizados, SG tornou-se mais e mais aceito como um procedimento de cirurgia bariátrica stand-alone [9-17]. Os dados de revisão sistemática revelou, entre outras coisas, que a perda de excesso de peso (LEM), após SG não foi significativamente diferente do LEM seguinte RYGB, 24 meses após a cirurgia [13]. Este resultado é consistente com a de Peterli et al., Que também não observaram diferenças significativas nos 12 meses pós-op LEM entre SG e RYGB [9]. Outro estudo controlado randomizado (RCT) da Finlândia, comparando SG e RYGB, revelou uma redução significativa de tempo e de complicações operatórias taxas em favor do grupo SG [12]. Como resultado, a estatística alemã sobre a cirurgia da obesidade em 2011 revelou, pela primeira vez, que mais ressecções SG do que RYBGs foram realizadas [13, 18, 19]. No entanto, SG ainda é considerado com algum cepticismo devido à falta de resultados e de ensaios clínicos randomizados válidas a longo prazo. Grande crítica inclui não só o efeito da SG em LEM, mas também no curso de co-morbidades relacionadas à obesidade, sobre a doença do refluxo gastroesofágico (DRGE), e na qualidade de vida (QV) [20-23]. Além disso, parece que SG está correlacionado com as complicações bastante específicas, tais como fístulas e /ou estenose. A incidência destas complicações é relatada com a faixa de 0% a 17,5% [19]. No entanto, SG tem uma curva de aprendizagem bastante rápida e pode ser realizada dentro de um curto período de tempo operacional. Além disso, é considerado SG tecnicamente menos exigente do que BGYR, devido à falta de anastomose. Com base nessas controvérsias não resolvidas, são urgentemente necessários mais ensaios clínicos randomizados que comparam SG e RYGB. show da RCT disponível que a eficácia clínica sobre LEM e DM2 remissão entre os dois procedimentos são comparáveis [14, 15, 24]. Isto vai junto com as taxas de morbidade semelhantes, embora parece que a taxa de morbidade da RYGB nestes ensaios clínicos randomizados é superior [12, 15] .table 1 critérios de inclusão e exclusão
Os critérios de inclusão
Os critérios de exclusão
IMC 40-60 kg /m2
falta de consentimento informado
IMC 35-40 kg /m2 com pelo menos um co-morbidade relacionada à obesidade
esperada falta de cumprimento
Idade 18- 70 anos
Anterior cirurgia bariátrica
Gravidez
Objectivo
o objectivo primário do BariSurg RCT, para comparar as taxas EWL 2 anos após a SG e RYGB, foi escolhido com base em conclusões da revisão sistemática [13]. BariSurg será um multi-center, randomizado e controlado, paciente e observador cego. Principais endpoints secundários será morbidade, mortalidade, taxa de re-operação, remissão de co-morbidades relacionadas com a obesidade, a ocorrência e curso de GERD, QV, o curso da síndrome de dumping, ea taxa de LEM 60 meses após a cirurgia.
locais de testes in the BariSurg RCT será realizado em sete centros bariátricos: a Universidade de Heidelberg, Städtisches Klinikum Karlsruhe, Agaplesion Bethesda Krankenhaus Stuttgart, Schwarzwald-BaarKlinikum (Villingen-Schwenningen), Caritas-Krankenhaus St. Josef (Regensburg), Johanniter Krankenhaus (Bonn) e Sana Klinikum Offenbach GmbH (Offenbach).
Métodos /design by design teste
O julgamento BariSurg é um multi-center, randomizado e controlado, paciente e observador cego.
Amostra tamanho
Um total de 248 pacientes serão randomizados, com 124 pacientes designados para cada grupo de tratamento. A taxa de abandono de aproximadamente 20% é considerado realista e foi contabilizado o número total de pacientes randomizados.
Critérios de seleção dos pacientes
pacientes entre 18 e 70 anos de idade com um IMC entre 35 e 60 kg /m 2 com indicação para cirurgia bariátrica de acordo com as mais recentes orientações S3 alemães serão elegíveis. Os pacientes com um IMC de 35-40 kg /m 2 necessidade de ter pelo menos um co-morbidades relacionadas à obesidade, como diabetes mellitus tipo 2 ou hipertensão (ver Tabela 1).
Recrutamento e cronogramas
pacientes será recrutados pelas acima mencionadas sete centros participantes. O período de recrutamento é estimado em 18 meses. O tempo entre a inscrição do primeiro paciente para estudar a conclusão do último, será de aproximadamente 78 meses, ea duração prevista de todo o julgamento é de 90 meses.
Aleatorização
Os pacientes que preenchiam todos inclusão sem satisfazer quaisquer critérios de exclusão e depois de receber o seu consentimento informado, randomização será realizada no intra-operatório através de uma ferramenta de randomização baseado na Internet (http:.. //www randomizer at). Randomização é realizada por bloco de aleatorização e serão estratificados para cada centro até que a meta de inscrição de 248 pacientes foi atingido.
Intervenções
Os pacientes serão convidados a preencher os diagnósticos pré-operatórios padrão, incluindo endoscopia digestiva alta (EDA), avaliação endócrina e psicossomática , e também irá preencher quatro questionários (Health Survey Short-Form-36 (SF-36) [25], Gastrointestinal Índice de Qualidade de vida (GIQLI) [26], o questionário de dumping (pontuação Sigstad) e Gastrointestinal Sintoma Avaliação score ( GSRS) [27, 28]). Duas semanas antes da cirurgia, os pacientes serão convidados a reduzir o seu peso, seguindo uma dieta líquida de baixa caloria [29]. No pré-operatório, será dado um single-shot profilaxia antibiótica. Para o procedimento cirúrgico, o paciente será colocado na posição supina 45 ° (Trendelenburg reverso).
Roux-en-Y-bypass gástrico
Após a junção gastroesofágico é identificado, o estômago é transsected com um grampeador linear 6 cm abaixo da junção. Uma bolsa com uma largura de 4-6 cm de altura e 14-16 mm, é criada usando um tubo Francês 42. Um membro 70 cm biliopancreático é definido e um gastroenterostomia extremidade-a-lado vai ser realizada utilizando um linear 30 mm ou 25 milímetros técnica agrafar circular. O canal comum (jejunojejunostomy lado-a-lado) serão grampeadas depois de mais de 150 cm de membros antecólica. Para identificar um vazamento da anastomose proximal azul de metileno é aplicada através de um tubo nasogástrico [30]. Todos os pacientes serão descarregadas com a recomendação de ingestão oral de comprimidos multivitamínicos duas vezes por dia. Durante o seguimento níveis exame vitamina serão avaliados regularmente. Em caso de deficiência de vitamina substituição de vitaminas será realizada.
Gastrectomia tubular
Os vasos gastroepiplóicos são divididos seis centímetros prepyloric ao longo da grande curvatura, até o ângulo de His eo pilar esquerdo do diafragma são visíveis. Juntamente com uma vela francesa 42, o estômago é então ressecado usando dispositivos grampeador linear. No ângulo de Sua linha de grampeador é suturada. A manga está marcada para detectar fugas, utilizando azul de metileno. Todos os pacientes serão descarregadas com a recomendação de ingestão oral de multivitamínico comprimidos duas vezes por dia.
Visitas de estudo
documentação Estudo e visitas de pacientes será realizada por ambos os cirurgiões e estudar enfermeiros. Uma vez que o julgamento é concebido como observador e RCT cego paciente, informações sobre o procedimento cirúrgico não será relatado durante os exames de acompanhamento. Haverá 9 visitas de estudo durante o BariSurg RCT (ver Fig. 1). Durante o primeiro ano pós-operatório, visitas de estudo será realizada no momento da alta, 3-6 meses e 12 meses de pós-operatório. Então visitas serão realizadas anualmente. Cada visita de estudo de pós-operatório inclui a coleta de dados de peso, morbidade, mortalidade, curso de co-morbidades relacionadas à obesidade (incluindo parâmetros de laboratório e medicação actual), análise de suplementação nutricional, ocorrência de DRGE e análise da síndrome de dumping utilizando a pontuação Sigstad. Além da informação acima mencionada, visitas de estudo prolongados irá avaliar anualmente os parâmetros laboratoriais gerais, resultados EGD e dos questionários (SF-36, GIQLI, GSRS, ver Fig. 1). FIG. 1 Fluxograma de tentativa BariSurg, mostrando a linha do tempo e o curso para os participantes do ensaio. Abreviaturas: IMC: índice de massa corporal, diabetes mellitus tipo 2: diabetes mellitus tipo 2, LEM: perda de peso em excesso, EGD: esofagogastroduodenoscopia, SF-36: Inquérito Short-Form-36 Saúde, GIQLI: qualidade gastrointestinal do índice de vida, GSRS: taxa de sintoma gastrointestinal pontuação, LEM: excesso de perda de peso, a DRGE: doença do refluxo gastroesphageal
risco-benefício relação
SG está associada a uma taxa de morbidade entre 0-17,5% e uma taxa de mortalidade entre 0-1,2% [13]. As complicações pós-operatórias mais frequentes são insuficiências /fístulas na linha de grampos, fugas, estenose da manga e dilatação da manga [5]. BGYR tem uma taxa de morbidade de 2-10% e uma taxa de mortalidade de 0,5-0,8% [7, 12, 15]. Freqüentemente observadas complicações incluem insuficiência da anastomose, especialmente no que respeita à gastrojejunostomia e síndrome de dumping. síndrome de Dumping é observada em 42% após BGYR e até 29% após SG [31-33]. Assim, os doentes serão avaliados para a síndrome de dumping. Se a síndrome de dumping diagnóstico é confirmado os pacientes receberão o melhor tratamento para síndrome de dumping [28]. Para ambos os procedimentos bariátricos, a suplementação nutricional pode ser necessário para o resto da vida do paciente.
Resultado
O resumo do primário e os desfechos secundários retrata diferentes pontos de vista relativos à eficácia e segurança de procedimentos bariátricos. Ao fazê-lo, questões médicas, bem como a avaliação do paciente pode ser analisado.
Endpoint primário
O objectivo primário é definido como LEM em 24 meses após a cirurgia (RYGB ou SG). cálculo de poder foi feita de acordo com a revisão sistemática de Fischer et al. [13].
Endpoints secundários
LEM longo prazo em 60 meses após a cirurgia, a morbidade, mortalidade, curso de co-morbidades relacionadas à obesidade (DM2, hipertensão, dor nas articulações, apnéia do sono, dislipidemia), o status da vitamina , incidência e /ou curso de GERD e QV (conforme definido pelo SF 36) e síndrome de dumping (conforme definido pela pontuação Sigstad) formarão os endpoints secundários. O curso de co-morbidades relacionadas à obesidade é avaliada por exames de laboratório e uso de medicação atual. DM2 remissão será medido pela HbA1c, glicemia de jejum e uso de medicamentos. Hipertensão será monitorado por medicação e pressão arterial medições. O curso de dor nas articulações e dislipidemia são avaliados por dor e medicação metabolismo lipídico, respectivamente. O curso de apneia do sono é analisado pela aplicação de CPAP-máscara dos pacientes. substituição nutricional será avaliada através de um questionário que foi desenvolvido no centro bariátrica da Universidade de Heidelberg. GERD incidência e curso de GERD será avaliada com EGD e usando GSRS e GIQLI como questionários padronizados. Para avaliar a qualidade de vida, será utilizada a validado questionário SF-36. A pontuação de dumping serão avaliados usando a pontuação Sigstad validado. Os desfechos secundários serão avaliados no pré-operatório, no momento da alta, 3-6, 12, 24, 36, 48 e 60 meses de pós-operatório. Os questionários serão preenchidos 12, 24 e 60 meses após a cirurgia. A EGD será realizada 12 e 60 meses de pós-operatório.
De gestão de dados
dados experimentais relevantes serão documentados na forma relato de caso (CRF). O CRFs original permanecerá no centro de investigação e as cópias serão enviadas para o centro de investigação primária, ou seja, Universidade de Heidelberg. extração e análise dos dados será feita pela organização de investigação por contrato, R & P Ryschlick e Partner GmbH (Burscheid, Alemanha). Os dados serão analisados quanto à completude, validade e plausibilidade. O investigador será consultado em caso de incerteza dos dados.
Avaliação e notificação de eventos adversos
pacientes receberão tratamento médico regular, incluindo qualquer tratamento de emergência necessário, durante toda a duração do julgamento Segurança. eventos adversos graves (SAE) são definidos como a necessidade de re-operação, hospitalização prolongada, situações que ameaçam a vida, a readmissão, por qualquer motivo, e da morte. O investigador principal deve ser informado sobre todos os SAEs que ocorrem dentro de 24 horas do conhecimento do evento. Todos os SAEs deve ser comunicada ao princípio investigador.
Desocultação
cegueira dos pacientes foi feito muitas vezes até mesmo em cirurgia [34-36]. Além de randomização, cegueira dos pacientes (e observadores) reduz viés. Posteriormente, validade interna e externa será aumentada. O fato de que este estudo será um paciente e observador estudo cego fez uma avaliação completamente ético e clínico necessário. Com base na evidência dada há dados confiáveis disponíveis que ambos os procedimentos são semelhantes em sua eficácia clínica sobre o excesso de perda de peso, diabetes remissão e taxas de complicação [13-15]. Tomando de lado considerações históricas e olhando apenas para o RCT sobre RYGB e um SG pode realmente sugerem aos pacientes que ambos os procedimentos são igualmente eficazes e seguros.
Durante o julgamento de BariSurg, todos os pacientes obter extensa informação oral e escrita sobre os dois procedimentos com todos prós e contras relevantes. Os pacientes são informados de que eles não vão saber qual procedimento será realizado. Randomização será realizada no intra-operatório após a confirmação de que ambos os procedimentos podem ser realizados com segurança. Todos os documentos pertinentes, incluindo relatórios de funcionamento e estado carta de quitação que o paciente foi matriculado em um paciente randomizado controlado e observador ensaio clínico cego comparando RYGB e SG e que o paciente não sabe sobre o procedimento. Estes documentos também incluem um número de emergência que os pacientes ou os médicos podem ligar a qualquer hora (24 horas, serviço de 365 dias) no caso de quebra de ocultação é necessário. Assim, cegando pacientes durante o julgamento de BariSurg é razoável tanto do ponto de vista clínico, bem como de considerações éticas. Métodos estatísticos
O tamanho da amostra
De acordo com uma revisão sistemática por Fischer et al. os médios EWL dois anos após SG e RYGB foi de 56,1% e 68,3%, respectivamente, com um desvio padrão comum de 22,5% [13]. Com base nestes resultados, a hipótese nula é que não sai inferioridade de SG em comparação com BGYR LEM 24 meses após a cirurgia. Com base no pressuposto de que uma diferença de LEM de 10% ou mais é clinicamente relevante, a margem de considerar como LEM semelhante é ajustado para 9%. O cálculo de energia para um ensaio de não-inferioridade com um teste t unilateral (alfa = 0,025% e beta = 20%) e um desvio padrão de 22,5% revelou que 99 pacientes por grupo de intervenção precisa ser randomizados. Uma vez que uma alta taxa de desistência de 20% é esperado, mais 25 pacientes por grupo de intervenção devem ser randomizados. Daí um total de 124 pacientes para cada grupo serão recrutados (globais 248 pacientes).
Análise do endpoint primário
O objectivo primário é por cento do LEM 24 meses após a cirurgia. Para formalizar a abordagem estatística, serão utilizadas as seguintes notações: μRYGB /μSG, média populacional de desfecho primário no grupo /SG RYGB. O problema seguinte teste unilateral não-inferioridade é definido como H0: μRYGB - μSG > = Delta vs.
H1: μRYGB - μSG < delta
(para uma definição e especificação do delta, veja o cálculo do tamanho da amostra). Esta hipótese será testada utilizando um teste t unilateral aplicada a cada população protocolo (ver abaixo). Um baixo número de valores em falta para o objectivo primário é esperado. Se quaisquer valores em falta, eles serão substituídos por métodos de imputação múltipla.
Secundária analisa
Quanto endpoints secundários, análise exploratória de dados será executado e medidas resumo apropriados para a distribuição empírica, bem como descritiva frente e verso p-valores, será calculada. A homogeneidade dos grupos de tratamento vai ser descrita pela comparação dos valores da linha de base. alocação de cada paciente às diferentes populações de análise [set análise completa (FAS) de acordo com o princípio de intenção de tratar (ITT), por protocolo (PP) conjunto de análise, análise de segurança set] será definida antes da análise e documentadas no plano de análise antes do fechamento do banco de dados. Durante a revisão de dados, desvios do protocolo será avaliada como 'menor' ou 'major'. Principais desvios do protocolo irá levar à exclusão do paciente a partir do conjunto de análise PP. Em adição à avaliação de PP, uma análise ITT irá ser realizada como uma análise de sensibilidade.
Medidas de segurança
análise de segurança inclui a frequência de PEA e complicações. Homogeneidade dos braços do estudo serão descritos através da comparação de dados demográficos aos valores basais.
Retiradas e diretrizes que param
retirada do paciente do julgamento é possível a qualquer momento e sem explicação. O julgamento será encerrado em casos de recrutamento de pacientes insuficiente e uma alta taxa de SAEs devido à SG ou RYGB.
Segurança de dados conselho de monitoramento
Relatórios de SAEs serão coletados por um conjunto de dados independentes e conselho de monitoramento de segurança (DSMB) . Além disso, a DSMB informará o gerenciamento do estudo sobre os desequilíbrios relevantes entre os dois grupos.
Organização e administração de teste
Considerações éticas
SG e RYGB são frequentemente realizadas, técnicas padrão em cirurgia bariátrica. A taxa de complicação global na SG e em RYGB descrito por Birkmeyer et al. é de 5,9% e 10,3%, respectivamente. Observou-se uma mortalidade de 0% em SG e 0,3-0,9% em RYGB [12, 15, 37]. Todos os centros participantes executar ambas as técnicas frequentemente. Neste morbidade maneira e taxa de mortalidade pode ser esperado como acima indicado. Além disso, todos os centros participantes receberam aprovações positivos das comissões de ética de acordo (ou seja, da Universidade de Heidelberg da comissão de ética Heidelberg (S500 /2012), Johanniter Hospital (Bona) (2015179/2014), Städtisches Klinikum Karlsruhe, Schwarzwald-Baar-Klinikum (Villingen-Schwennigen), Agaplesion Bethesda Krankenhaus Stuttgart da comissão de ética do Conselho Estadual de Médicos de Baden-Württemberg, que é responsável pelos hospitais mencionados (BF-2014-059)). A Caritas-Krankenhaus St. Josef (Regensburg) solicitou informações formal da Comissão de Ética da Câmara dos Médicos do Estado da Baviera a ser legalmente considerado um voto ética positiva.)
Prática clínica Boa
O julgamento BariSurg será conduzido de acordo as normas nacionais e internacionais de julgamento (ICH-GCP, Declaração de Helsinque 2008).
Registro
Este estudo está registrado no Clinical Trials alemães Register (DRKS00004766).
Discussão
os efeitos positivos do bariátrica cirurgia em perda de peso e comorbidades relacionadas com a obesidade já não são postas em dúvida. Além disso, esses procedimentos também pode ser realizado com segurança, com baixa mortalidade e morbidade [5, 12, 38]. A gama de procedimentos bariátricos disponíveis é enorme [7, 17, 39-45]. Quase todos os anos, um procedimento de "novo" é centrada em cima dentro da comunidade científica [18, 19]. No entanto, existem poucos ensaios clínicos randomizados que comparam os dois procedimentos bariátricos mais comumente realizados, ou seja RYGB e SG em relação à perda real de peso e /ou melhoria de co-morbidades relacionadas com a obesidade no médio e longo prazo [12, 15] . É, portanto, impossível de defender qualquer método cirúrgico particular, bariátrica, porque um ainda não sabe o que beneficia pacientes maioria da qual procedimento. Uma revisão sistemática revelou que o LEM após 24 meses não é estatisticamente diferente entre RYGB e SG [41]. Além disso, a mesma publicação demonstrou a fraca qualidade dos dados entre as publicações que se ocupam com SG. As questões urgentes referentes a comparações entre SG e o padrão ouro atual de RYGB com respeito a LEM longo prazo, curso de co-morbidades relacionadas à obesidade, curso de GERD e QV, ainda não são respondidas. Nos últimos 2 anos, no entanto, um pequeno número de ensaios clínicos randomizados foram iniciadas com o objetivo de examinar algumas dessas questões [12, 14, 15, 17, 39]. Para o nosso conhecimento, o julgamento BariSurg será o primeiro multi-center, randomizado e controlado paciente e observador ensaio clínico cego com um tamanho de amostra suficiente analisar endpoints difícil clínicos, tais como a médio e longo prazo LEM, morbidade e mortalidade. Além disso BariSurg também vai responder a algumas das questões urgentes associados com SG, tais como campo de co-morbidades relacionadas à obesidade, síndrome de dumping e RGE. Assim, BariSurg contribuirá para a classe 1B provas, que permitem provas classe 1A futuro na forma de meta-análises. A remissão de co-morbidades relacionadas à obesidade, como o diabetes mellitus tipo 2, seguindo procedimentos bariátricos já é conhecido [1-3, 40]. Em particular, o BGYR tem sido considerada como uma terapia potencial para DM2, mesmo em doentes com um IMC de menos do que 35 kg /m 2 [41, 42]. No entanto, SG também tem um impacto significativo sobre DM2 remissão [24, 43, 46]. RCTs anteriores sugerem resultados semelhantes após RYGB e SG em relação ao metabolismo da glicose [15, 44, 47]. A incidência de DRGE parece ser mais freqüente após SG enquanto RYGB é considerado uma opção terapêutica em pacientes com DRGE [15, 45, 48]. No entanto, o curso da DRGE após SG é uma evidência definitiva controversa e apoio de um lado não existe [23, 49, 50]. A atual discussão entre os cirurgiões bariátricos é quase unidirecional e focado em fatos clínicos "duros", como perda de peso, DM2 remissão, eo curso de outras co-morbidades relacionadas à obesidade. fatos clínicos "soft", tais como a qualidade de vida ganharam importância. No presente, há alguns literatura sobre a expectativa dos pacientes em matéria de intervenção cirúrgica. Dados da Cirurgia Bariátrica Michigan Collaborative em um total de 8.847 pacientes mostraram um aumento da QV após SG e RYGB [51]. No entanto os resultados a longo prazo da qualidade de vida após RYGB e SG não estão disponíveis. A avaliação conjunta no âmbito deste julgamento do objectivo primário de LEM após 24 meses mais o curso de PEP, co-morbidades relacionadas à obesidade, DRGE, morbidade e mortalidade em 5 anos, vai levar a novas perspectivas sobre os prós e contras de ambos os procedimentos . Além disso, a configuração deste multicêntrico, randomizado permite uma redução máxima de viés e aumenta a validade interna e externa [52].
Estado Ensaio
Recrutamento começou em novembro de 2013.
Notas
Lars Fischer e Anna-Laura Wekerle contribuíram igualmente para este trabalho
abreviações
RYGB:.
bypass gástrico Roux-en-Y
SG:
gastrectomia tubular
IMC:
índice de massa corporal
GERD:
doença do refluxo gastroesofágico
LEM:
perda de peso Excesso
DM2:
diabetes mellitus tipo 2
QV:
qualidade de vida
GIQLI:
qualidade Gastrointestinal do índice de vida
GSRS:
Gastrointestinal sintoma relacionado pontuação
SF-36:
Health Survey Short-Form-36
declarações
Agradecimentos
Gostaríamos de agradecer Inga Rossion, Colette Dörr -Harim e R & P Ryschlick e Partner GmbH por seu apoio.
Competindo interesses
Os autores declaram que não têm interesses conflitantes. Contribuições
dos autores
Todos os autores contribuíram para o desenho do presente estudo e revisão do manuscrito criticamente. Todos os autores leram e aprovaram o manuscrito final.
 O álcool danifica o microbioma da boca
O álcool danifica o microbioma da boca
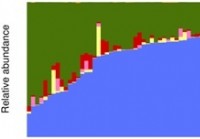 O estudo descreve a base de dados inicial do microbioma intestinal saudável e o perfil de abundância
O estudo descreve a base de dados inicial do microbioma intestinal saudável e o perfil de abundância
 Estratégias de preparação para cuidados de saúde pediátricos para a segunda onda da pandemia COVID-19
Estratégias de preparação para cuidados de saúde pediátricos para a segunda onda da pandemia COVID-19
 Esse Pepto provavelmente não ajudará sua úlcera
Esse Pepto provavelmente não ajudará sua úlcera
 As descobertas iniciais do Projeto Microbioma Humano geraram "centenas de estudos subsequentes"
As descobertas iniciais do Projeto Microbioma Humano geraram "centenas de estudos subsequentes"
 Fast food pode ser o principal culpado na depressão adolescente
Fast food pode ser o principal culpado na depressão adolescente
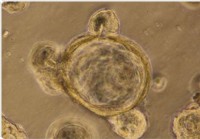 Metformina pode ajudar intestino gotejante
Uma equipe de pesquisadores da Universidade da Califórnia, San Diego, usaram com sucesso organoides intestinais em seu laboratório para mostrar os efeitos de medicamentos para tratar doenças como “int
Metformina pode ajudar intestino gotejante
Uma equipe de pesquisadores da Universidade da Califórnia, San Diego, usaram com sucesso organoides intestinais em seu laboratório para mostrar os efeitos de medicamentos para tratar doenças como “int
 Alimentos que estimulam o intestino podem acabar com a desnutrição infantil em todo o mundo
Os pesquisadores desenvolveram um novo tipo de alimento que melhora as bactérias intestinais em crianças desnutridas e é melhor no início do crescimento do que a terapia alimentar padrão. N
Alimentos que estimulam o intestino podem acabar com a desnutrição infantil em todo o mundo
Os pesquisadores desenvolveram um novo tipo de alimento que melhora as bactérias intestinais em crianças desnutridas e é melhor no início do crescimento do que a terapia alimentar padrão. N
 Dieta e nutrição influenciam o microbioma na mucosa do cólon
A dieta é importante para manter a saúde humana, mas seu mecanismo subjacente ainda não é totalmente compreendido. Agora, uma equipe de pesquisadores lança luz sobre a conexão entre dieta e saúde, e t
Dieta e nutrição influenciam o microbioma na mucosa do cólon
A dieta é importante para manter a saúde humana, mas seu mecanismo subjacente ainda não é totalmente compreendido. Agora, uma equipe de pesquisadores lança luz sobre a conexão entre dieta e saúde, e t