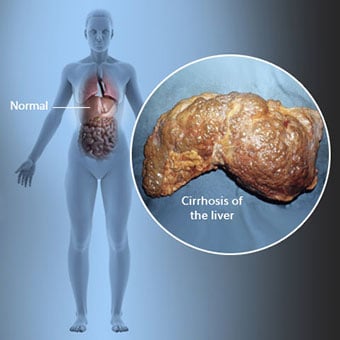
 Skrumplever är en komplikation av leversjukdom som involverar förlust av leverceller och irreversibel ärrbildning i levern.
Skrumplever är en komplikation av leversjukdom som involverar förlust av leverceller och irreversibel ärrbildning i levern. Individer med cirros kan ha få eller inga symtom och tecken på leversjukdom. Vissa av symtomen kan vara ospecifika, det vill säga de tyder inte på att levern är deras orsak. Några av de vanligaste symtomen och tecknen på cirros inkluderar:
Individer med cirros utvecklar också symtom och tecken från komplikationer av cirros.
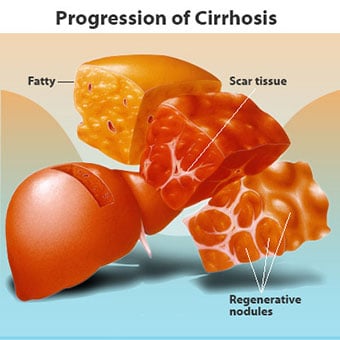 Det finns många orsaker till cirros inklusive kemikalier (som alkohol, fett och vissa mediciner), virus, giftiga metaller, och autoimmun leversjukdom där kroppens immunförsvar angriper levern.
Det finns många orsaker till cirros inklusive kemikalier (som alkohol, fett och vissa mediciner), virus, giftiga metaller, och autoimmun leversjukdom där kroppens immunförsvar angriper levern. Cirros är en komplikation av många leversjukdomar som kännetecknas av onormal struktur och funktion hos levern. Sjukdomarna som leder till skrumplever gör det för att de skadar och dödar leverceller, varefter den inflammation och reparation som är förknippad med de döende levercellerna gör att ärrvävnad bildas. De leverceller som inte dör förökar sig i ett försök att ersätta de celler som har dött. Detta resulterar i kluster av nybildade leverceller (regenerativa knölar) i ärrvävnaden. Det finns många orsaker till skrumplever, inklusive kemikalier (som alkohol, fett och vissa mediciner), virus, giftiga metaller (som järn och koppar som ackumuleras i levern som ett resultat av genetiska sjukdomar) och autoimmun leversjukdom där kroppens immunförsvar angriper levern.
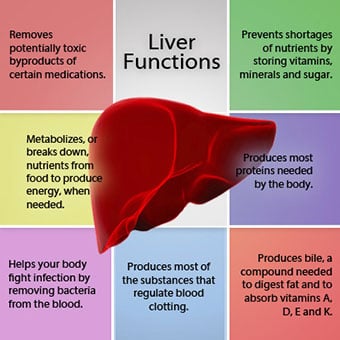 Relationen mellan levern och blodet är unik.
Relationen mellan levern och blodet är unik. Levern är ett viktigt organ i kroppen. Den utför många kritiska funktioner, varav två är att producera ämnen som kroppen kräver, till exempel koagulera proteiner som är nödvändiga för att blodet ska koagulera, och att ta bort giftiga ämnen som kan vara skadliga för kroppen, till exempel, såsom droger . Levern har också en viktig roll för att reglera tillförseln av glukos (socker) och lipider (fett) som kroppen använder som bränsle. För att kunna utföra dessa kritiska funktioner måste levercellerna fungera normalt och de måste ha en nära närhet till blodet eftersom de ämnen som tillförs eller tas bort av levern transporteras till och från levern med blodet.
Relationen mellan levern och blodet är unik. Till skillnad från de flesta organ i kroppen, tillförs endast en liten mängd blod till levern via artärer. Det mesta av leverns tillförsel av blod kommer från tarmvenerna när blodet återvänder till hjärtat. Huvudvenen som returnerar blod från tarmarna kallas portvenen. När portvenen passerar genom levern bryts den upp i allt mindre och mindre vener. De minsta venerna (kallas sinusoider på grund av sin unika struktur) är i nära kontakt med levercellerna. Levercellerna radar upp längs sinusoiderna. Detta nära förhållande mellan levercellerna och blod från portvenen gör att levercellerna kan avlägsna och lägga till ämnen till blodet. När blodet har passerat genom sinusoiderna, samlas det upp i allt större och större vener som i slutändan bildar en enda ven, levervenen, som återför blodet till hjärtat.
Vid cirros förstörs förhållandet mellan blod och leverceller. Även om levercellerna som överlever eller är nybildade kanske kan producera och ta bort ämnen från blodet har de inte den normala, intima relationen med blodet, och detta stör levercellernas förmåga att tillföra eller ta bort ämnen från blodet. Dessutom hindrar ärrbildningen i den cirrotiska levern blodflödet genom levern och till levercellerna. Som ett resultat av blockeringen av blodflödet genom levern "backar blodet upp" i portvenen, och trycket i portvenen ökar, ett tillstånd som kallas portahypertoni. På grund av flödeshinder och höga tryck i portvenen söker blodet i portvenen andra vener där det kan återvända till hjärtat, vener med lägre tryck som går förbi levern. Tyvärr kan levern inte lägga till eller ta bort ämnen från blod som går förbi den. Det är en kombination av minskat antal leverceller, förlust av den normala kontakten mellan blod som passerar genom levern och levercellerna och blod som går förbi levern som leder till många av tecknen på cirros.
En andra orsak till problemen som orsakas av cirros är det störda förhållandet mellan levercellerna och kanalerna genom vilka gallan strömmar. Galla är en vätska som produceras av leverceller som har två viktiga funktioner:att hjälpa till med matsmältningen och att ta bort och eliminera giftiga ämnen från kroppen. Gallan som produceras av leverceller utsöndras i mycket små kanaler som löper mellan levercellerna som kantar sinusoiderna, kallade canaliculi. Canaliculi mynnar ut i små kanaler som sedan går samman för att bilda större och större kanaler. Alla kanalerna kombineras till en kanal som kommer in i tunntarmen där den kan hjälpa till med matsmältningen. Samtidigt kommer giftiga ämnen som finns i gallan in i tarmen och elimineras sedan i avföringen. Vid cirros är canaliculi onormala och relationen mellan leverceller och canaliculi förstörs, precis som relationen mellan levercellerna och blod i sinusoiderna. Som ett resultat kan levern inte eliminera giftiga ämnen normalt, och de kan ackumuleras i kroppen. I mindre utsträckning minskar även matsmältningen i tarmen.
 Vanliga symtom och tecken på cirros inkluderar gulsot, trötthet, svaghet, aptitlöshet, klåda och lätta blåmärken.
Vanliga symtom och tecken på cirros inkluderar gulsot, trötthet, svaghet, aptitlöshet, klåda och lätta blåmärken. Personer med cirros kan ha få eller inga symtom och tecken på leversjukdom. Vissa av symtomen kan vara ospecifika och tyder inte på att levern är deras orsak. Vanliga symtom och tecken på cirros inkluderar:
Personer med skrumplever om levern också utvecklar symtom och tecken från sjukdomens komplikationer.
Cirros i sig är redan ett sent skede av leverskada. I de tidiga stadierna av leversjukdom kommer det att finnas inflammation i levern. Om denna inflammation inte behandlas kan det leda till ärrbildning (fibros). I detta skede är det fortfarande möjligt för levern att läka med behandling.
Om fibros i levern inte behandlas kan det resultera i cirros. I detta skede kan ärrvävnaden inte läka, men utvecklingen av ärrbildningen kan förhindras eller bromsas. Personer med cirros som har tecken på komplikationer kan utveckla leversjukdom i slutstadiet (ESLD) och den enda behandlingen i detta skede är levertransplantation.
 Ödem, ascites och bakteriell peritonitkomplikationer
Ödem, ascites och bakteriell peritonitkomplikationer När cirros i levern blir allvarlig skickas signaler till njurarna för att behålla salt och vatten i kroppen. Överskott av salt och vatten samlas först i vävnaden under huden på anklarna och benen på grund av gravitationens inverkan när man står eller sitter. Denna ansamling av vätska kallas perifert ödem eller pitting edema. (Gropödem syftar på det faktum att ett hårt tryck av en fingertopp mot en fotled eller ett ben med ödem orsakar en fördjupning i huden som kvarstår en tid efter att trycket släppts. Alla typer av tryck, t.ex. från det elastiska bandet på en strumpa , kan vara tillräckligt för att orsaka gropbildning.) Svullnaden är ofta värre i slutet av en dag efter att ha stått eller sitta och kan minska över natten när du ligger ner. När skrumplever förvärras och mer salt och vatten hålls kvar, kan vätska också ansamlas i bukhålan mellan bukväggen och bukorganen (kallas ascites) vilket orsakar svullnad av buken, bukbesvär och ökad vikt.
Vätska i bukhålan (ascites) är den perfekta platsen för bakterier att växa. Normalt innehåller bukhålan en mycket liten mängd vätska som kan motstå infektion bra, och bakterier som kommer in i buken (oftast från tarmen) dödas eller letar sig in i portvenen och till levern där de dödas. Vid cirros kan vätskan som samlas i buken inte motstå infektion normalt. Dessutom letar fler bakterier sig från tarmen till ascites. Infektion i buken och ascites, kallad spontan bakteriell peritonit eller SBP, kommer sannolikt att inträffa. SBP är en livshotande komplikation. Vissa patienter med SBP har inga symtom, medan andra har feber, frossa, buksmärtor och ömhet, diarré och förvärrad ascites.
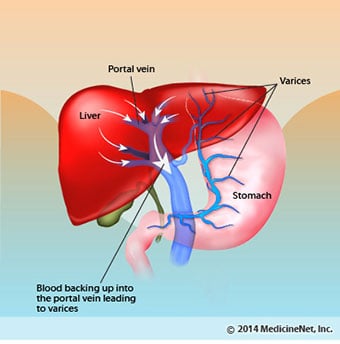
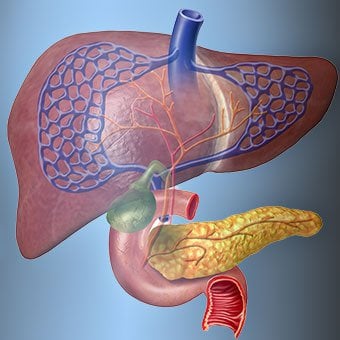 Blödnings- och mjältkomplikationer
Blödnings- och mjältkomplikationer I skrumplever blockerar ärrvävnaden flödet av blod som återvänder till hjärtat från tarmarna och höjer trycket i portvenen (portal hypertoni). När trycket i portvenen blir tillräckligt högt gör det att blod strömmar runt levern genom vener med lägre tryck för att nå hjärtat. De vanligaste venerna genom vilka blod passerar levern är venerna som kantar den nedre delen av matstrupen och den övre delen av magsäcken.
Som ett resultat av det ökade blodflödet och den resulterande tryckökningen expanderar venerna i den nedre matstrupen och övre magsäcken och benämns sedan matstrups- och magvaricer; ju högre portaltrycket är, desto större varicer och desto mer sannolikt är det att en patient blöder från varicerna in i matstrupen eller magsäcken.
Blödning från varicer är svår och utan omedelbar behandling kan det vara dödligt. Symtom på blödning från varicer inkluderar kräkningar av blod (det kan se ut som rött blod blandat med proppar eller "kaffesump"), avföring som är svart och tjäraktig på grund av förändringar i blodet när det passerar genom tarmen (melena) och ortostatisk avföring. yrsel eller svimning (orsakad av ett blodtrycksfall, särskilt när man reser sig upp från liggande).
Blödning kan sällan uppstå från varicer som bildas någon annanstans i tarmarna, till exempel tjocktarmen. Patienter som är inlagda på sjukhus på grund av aktivt blödande esofagusvaricer har en hög risk att utveckla spontan bakteriell peritonit, även om orsakerna till detta inte är klarlagda ännu.
Mjälten fungerar normalt som ett filter för att avlägsna äldre röda blodkroppar, vita blodkroppar och blodplättar (små partiklar som är viktiga för blodets koagulering.). Blodet som rinner från mjälten ansluter till blodet i portvenen från tarmarna. När trycket i portvenen stiger vid cirros blockerar det i allt högre grad blodflödet från mjälten. Blodet "backar upp", ackumuleras i mjälten, och mjälten sväller i storlek, ett tillstånd som kallas splenomegali. Ibland är mjälten så förstorad att den orsakar buksmärtor.
När mjälten förstoras filtrerar den bort fler och fler av blodkropparna och blodplättarna tills deras antal i blodet minskar. Hypersplenism är termen som används för att beskriva detta tillstånd, och det är förknippat med ett lågt antal röda blodkroppar (anemi), lågt antal vita blodkroppar (leukopeni) och/eller ett lågt antal blodplättar (trombocytopeni). Anemi kan orsaka svaghet, leukopeni kan leda till infektioner och trombocytopeni kan försämra blodets koagulering och resultera i långvarig blödning
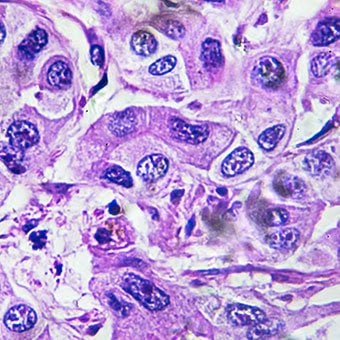 Leverkomplikationer (lever)
Leverkomplikationer (lever) Cirros på grund av vilken orsak som helst ökar risken för primär levercancer (hepatocellulärt karcinom). Primär avser det faktum att tumören har sitt ursprung i levern. En sekundär levercancer är en som har sitt ursprung någon annanstans i kroppen och sprider sig (metastaserar) till levern.
De vanligaste symtomen och tecknen på primär levercancer är buksmärtor och svullnad, en förstorad lever, viktminskning och feber. Dessutom kan levercancer producera och frigöra ett antal ämnen, inklusive sådana som orsakar ett ökat antal röda blodkroppar (erytrocytos), lågt blodsocker (hypoglykemi) och högt blodkalcium (hyperkalcemi).
En del av proteinet i maten som slipper matsmältning och absorption används av bakterier som normalt finns i tarmen. När de använder proteinet för sina egna syften, gör bakterierna ämnen som de släpper ut i tarmen för att sedan tas upp i kroppen. Vissa av dessa ämnen, som ammoniak, kan ha toxiska effekter på hjärnan. Vanligtvis transporteras dessa giftiga ämnen från tarmen i portvenen till levern där de tas bort från blodet och avgiftas.
När skrumplever finns kan levercellerna inte fungera normalt, antingen för att de är skadade eller för att de har förlorat sin normala relation till blodet. Dessutom går en del av blodet i portvenen förbi levern genom andra vener. Resultatet av dessa avvikelser är att giftiga ämnen inte kan avlägsnas av levercellerna, utan istället ackumuleras i blodet.
När de giftiga ämnena ackumuleras tillräckligt i blodet försämras hjärnans funktion, ett tillstånd som kallas leverencefalopati. Att sova på dagen snarare än på natten (omvändning av det normala sömnmönstret) är ett tidigt symptom på leverencefalopati. Andra symtom inkluderar irritabilitet, oförmåga att koncentrera sig eller utföra beräkningar, minnesförlust, förvirring eller deprimerade medvetandenivåer. I slutändan orsakar svår leverencefalopati koma och död.
De giftiga ämnena gör också hjärnan hos patienter med cirros mycket känsliga för läkemedel som normalt filtreras och avgiftas av levern. Doser av många läkemedel kan behöva minskas för att undvika en giftig uppbyggnad i cirros, särskilt lugnande medel och läkemedel som används för att främja sömn. Alternativt kan läkemedel användas som inte behöver avgiftas eller elimineras från kroppen via levern, såsom läkemedel som elimineras av njurarna.
Patienter med försämrad cirros kan utveckla hepatorenalt syndrom. Detta syndrom är en allvarlig komplikation där njurarnas funktion är nedsatt. Det är ett funktionellt problem i njurarna, vilket innebär att det inte finns någon fysisk skada på njurarna. Istället beror den nedsatta funktionen på förändringar i hur blodet strömmar genom själva njurarna. Det hepatorenala syndromet definieras som ett progressivt misslyckande hos njurarna att rensa ämnen från blodet och producera tillräckliga mängder urin samtidigt som andra viktiga funktioner i njuren, såsom retention av salt, bibehålls. Om leverfunktionen förbättras eller en frisk lever transplanteras till en patient med hepatorenalt syndrom, börjar njurarna vanligtvis fungera normalt igen. Detta tyder på att njurarnas nedsatta funktion är resultatet av antingen ansamling av giftiga ämnen i blodet eller onormal leverfunktion när levern sviker. Det finns två typer av hepatorenalt syndrom. En typ förekommer gradvis över månader. Den andra inträffar snabbt under en eller två veckor.
I sällsynta fall kan vissa patienter med avancerad cirros utveckla hepatopulmonellt syndrom. Dessa patienter kan uppleva andningssvårigheter eftersom vissa hormoner som frigörs vid avancerad cirros gör att lungorna fungerar onormalt. Grundproblemet i lungan är att det inte rinner tillräckligt med blod genom de små blodkärlen i lungorna som är i kontakt med lungornas alveoler (luftsäckar). Blod som strömmar genom lungorna shuntas runt alveolerna och kan inte ta upp tillräckligt med syre från luften i alveolerna. Som ett resultat upplever patienten andnöd, särskilt vid ansträngning.
 Det finns 12 vanliga orsaker till cirros.
Det finns 12 vanliga orsaker till cirros. Vanliga orsaker of cirrhosis of the liver include:
Less common causes of cirrhosis include:
In certain parts of the world (particularly Northern Africa), infection of the liver with a parasite (schistosomiasis) is the most common cause of liver disease and cirrhosis.
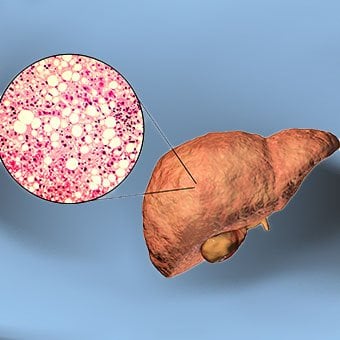 Alcohol and nonalcoholic fatty liver disease are common causes of cirrhosis.
Alcohol and nonalcoholic fatty liver disease are common causes of cirrhosis. Alcohol is a very common cause of cirrhosis, particularly in the Western world. Chronic, high levels of alcohol consumption injure liver cells. Thirty percent of individuals who drink daily at least eight to sixteen ounces of hard liquor or the equivalent for fifteen or more years will develop cirrhosis. Alcohol causes a range of liver diseases, which include simple and uncomplicated fatty liver (steatosis), more serious fatty liver with inflammation (steatohepatitis or alcoholic hepatitis), and cirrhosis.
Nonalcoholic fatty liver disease (NAFLD) refers to a wide spectrum of liver diseases that, like alcoholic liver disease, range from simple steatosis, to nonalcoholic steatohepatitis (NASH), to cirrhosis. All stages of NAFLD have in common the accumulation of fat in liver cells. The term nonalcoholic is used because NAFLD occurs in individuals who do not consume excessive amounts of alcohol, yet in many respects the microscopic picture of NAFLD is similar to what can be seen in liver disease that is due to excessive alcohol. NAFLD is associated with a condition called insulin resistance, which, in turn, is associated with metabolic syndrome and diabetes mellitus type 2. Obesity is the main cause of insulin resistance, metabolic syndrome, and type 2 diabetes. NAFLD is the most common liver disease in the United States and is responsible for up to 25% of all liver disease. The number of livers transplanted for NAFLD-related cirrhosis is on the rise. Public health officials are worried that the current epidemic of obesity will dramatically increase the development of NAFLD and cirrhosis in the population.
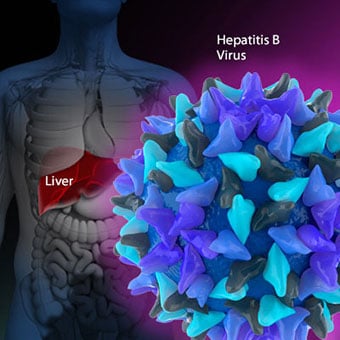 Primary biliary cirrhosis (PBC) is a liver disease caused by an abnormality of the immune system that is found predominantly in women.
Primary biliary cirrhosis (PBC) is a liver disease caused by an abnormality of the immune system that is found predominantly in women. Chronic viral hepatitis is a condition in which hepatitis B or hepatitis C virus infects the liver for years. Most patients with viral hepatitis will not develop chronic hepatitis and cirrhosis. The majority of patients infected with hepatitis A recover completely within weeks, without developing chronic infection. In contrast, some patients infected with hepatitis B virus and most patients infected with hepatitis C virus develop chronic hepatitis, which, in turn, causes progressive liver damage and leads to cirrhosis, and, sometimes, liver cancers.
Autoimmune hepatitis is a liver disease found more commonly in women that is caused by an abnormality of the immune system. The abnormal immune activity in autoimmune hepatitis causes progressive inflammation and destruction of liver cells (hepatocytes), leading ultimately to cirrhosis.
Primary biliary cirrhosis (PBC) is a liver disease caused by an abnormality of the immune system that is found predominantly in women. The abnormal immunity in PBC causes chronic inflammation and destruction of the small bile ducts within the liver. The bile ducts are passages within the liver through which bile travels to the intestine. Bile is a fluid produced by the liver that contains substances required for digestion and absorption of fat in the intestine, as well as other compounds that are waste products, such as the pigment bilirubin. (Bilirubin is produced by the breakdown of hemoglobin from old red blood cells.). Along with the gallbladder, the bile ducts make up the biliary tract. In PBC, the destruction of the small bile ducts blocks the normal flow of bile into the intestine. As the inflammation continues to destroy more of the bile ducts, it also spreads to destroy nearby liver cells. As the destruction of the hepatocytes proceeds, scar tissue (fibrosis) forms and spreads throughout the areas of destruction. The combined effects of progressive inflammation, scarring, and the toxic effects of accumulating waste products culminates in cirrhosis.
Primary sclerosing cholangitis (PSC) is an uncommon disease frequently found in patients with Crohn's disease and ulcerative colitis. In PSC, the large bile ducts outside of the liver become inflamed, narrowed, and obstructed. Obstruction to the flow of bile leads to infections of the bile ducts and jaundice, eventually causing cirrhosis. In some patients, injury to the bile ducts (usually because of surgery) also can cause obstruction and cirrhosis of the liver.
 Different liver diseases should be diagnosed by specialists and different tests such as liver blood test, biopsy, and others.
Different liver diseases should be diagnosed by specialists and different tests such as liver blood test, biopsy, and others. Inherited (genetic) disorders that result in the accumulation of toxic substances in the liver, which leads to tissue damage and cirrhosis. Examples include the abnormal accumulation of iron (hemochromatosis) or copper (Wilson disease). In hemochromatosis, patients inherit a tendency to absorb an excessive amount of iron from food. Over time, iron accumulation in different organs throughout the body causes cirrhosis, arthritis, heart muscle damage leading to heart failure, and testicular dysfunction causing loss of sexual drive. Treatment is aimed at preventing damage to organs by removing iron from the body through phlebotomy (removing blood). In Wilson disease, there is an inherited abnormality in one of the proteins that control copper in the body. Over time, copper accumulates in the liver, eyes, and brain. Cirrhosis, tremor, psychiatric disturbances, and other neurological difficulties occur if the condition is not treated early. Treatment is with oral medication, which increases the amount of copper that is eliminated from the body in the urine.
Cryptogenic cirrhosis (cirrhosis due to unidentified causes) is a common reason for liver transplantation. It is termed called cryptogenic cirrhosis because for many years doctors have been being unable to explain why a proportion of patients developed cirrhosis. Doctors now believe that cryptogenic cirrhosis is due to NASH (nonalcoholic steatohepatitis) caused by long-standing obesity, type 2 diabetes, and insulin resistance. The fat in the liver of patients with NASH is believed to disappear with the onset of cirrhosis, and this has made it difficult for doctors to make the connection between NASH and cryptogenic cirrhosis for a long time. One important clue that NASH leads to cryptogenic cirrhosis is the finding of a high occurrence of NASH in the new livers of patients undergoing liver transplant for cryptogenic cirrhosis. Finally, a study from France suggests that patients with NASH have a similar risk of developing cirrhosis as patients with long-standing infection with hepatitis C virus. (See discussion that follows.) However, the progression to cirrhosis from NASH is thought to be slow and the diagnosis of cirrhosis typically is made in people in their sixties.
Infants can be born without bile ducts (biliary atresia) and ultimately develop cirrhosis. Other infants are born lacking vital enzymes for controlling sugars that lead to the accumulation of sugars and cirrhosis. On rare occasions, the absence of a specific enzyme can cause cirrhosis and scarring of the lung (alpha-1 antitrypsin deficiency).
Less common causes of cirrhosis include unusual reactions to some drugs and prolonged exposure to toxins, as well as chronic heart failure (cardiac cirrhosis). In certain parts of the world (particularly Northern Africa), infection of the liver with a parasite (schistosomiasis) is the most common cause of liver disease and cirrhosis.
 Different liver diseases should be diagnosed by specialists and different tests such as liver blood test, biopsy, and others.
Different liver diseases should be diagnosed by specialists and different tests such as liver blood test, biopsy, and others. The single best test for diagnosing cirrhosis is a biopsy of the liver. Liver biopsies carry a small risk for serious complications, and biopsy often is reserved for those patients in whom the diagnosis of the type of liver disease or the presence of cirrhosis is not clear. The history, physical examination, or routine testing may suggest the possibility of cirrhosis. If cirrhosis is present, other tests can be used to determine the severity of the cirrhosis and the presence of complications. Tests also may be used to diagnose the underlying disease that is causing the cirrhosis. Examples of how doctors diagnose and evaluate cirrhosis are:
 There are four types of treatment of cirrhosis.
There are four types of treatment of cirrhosis. Treatment of cirrhosis includes
Consume a balanced diet and one multivitamin daily. Patients with PBC with impaired absorption of fat-soluble vitamins may need additional vitamins D and K.
Avoid drugs (including alcohol) that cause liver damage. All patients with cirrhosis should avoid alcohol. Most patients with alcohol-induced cirrhosis experience an improvement in liver function with abstinence from alcohol. Even patients with chronic hepatitis B and C can substantially reduce liver damage and slow the progression towards cirrhosis with abstinence from alcohol.
Avoid nonsteroidal anti-inflammatory drugs (NSAIDs, e.g., ibuprofen). Patients with cirrhosis can experience worsening of liver and kidney function with NSAIDs.
Eradicate hepatitis B and hepatitis C virus by using anti-viral medications. Not all patients with cirrhosis due to chronic viral hepatitis are candidates for drug treatment. Some patients may experience serious deterioration in liver function and/or intolerable side effects during treatment. Thus, decisions to treat viral hepatitis have to be individualized, after consulting with doctors experienced in treating liver diseases (hepatologists).
Remove blood from patients with hemochromatosis to reduce the levels of iron and prevent further damage to the liver. In Wilson's disease, medications can be used to increase the excretion of copper in the urine to reduce the levels of copper in the body and prevent further damage to the liver.
Suppress the immune system with drugs such as prednisone and azathioprine (Imuran) to decrease inflammation of the liver in autoimmune hepatitis.
Treat patients with PBC with a bile acid preparation, ursodeoxycholic acid (UDCA), also called ursodiol (Actigall). Results of an analysis that combined the results from several clinical trials showed that UDCA increased survival among PBC patients during 4 years of therapy. The development of portal hypertension also was reduced by the UDCA. It is important to note that despite producing clear benefits, UDCA treatment primarily retards progression and does not cure PBC. Other medications such as colchicine and methotrexate also may have benefits in subsets of patients with PBC.
Immunize patients with cirrhosis against infection with hepatitis A and B to prevent a serious deterioration in liver. There are currently no vaccines available for immunizing against hepatitis C.
 Treatment for edema, ascites, and hypersplenism complications.
Treatment for edema, ascites, and hypersplenism complications. Retaining salt and water can lead to swelling of the ankles and legs (edema) or abdomen (ascites) in patients with cirrhosis. Doctors often advise patients with cirrhosis to restrict dietary salt (sodium) and fluid to decrease edema and ascites. The amount of salt in the diet usually is restricted to 2 grams per day and fluid to 1.2 liters per day. In most patients with cirrhosis, salt and fluid restriction is not enough and diuretics have to be added.
Diuretics are medications that work in the kidneys to promote the elimination of salt and water into the urine. A combination of the diuretics spironolactone (Aldactone) and furosemide (Lasix) can reduce or eliminate the edema and ascites in most patients. During treatment with diuretics, it is important to monitor the function of the kidneys by measuring blood levels of blood urea nitrogen (BUN) and creatinine to determine if too much diuretic is being used. Too much diuretic can lead to kidney dysfunction that is reflected in elevations of the BUN and creatinine levels in the blood.
Sometimes, when the diuretics do not work (in which case the ascites is said to be refractory), a long needle or catheter is used to draw out the ascitic fluid directly from the abdomen, a procedure called abdominal paracentesis. It is common to withdraw large amounts (liters) of fluid from the abdomen when the ascites is causing painful abdominal distension and/or difficulty breathing because it limits the movement of the diaphragms.
Another treatment for refractory ascites is a procedure called transjugular intravenous portosystemic shunting (TIPS).
The spleen normally acts as a filter to remove older red blood cells, white blood cells, and platelets (small particles important for the clotting of blood). The blood that drains from the spleen joins the blood in the portal vein from the intestines. As the pressure in the portal vein rises in cirrhosis, it increasingly blocks the flow of blood from the spleen. The blood "backs-up," accumulating in the spleen, and the spleen swells in size, a condition referred to as splenomegaly. Sometimes, the spleen is so enlarged it causes abdominal pain.
As the spleen enlarges, it filters out more and more of the blood cells and platelets until their numbers in the blood are reduced. Hypersplenism is the term used to describe this condition, and it is associated with a low red blood cell count (anemia), low white blood cell count (leukopenia), and/or a low platelet count (thrombocytopenia). Anemia can cause weakness, leucopenia can lead to infections, and thrombocytopenia can impair the clotting of blood and result in prolonged bleeding.
 Once varices have bled, they tend to rebleed and the probability that a patient will die from each bleeding episode is high (30% to 35%). Treatment is necessary to prevent the first bleeding episode as well as rebleeding.
Once varices have bled, they tend to rebleed and the probability that a patient will die from each bleeding episode is high (30% to 35%). Treatment is necessary to prevent the first bleeding episode as well as rebleeding. If large varices develop in the esophagus or upper stomach, patients with cirrhosis are at risk for serious bleeding due to rupture of these varices. Once varices have bled, they tend to rebleed and the probability that a patient will die from each bleeding episode is high (30% to 35%). Treatment is necessary to prevent the first bleeding episode as well as rebleeding. Treatments include medications and procedures to decrease the pressure in the portal vein and procedures to destroy the varices.
 Hepatic encephalopathy usually should be treated with a low protein diet and oral lactulose.
Hepatic encephalopathy usually should be treated with a low protein diet and oral lactulose. Patients with an abnormal sleep cycle, impaired thinking, odd behavior, or other signs of hepatic encephalopathy usually should be treated with a low protein diet and oral lactulose. Dietary protein is restricted because it is a source of toxic compounds that cause hepatic encephalopathy. Lactulose, which is a liquid, traps toxic compounds in the colon so they cannot be absorbed into the bloodstream, and thus cause encephalopathy. Lactulose is converted to lactic acid in the colon, and the acidic environment that results is believed to trap the toxic compounds produced by the bacteria. To be sure adequate lactulose is present in the colon at all times, the patient should adjust the dose to produce 2 to 3 semiformed bowel movements a day. Lactulose is a laxative, and the effectiveness of treatment can be judged by loosening or increasing the frequency of stools. Rifaximin (Xifaxan) is an antibiotic taken orally that is not absorbed into the body but rather remains in the intestines. It is the preferred mode of treatment of hepatic encephalopathy. Antibiotics work by suppressing the bacteria that produce the toxic compounds in the colon.
 Most patients with spontaneous bacterial peritonitis are hospitalized and treated with intravenous antibiotics.
Most patients with spontaneous bacterial peritonitis are hospitalized and treated with intravenous antibiotics. Patients suspected of having spontaneous bacterial peritonitis usually will undergo paracentesis. The fluid that is removed is examined for white blood cells and cultured for bacteria. Culturing involves inoculating a sample of the ascites into a bottle of nutrient-rich fluid that encourages the growth of bacteria, thus facilitating the identification of even small numbers of bacteria. Blood and urine samples also are often obtained for culturing because many patients with spontaneous bacterial peritonitis also will have infections in their blood and urine. Many doctors believe the infection may have begun in the blood and the urine and spread to the ascitic fluid to cause spontaneous bacterial peritonitis. Most patients with spontaneous bacterial peritonitis are hospitalized and treated with intravenous antibiotics such as cefotaxime (Claforan). Patients usually treated with antibiotics include:
Spontaneous bacterial peritonitis is a serious infection. It often occurs in patients with advanced cirrhosis whose immune systems are weak, but with modern antibiotics and early detection and treatment, the prognosis of recovering from an episode of spontaneous bacterial peritonitis is good.
In some patients, oral antibiotics (norfloxacin [Noroxin] or sulfamethoxazole and trimethoprim [Bactrim]) can be prescribed to prevent spontaneous bacterial peritonitis. Not all patients with cirrhosis and ascites should be treated with antibiotics to prevent spontaneous bacterial peritonitis, but some patients are at high risk for developing spontaneous bacterial peritonitis and warrant preventive treatment.
 The prognosis and life expectancy for cirrhosis of the liver varies and depends on the cause, the severity, any complications, and any underlying diseases.
The prognosis and life expectancy for cirrhosis of the liver varies and depends on the cause, the severity, any complications, and any underlying diseases. Several types of liver disease that cause cirrhosis (such as hepatitis B and C) are associated with a high incidence of liver cancer. It is useful to screen for liver cancer in patients with cirrhosis, as early surgical treatment or transplantation of the liver can cure the patient of cancer. The difficulty is that the methods available for screening are only partially effective, identifying at best only half of patients at a curable stage of their cancer. Despite the partial effectiveness of screening, most patients with cirrhosis, particularly hepatitis B and C, are screened yearly or every six months with ultrasound examination of the liver and measurements of cancer-produced proteins in the blood, for example, alpha-fetoprotein.
Cirrhosis is irreversible. Liver function usually gradually worsens despite treatment, and complications of cirrhosis increase and become difficult to treat. When cirrhosis is far advanced liver transplantation often is the only option for treatment. Recent advances in surgical transplantation and medications to prevent infection and rejection of the transplanted liver have greatly improved survival after transplantation. On average, more than 80% of patients who receive transplants are alive after five years. Not everyone with cirrhosis is a candidate for transplantation. Furthermore, there is a shortage of livers to transplant, and they're usually is a long (months to years) wait before a liver for transplanting becomes available. Measures to slow the progression of liver disease, and treat and prevent complications of cirrhosis are vitally important.
The prognosis and life expectancy for cirrhosis of the liver varies and depends on the cause, the severity, any complications, and any underlying diseases.
Progress in the management and prevention of cirrhosis continues. Research is ongoing to determine the mechanism of scar formation in the liver and how this process of scarring can be interrupted or even reversed. Newer and better treatments for viral liver disease are being developed to prevent the progression to cirrhosis. Prevention of viral hepatitis by vaccination, which is available for hepatitis B, is being developed for hepatitis C. Treatments for the complications of cirrhosis are being developed or revised, and tested continually. Finally, research is being directed at identifying new proteins in the blood that can detect liver cancer early or predict which patients will develop liver cancer.
 Klinisk bild av akut mezenterialny lymfadenit - Diagnos av akut abdomen
Klinisk bild av akut mezenterialny lymfadenit - Diagnos av akut abdomen
 Tarmimmunceller kan vara ansvariga för metabolismförändringar finner studie
Tarmimmunceller kan vara ansvariga för metabolismförändringar finner studie
 Hepatit A- och B-vaccinationer
Hepatit A- och B-vaccinationer
 Om probiotikatillskott
Om probiotikatillskott
 Hälsosam tarm Nötter-Mjöl-fria Chocolate Chip Cookies
Hälsosam tarm Nötter-Mjöl-fria Chocolate Chip Cookies
 P-piller återkallade på grund av risk för oavsiktlig graviditet
P-piller återkallade på grund av risk för oavsiktlig graviditet
 Kan gastroenterit orsaka ett högt antal vita blodkroppar?
Vad är gastroenterit? Gastroenterit, eller maginfluensa, är en inflammation i matsmältningskanalen och kan vara orsaken till ett högt antal vita blodkroppar cellantal eftersom de ökar med nästan al
Kan gastroenterit orsaka ett högt antal vita blodkroppar?
Vad är gastroenterit? Gastroenterit, eller maginfluensa, är en inflammation i matsmältningskanalen och kan vara orsaken till ett högt antal vita blodkroppar cellantal eftersom de ökar med nästan al
 Hur vet du om ditt barn har blindtarmsinflammation?
Vad är blindtarmsinflammation? Om ditt barn har blindtarmsinflammation kan det uppvisa plötslig buksmärta, aptitlöshet, illamående och kräkningar, överdriven gas eller oförmåga att passera gaser, f
Hur vet du om ditt barn har blindtarmsinflammation?
Vad är blindtarmsinflammation? Om ditt barn har blindtarmsinflammation kan det uppvisa plötslig buksmärta, aptitlöshet, illamående och kräkningar, överdriven gas eller oförmåga att passera gaser, f
 Se upp för blödningsrisker med antacida som innehåller aspirin
Senaste matsmältningsnyheterna När njurtransplantation misslyckas Att försöka igen är bäst Låt inte halsbränna förstöra din högtid Efterfrågan på levertransplantationer ökar kraftigt Lågdos-CT-skanni
Se upp för blödningsrisker med antacida som innehåller aspirin
Senaste matsmältningsnyheterna När njurtransplantation misslyckas Att försöka igen är bäst Låt inte halsbränna förstöra din högtid Efterfrågan på levertransplantationer ökar kraftigt Lågdos-CT-skanni