 Illustration av koloskopet i tjocktarmen under en koloskopiprocedur.
Illustration av koloskopet i tjocktarmen under en koloskopiprocedur. Koloskopi är en procedur som gör det möjligt för en undersökare (vanligtvis en gastroenterolog) att utvärdera insidan av tjocktarmen (tjocktarmen eller tjocktarmen). Kolonoskopet är ett fyra fot långt, flexibelt rör ungefär lika tjockt som ett finger med en kamera och en ljuskälla vid spetsen. Spetsen av koloskopet förs in i anus och förs sedan långsamt, under visuell kontroll, in i ändtarmen och genom tjocktarmen vanligtvis så långt som till blindtarmen, som är den första delen av tjocktarmen. Vanligtvis är det också möjligt att gå in och undersöka de sista centimeterna av tunntarmen (terminal ileum).
F:Jag har precis gjort en koloskopi och de hittade två icke-cancerösa kolonpolyper och ett icke-canceröst lipom (inga tidigare polyper tidigare). När ska jag göra min nästa koloskopi?
A:Lipom (godartade tumörer som består av fett) är godartade, det vill säga de är inte cancerframkallande. Om patologen (läkaren som undersöker polypen) är säker på att polypen är ett lipom, kommer inga ytterligare tester eller övervakning att behövas.
När man ska utföra nästa koloskopi efter avlägsnande av två icke-cancerösa, icke-lipomatösa polyper beror på flera problem...
Läs resten av läkarens svar » Friska personer med normal risk för tjocktarmscancer bör genomgå koloskopi vid 50 års ålder och vart tionde år därefter i syfte att ta bort kolonpolyper innan de blir cancerösa.
Friska personer med normal risk för tjocktarmscancer bör genomgå koloskopi vid 50 års ålder och vart tionde år därefter i syfte att ta bort kolonpolyper innan de blir cancerösa. Koloskopi kan göras av en mängd olika anledningar. De allra flesta koloskopier utförs som en del av screeningprogram för att diagnostisera tjocktarmscancer. När det görs av andra skäl görs det oftast för att undersöka orsaken till
Individer med en tidigare historia av polyper eller tjocktarmscancer och vissa individer med en familjehistoria av vissa typer av icke-koloncancer eller tjocktarmsproblem som kan vara förknippade med tjocktarmscancer (som tjocktarmspolyper) kan rekommenderas att genomgå periodiska koloskopier eftersom deras riskerna är större för polyper eller tjocktarmscancer.
Hur ofta man ska genomgå koloskopi beror på graden av risk för cancer och de avvikelser som hittats vid tidigare koloskopier. En allmänt accepterad rekommendation har varit att även friska personer med normal risk för tjocktarmscancer bör genomgå koloskopi vid 50 års ålder och vart tionde år därefter i syfte att ta bort kolonpolyper innan de blir cancerösa.
 Patienterna får detaljerade instruktioner om rengöringspreparatet. I allmänhet består detta av att dricka en stor volym av en speciell rengöringslösning eller flera dagar av en klar flytande diet och laxermedel eller lavemang före undersökningen.
Patienterna får detaljerade instruktioner om rengöringspreparatet. I allmänhet består detta av att dricka en stor volym av en speciell rengöringslösning eller flera dagar av en klar flytande diet och laxermedel eller lavemang före undersökningen. Om ingreppet ska bli komplett och korrekt måste tjocktarmen rengöras helt och det finns flera olika koloskopiförberedelser. Patienterna får detaljerade instruktioner om rengöringspreparatet. I allmänhet består detta av att dricka en stor volym av en speciell rengöringslösning eller flera dagar av en klar flytande diet och laxermedel eller lavemang före undersökningen. Dessa instruktioner bör följas exakt som föreskrivet eller så kan proceduren vara otillfredsställande (visualisering av tjocktarmens slemhinna kan skymmas av kvarvarande avföring), och det kan behöva upprepas, eller så måste ett mindre exakt alternativt test utföras i dess ställe. .
Instruktioner kan också ges för att undvika vissa livsmedel under ett par dagar före proceduren, såsom trådig mat, mat med frön eller röd Jell-O.
 Det är bäst om koloskopisten informeras om alla aktuella receptbelagda och receptfria läkemedel. Aspirinprodukter, blodförtunnande medel som warfarin (Coumadin), artritmediciner, insulin och järnpreparat är exempel på mediciner som kan kräva speciella instruktioner.
Det är bäst om koloskopisten informeras om alla aktuella receptbelagda och receptfria läkemedel. Aspirinprodukter, blodförtunnande medel som warfarin (Coumadin), artritmediciner, insulin och järnpreparat är exempel på mediciner som kan kräva speciella instruktioner. De flesta mediciner bör fortsätta som vanligt, men vissa kan störa undersökningen. Det bästa är om koloskopisten informeras om alla aktuella receptbelagda och receptfria läkemedel. Aspirinprodukter, blodförtunnande medel som warfarin (Coumadin), artritmediciner, insulin och järnpreparat är exempel på mediciner som kan kräva speciella instruktioner. Kolonoskopisten kommer också att vilja vara medveten om en patients allergier och andra allvarliga sjukdomar. Kolonoskopisten bör uppmärksammas om patienter tidigare har behövt antibiotika före kirurgiska eller tandläkaringrepp för att förhindra infektioner.
 En sjuksköterska förbereder en patient innan koloskopiproceduren.
En sjuksköterska förbereder en patient innan koloskopiproceduren. Inför koloskopi påbörjas intravenös vätska, och patienten placeras på en monitor för kontinuerlig övervakning av hjärtrytm och blodtryck samt syre i blodet. Mediciner (sedativa) ges vanligtvis genom en intravenös linje så att patienten blir sömnig och avslappnad och för att minska smärta. Vid behov kan patienten få ytterligare doser av medicin under proceduren. Koloskopi ger ofta en känsla av tryck, kramper och uppblåsthet i buken; men med hjälp av mediciner tolereras det i allmänhet väl och orsakar sällan svår smärta.
Patienterna kommer att ligga på vänster sida eller rygg när koloskopet långsamt förs fram. När spetsen av tjocktarmen (cecum) eller den sista delen av tunntarmen (terminal ileum) nås, dras koloskopet långsamt tillbaka och slemhinnan i tjocktarmen undersöks noggrant. Koloskopi tar vanligtvis 15 till 60 minuter. Om hela tjocktarmen av någon anledning inte kan visualiseras, kan läkaren besluta sig för att prova koloskopi igen vid ett senare tillfälle med eller utan en annan tarmförberedelse eller kan besluta att beställa en röntgen eller CT av tjocktarmen.
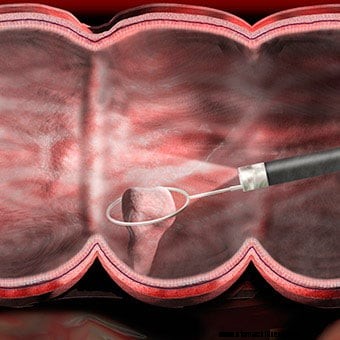 En illustration visar att en polyp tas bort under en koloskopi.
En illustration visar att en polyp tas bort under en koloskopi. Om ett onormalt område behöver utvärderas bättre kan en biopsipincett föras genom en kanal i koloskopet och en biopsi (ett prov av vävnaden) kan erhållas. Biopsien lämnas till patologilaboratoriet för undersökning i mikroskop av en patolog. Om infektionen misstänks kan en biopsi tas för odling av bakterier (och ibland virus eller svamp) eller undersökning i mikroskop för parasiter. Om koloskopi utförs på grund av blödning kan blödningsstället identifieras, vävnadsprover tas (om nödvändigt) och blödningen kontrolleras på flera sätt. Ska det finnas polyper, (godartade utväxter som kan bli cancer) kan de nästan alltid tas bort genom koloskopet? Avlägsnande av dessa polyper är en viktig metod för att förebygga tjocktarmscancer och ändtarmscancer, även om den stora majoriteten av polyperna är godartade och inte blir cancerösa. Ingen av dessa ytterligare procedurer ger vanligtvis smärta. Biopsier tas av många anledningar och betyder inte nödvändigtvis att man misstänker cancer.
 En läkare som går igenom koloskopiresultat med en patient.
En läkare som går igenom koloskopiresultat med en patient. Patienterna kommer att hållas i ett observationsområde i en eller två timmar efter koloskopi tills effekterna av mediciner som har givits avtar. Om patienter har fått lugnande medel före eller under koloskopi, kanske de inte kör bil, även om de känner sig pigga. Någon annan måste köra hem dem eftersom deras reflexer och omdöme kan försämras under resten av dagen, vilket gör det osäkert att köra bil, använda maskiner eller fatta viktiga beslut. Skulle patienter ha lite kramper eller uppblåsthet, kan detta lindras snabbt med passage av gas, och de bör kunna äta när de kommer hem. Efter avlägsnande av polyper eller vissa andra manipulationer kan patienternas diet eller aktiviteter begränsas under en kort tidsperiod.
Inför patientens avgång från koloskopienheten kan fynden diskuteras med patienten. Men ibland kan en definitiv diagnos behöva vänta på mikroskopisk analys av biopsiprover, vilket vanligtvis tar några dagar.
 Koloskopi är den bästa tillgängliga metoden för att upptäcka, diagnostisera och behandla avvikelser i tjocktarmen.
Koloskopi är den bästa tillgängliga metoden för att upptäcka, diagnostisera och behandla avvikelser i tjocktarmen. Komplikationer av koloskopi är sällsynta och vanligtvis mindre när de utförs av läkare som har specialutbildats och har erfarenhet av koloskopi.
Blödning kan förekomma på platsen för biopsi eller avlägsnande av polyper, men blödningen är vanligtvis mindre och självbegränsande eller kan kontrolleras genom koloskopet. Det är ganska ovanligt att kräva transfusioner eller operation för post-koloskopisk blödning. En ännu mindre vanlig komplikation är en perforering eller en rivning genom tjocktarmsväggen, men även dessa perforeringar kanske inte kräver operation.
Andra potentiella komplikationer är reaktioner på de lugnande medlen som används, lokal irritation i venen där mediciner injicerades (som lämnar en öm klump som varar en dag eller två), eller komplikationer från befintlig hjärt- eller lungsjukdom. Incidensen av alla dessa komplikationer tillsammans är mindre än 1%.
Även om dessa komplikationer är sällsynta, är det viktigt för patienter att känna igen tidiga tecken på en komplikation så att de kan återvända till sin läkare eller en akutmottagning. Koloskopisten som utförde koloskopin bör kontaktas om en patient märker svår buksmärta, rektal blödning på mer än en halv kopp eller feber och frossa.
Koloskopi är den bästa tillgängliga metoden för att upptäcka, diagnostisera och behandla avvikelser i tjocktarmen. Alternativen till koloskopi är ganska begränsade. Ett bariumlavemang är ett mindre exakt test som utförs med röntgenstrålar. Det missar avvikelser oftare än koloskopi, och om en avvikelse hittas kan en koloskopi fortfarande krävas för att biopsi eller ta bort avvikelsen. Ibland är en abnormitet eller lesion som upptäcks med ett bariumlavemang faktiskt avföring eller restmat i en dåligt rengjord tjocktarm. Koloskopi kan då vara nödvändigt för att klargöra skadans natur. Flexibel sigmoidoskopi är en begränsad undersökning som använder ett kortare koloskop och undersöker endast den sista tredjedelen av tjocktarmen.
 På grund av begränsningarna har virtuell koloskopi inte ersatt koloskopi som det primära screeningsverktyget för individer med ökad risk för polyper eller tjocktarmscancer.
På grund av begränsningarna har virtuell koloskopi inte ersatt koloskopi som det primära screeningsverktyget för individer med ökad risk för polyper eller tjocktarmscancer. Ett alternativ till koloskopi är en virtuell koloskopi. Virtuell koloskopi är en teknik som använder CT-skanning för att få bilder av tjocktarmen som liknar synen på tjocktarmen som erhålls genom direkt observation genom koloskopi. Bilderna är konstruerade med hjälp av CT-bilderna så att de inte representerar sanna bilder. De är virtuella bilder.
Som förberedelse för virtuell koloskopi, dagen före undersökningen, rensas tjocktarmen ut med laxermedel. Under undersökningen förs ett rör in i anus och används för att injicera luft i tjocktarmen. CT-skanningarna utförs sedan med kolon uppblåst, och skanningarna analyseras och manipuleras för att bilda en virtuell bild av kolon. När den utförs korrekt kan virtuell koloskopi vara effektiv. Det kan till och med hitta polyper som "gömmer sig" bakom veck som ibland missas av koloskopi.
Ändå har virtuell koloskopi flera begränsningar.
På grund av dessa begränsningar har virtuell koloskopi inte ersatt koloskopi som det primära screeningsverktyget för individer med ökad risk för polyper eller tjocktarmscancer. Det är för närvarande ett alternativ för individer med normal risk för polyper och tjocktarmscancer som inte kan eller vill genomgå koloskopi.
 Högupplösta bilder som möjliggör bättre upptäckt av platta lesioner har blivit standard på de flesta koloskop. Förstoring av bilderna kan också förbättra upptäckten av lesionerna.
Högupplösta bilder som möjliggör bättre upptäckt av platta lesioner har blivit standard på de flesta koloskop. Förstoring av bilderna kan också förbättra upptäckten av lesionerna. Det finns flera nya utvecklingar inom koloskopi. De flesta av dessa handlar om att förbättra upptäckten av svåra att se lesioner - små (till exempel små polyper) och platta - samt förmågan att vid tidpunkten för koloskopi avgöra om polyper och lesioner behöver eller inte ska biopsieras eller tas bort eftersom de kan innehålla premalign eller malign vävnad. Detta är viktigt eftersom många av dessa lesioner inte är premaligna eller maligna, och mycket tid och pengar går åt på att ta bort dem och skicka dem för mikroskopisk undersökning i onödan.
Högupplösta bilder som möjliggör bättre upptäckt av platta lesioner har blivit standard på de flesta koloskop. Förstoring av bilderna kan också förbättra upptäckten av lesionerna.
Smalbandsavbildning använder en speciell våglängd av ljus som förstärker mönstret av små blodkärl som ligger precis under tjocktarmens slemhinna. Mönstret för dessa kärl är olika i normal, premaligna och malign vävnad. Bestämning av mönstret gör att lesioner, särskilt premaligna och maligna platta lesioner, lättare kan identifieras och gör det också möjligt att fatta beslut om huruvida lesionen ska biopsieras eller tas bort vid tidpunkten för koloskopi utan att vänta på resultaten av den mikroskopiska undersökningen.
Kromoendoskopi använder färgämnen (fläckar) som sprayas på tjocktarmsslemhinnan för att skilja normalt foder från neoplastiska (benigna, premaligna och maligna) vävnader och bestämma vilka lesioner som ska tas bort eller biopsieras.
Fluorescensendoskopi använder fluoresceinmärkta kemikalier som antingen sprayas på slemhinnan i tjocktarmen eller injiceras intravenöst. Kemikalierna tas upp av onormala celler (premaligna och maligna) i tjocktarmens slemhinna mer än de normala cellerna, och speciell belysning gör områdena av onormala celler tydligare att se så att de kan biopsieras eller avlägsnas helt. Konfokal laserendoskopi använder en viss våglängd av ljus som penetrerar slemhinnan i den fluoresceinfärgade tjocktarmen i flera millimeter. Onormala celler kan identifieras tydligare än med enbart fluoresceinfärgning.
Det finns till och med koloskop och tillbehör som tillåter en retrograd vy av tjocktarmen utöver den antegraderade vyn från spetsen av koloskopet. Således erhålls bilder i två, 180 grader motsatta riktningar för att identifiera lesioner som kan gömma sig bakom veck i tjocktarmens slemhinna som skulle missas av ett standard, framåtblickande koloskop. Det finns till och med försök att utveckla ett självgående koloskop.
De flesta av dessa nyare koloskopiska tekniker, med undantag för högupplöst bildbehandling, är inte standard. Vilken eller vilka som i slutändan kommer att visa sig vara värdefulla komplement till koloskopi har ännu inte fastställts.
Slutligen kan magnetisk resonanstomografi (MRT) användas för att undersöka tjocktarmen på ett sätt som liknar CT virtuell koloskopi. Den stora fördelen med MRT är att det inte finns någon strålningsexponering; Annars liknar begränsningarna CT virtuell koloskopi.
 Barns bukskador kanske inte kräver CT-skanning
De senaste nyheterna om hälsosamma barn Babys matningsproblem kopplade till utvecklingsförseningar Hennes arm fastnade i familjens löpband Är du orolig för din tonårings användning av sociala medier?
Barns bukskador kanske inte kräver CT-skanning
De senaste nyheterna om hälsosamma barn Babys matningsproblem kopplade till utvecklingsförseningar Hennes arm fastnade i familjens löpband Är du orolig för din tonårings användning av sociala medier?
 Hur säkert är det att använda Pepto-Bismo?
Många människor vänder sig till Pepto Bismol (eller Kaopectate) när de har orolig mage eller diarré. Dessa problem kan uppstå oftare om du har irritabel tarm (IBS) och du kan använda Pepto Bismol för
Hur säkert är det att använda Pepto-Bismo?
Många människor vänder sig till Pepto Bismol (eller Kaopectate) när de har orolig mage eller diarré. Dessa problem kan uppstå oftare om du har irritabel tarm (IBS) och du kan använda Pepto Bismol för
 SCD-kycklingfyllda Portobellosvamp
Ni vet, jag är ingen professionell kock. Men under de senaste 10 åren har jag lärt mig några saker om vad som får mat att smaka gott. Och en av de saker som gör vad som helst smakar bättre är umami
SCD-kycklingfyllda Portobellosvamp
Ni vet, jag är ingen professionell kock. Men under de senaste 10 åren har jag lärt mig några saker om vad som får mat att smaka gott. Och en av de saker som gör vad som helst smakar bättre är umami