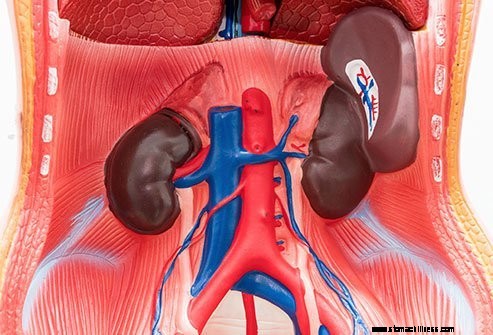
 Почечная недостаточность может вызвать ацит.
Почечная недостаточность может вызвать ацит. Медицинское определение асцита — это аномальное скопление жидкости в (брюшинной) полости. Асцит вызывается различными заболеваниями и состояниями, например циррозом печени, раком брюшной полости, застойной сердечной недостаточностью и туберкулезом.
Асцит – одно из наиболее распространенных заболеваний печени, которое возникает при циррозе печени. Признаки и симптомы асцита включают боль в животе и вздутие живота, одышку и печеночную недостаточность.
Чтобы диагностировать причину асцита, ваш врач и другие медицинские работники осмотрят вас вокруг живота, чтобы определить, сколько жидкости находится в брюшной полости. Ваш врач может назначить анализы функции почек и печени, анализ электролитов, сбор мочи в течение 24 часов, тесты для измерения кровотечения и УЗИ брюшной полости.
Лечение асцита включает лечение или контроль заболевания, вызывающего асцит, ограничение потребления жидкости, отказ от алкоголя, ограничение количества соли в рационе и другие изменения образа жизни. К осложнениям асцита относятся кровотечения из нижних отделов кишечника, почечная недостаточность и другие осложнения цирроза печени. Прогноз асцита зависит от его основных причин и тяжести.
Цирроз является осложнением заболевания печени, которое включает потерю клеток печени и необратимое рубцевание печени. Признаки и симптомы цирроза печени включают слабость, потерю аппетита, легкие кровоподтеки, пожелтение кожи (желтуху), зуд и утомляемость.
Нажмите, чтобы узнать больше о признаках и симптомах цирроза печени »
Наиболее распространенной причиной асцита является прогрессирующее заболевание печени или цирроз. Хотя точный механизм развития асцита до конца не ясен, большинство теорий предполагают, что портальная гипертензия (повышенное давление в печеночном кровотоке к печени) является основным фактором. Основной принцип аналогичен образованию отека в другом месте тела из-за дисбаланса давления между внутренней циркуляцией (система высокого давления) и внешней, в данном случае брюшной полостью (пространство низкого давления). Повышение портального артериального давления и снижение уровня альбумина (белка, переносимого кровью) могут быть причиной формирования градиента давления и, как следствие, абдоминального асцита.
Другими факторами, которые могут способствовать асциту, являются задержка солей и воды. Датчики в почках могут воспринимать объем циркулирующей крови как низкий, поскольку образование асцита может истощать некоторый объем крови. Это дает сигнал почкам реабсорбировать больше соли и воды, чтобы компенсировать потерю объема.
Некоторыми другими причинами асцита, связанными с повышенным градиентом давления, являются застойная сердечная недостаточность и прогрессирующая почечная недостаточность из-за общей задержки жидкости в организме.
В редких случаях повышение давления в портальной системе может быть вызвано внутренней или внешней обструкцией портального сосуда, что приводит к портальной гипертензии без цирроза печени. Примерами этого могут быть объемное образование (или опухоль), давящая на портальные сосуды изнутри брюшной полости или образование тромба в портальном сосуде, препятствующее нормальному кровотоку и повышающее давление в сосуде (например, синдром Бадда-Киари). .
Асцит также может проявляться в результате рака, называемого злокачественным асцитом. Этот тип асцита обычно является проявлением прогрессирующего рака органов брюшной полости, такого как рак толстой кишки, рак поджелудочной железы, рак желудка, рак молочной железы, лимфома, рак легких или рак яичников.
Асцит поджелудочной железы можно увидеть у людей с хроническим (длительно существующим) панкреатитом или воспалением поджелудочной железы. Наиболее частой причиной хронического панкреатита является длительное злоупотребление алкоголем. Асцит поджелудочной железы также может быть вызван острым панкреатитом, а также травмой поджелудочной железы.
Наиболее частой причиной асцита является цирроз печени. Многие факторы риска развития асцита и цирроза печени схожи. Наиболее распространенными факторами риска являются гепатит В, гепатит С и длительное злоупотребление алкоголем. Другие потенциальные факторы риска связаны с другими основными заболеваниями, такими как застойная сердечная недостаточность, злокачественные новообразования и заболевания почек.
Симптомы, связанные с асцитом, могут отсутствовать, особенно если он легкий (обычно менее 100–400 мл у взрослых). По мере накопления большего количества жидкости обычно наблюдается увеличение обхвата и размера живота. Боль в животе, дискомфорт и вздутие живота также часто наблюдаются по мере увеличения асцита. Одышка также может возникать при обширном асците из-за повышенного давления на диафрагму и миграции жидкости через диафрагму, вызывая плевральный выпот (жидкость вокруг легких). Косметически уродующий большой живот из-за асцита также является общей проблемой для некоторых пациентов.
Люди с асцитом должны регулярно находиться под наблюдением лечащего врача и любых специалистов, которые могут принимать участие в их лечении. Гастроэнтерологи (специалисты по желудочно-кишечным заболеваниям) и гепатологи (специалисты по заболеваниям печени) обычно наблюдают пациентов с асцитом из-за заболевания печени. Другие специалисты также могут лечить пациентов с асцитом в зависимости от возможной причины и основного состояния. Специалисты обычно просят пациента сначала обратиться к своему лечащему врачу, если асцит усиливается. Если асцит вызывает такие симптомы, как одышка, дискомфорт в животе или неспособность выполнять обычные повседневные задачи, такие как ходьба, позвоните своему врачу.
Традиционно асцит делят на 2 типа; транссудативный или экссудативный. Эта классификация основана на количестве белка, обнаруженного в жидкости. Была разработана более полезная система, основанная на количестве альбумина в асцитической жидкости по сравнению с сывороточным альбумином (альбумин измеряется в крови). Это называется градиентом асцитного альбумина сыворотки или SAAG. Асцит, связанный с портальной гипертензией (цирроз печени, застойная сердечная недостаточность, Бадд-Киари), как правило, превышает 1,1, аасцит, вызванный другими причинами (злокачественный, панкреатит) ниже 1,1.
Диагноз асцита основывается на физическом осмотре в сочетании с подробным анамнезом для установления возможных основных причин, поскольку асцит часто считается неспецифическим симптомом других заболеваний. Если асцитическая жидкость превышает 500 мл, это может быть продемонстрировано при медицинском осмотре выпячиванием боков и волнами жидкости, выполненными врачом, осматривающим брюшную полость. Меньшее количество жидкости может быть обнаружено при УЗИ брюшной полости. Иногда асцит обнаруживается случайно с помощью УЗИ или компьютерной томографии, проводимых для оценки других состояний.
Диагностика основных состояний, вызывающих асцит, является наиболее важной частью понимания причины, по которой у человека развивается асцит. Медицинский анамнез может дать ключ к разгадке первопричины и обычно включает вопросы о предыдущем диагнозе заболевания печени, инфекции вирусного гепатита и его факторах риска, злоупотреблении алкоголем, семейном анамнезе заболеваний печени, сердечной недостаточности, истории рака и истории лечения.
Анализ крови может сыграть важную роль в оценке причины асцита. Полная метаболическая панель может выявить характер повреждения печени, функциональное состояние печени и почек и уровень электролитов. Полный анализ крови также полезен, так как дает ключ к пониманию основных состояний. Нарушения панели коагуляции (свертывания крови) (протромбиновое время) могут быть аномальными из-за дисфункции печени и неадекватной продукции белков свертывания крови.
Иногда возможные основные причины асцита не могут быть определены на основании анамнеза, осмотра и обзора лабораторных данных и исследований изображений. Анализ жидкости может быть необходим для получения дополнительных диагностических данных. Эта процедура называется парацентезом, и ее выполняют обученные врачи. Он включает в себя стерилизацию области живота и под контролем УЗИ введение иглы в брюшную полость и забор жидкости для дальнейшего анализа.
В диагностических целях небольшого количества (например, 20 мл, меньше столовой ложки) может быть достаточно для адекватного тестирования. Большие объемы до нескольких литров (парацентез большого объема) могут быть извлечены, если это необходимо для облегчения симптомов, связанных с брюшным асцитом.
Анализ делается путем отправки собранной жидкости в лабораторию сразу после дренирования. Как правило, количество и компоненты лейкоцитов и эритроцитов (количество клеток), уровень альбумина, окраска по Граму и посев на любые возможные микроорганизмы, уровень амилазы, глюкоза, общий белок и цитология (исследование любых клеток в жидкости, на наличие злокачественных или раковых клеток) анализируют в лаборатории. Затем результаты анализируются лечащим врачом для дальнейшей оценки и определения возможной причины асцита.
Лечение асцита во многом зависит от первопричины. Например, перитонеальный карциноматоз или злокачественный асцит можно лечить хирургическим удалением опухоли и химиотерапией, в то время как лечение асцита, связанного с сердечной недостаточностью, направлено на лечение сердечной недостаточности медикаментозным лечением и диетическими ограничениями. Поскольку цирроз печени является основной причиной асцита, ему будет уделено основное внимание в этом разделе.
Лечение асцита у пациентов с циррозом обычно включает ограничение потребления натрия с пищей и назначение диуретиков (мочегонные таблетки). Ограничение потребления натрия (соли) с пищей до уровня менее 2 граммов в день является очень практичным, успешным и широко рекомендуемым для пациентов с асцитом. В большинстве случаев этот подход необходимо сочетать с использованием диуретиков, поскольку само по себе ограничение соли, как правило, не является эффективным методом лечения асцита. Консультация со специалистом по питанию относительно ежедневного ограничения соли может быть очень полезной для пациентов с асцитом.
Диуретики усиливают выведение воды и солей из почек. Рекомендуемая диуретическая схема при асците, связанном с печенью, представляет собой комбинацию спиронолактона (Альдактон) и фуросемида (Лазикс). Разовая суточная доза 100 мг спиронолактона и 40 мг фуросемида является обычной рекомендуемой начальной дозой. Ее можно постепенно увеличивать, чтобы получить соответствующий ответ на максимальную дозу спиронолактона 400 мг и фуросемида 160 мг, при условии, что пациент может переносить увеличение дозы без каких-либо побочных эффектов. Обычно рекомендуется принимать эти лекарства вместе утром, чтобы предотвратить частое мочеиспускание ночью.
Для пациентов, которые плохо реагируют на вышеуказанный режим или не переносят его, можно проводить частый терапевтический парацентез (игла осторожно вводится в брюшную полость в стерильных условиях) для удаления большого количества жидкости. С помощью этой процедуры каждый раз можно безопасно удалить несколько литров (до 4–5 литров) жидкости. Для пациентов со злокачественным асцитом эта процедура также может быть более эффективной, чем использование диуретиков.
В более рефрактерных случаях могут потребоваться хирургические процедуры для контроля асцита. Трансъюгулярное внутрипеченочное портосистемное шунтирование (TIPS) — это процедура, проводимая интервенционным рентгенологом через внутреннюю яремную вену (главную вену на шее) под местной анестезией. Шунт помещается между портальной венозной системой и системной венозной системой (венами, возвращающими кровь обратно к сердцу), тем самым снижая портальное давление. Эта процедура предназначена для пациентов с минимальной реакцией на агрессивное медикаментозное лечение. Было показано, что он уменьшает асцит и либо ограничивает, либо исключает использование диуретиков в большинстве выполненных случаев. Однако это связано со значительными осложнениями, такими как печеночная энцефалопатия (спутанность сознания) и даже смерть.
От более традиционных шунтов (перитонеовенозного шунта и системного портосистемного шунта) отказались из-за высокой частоты осложнений.
Наконец, трансплантацию печени при прогрессирующем циррозе можно рассматривать как лечение асцита, вызванного печеночной недостаточностью. Трансплантация печени представляет собой очень сложный и длительный процесс, который требует очень тщательного наблюдения и управления со стороны специалистов по трансплантации.
Некоторые осложнения асцита могут быть связаны с его объемом. Накопление жидкости может вызвать затруднение дыхания из-за сжатия диафрагмы или образования плеврального выпота.
Инфекции являются еще одним серьезным осложнением асцита. У пациентов с асцитом, связанным с портальной гипертензией, кишечные бактерии могут спонтанно проникать в перитонеальную жидкость (асцит) и вызывать инфекцию. Это называется спонтанным бактериальным перитонитом или СБП. Антитела при асците встречаются редко, поэтому иммунный ответ в асцитической жидкости очень ограничен. Диагноз СБП ставится путем проведения парацентеза и анализа жидкости на количество лейкоцитов или признаки роста бактерий.
Гепаторенальный синдром — редкое, но серьезное и потенциально смертельное (средняя выживаемость составляет от 2 недель до примерно 3 месяцев) осложнение асцита, связанного с циррозом печени, приводящее к прогрессирующей почечной недостаточности. Точный механизм этого синдрома неизвестен, но он может быть результатом смещения жидкости, нарушения притока крови к почкам, чрезмерного использования диуретиков и внутривенного введения контрастных веществ для определенных видов рентгенологических исследований, таких как компьютерная томография, или лекарств, которые могут быть вредно для почек.
Прогноз для людей с асцитом в первую очередь зависит от его основной причины и тяжести. В целом прогноз злокачественного асцита неблагоприятный. В большинстве случаев среднее время выживания составляет от 20 до 58 недель, в зависимости от типа злокачественного новообразования, как показала группа исследователей. Асцит из-за цирроза обычно является признаком запущенного заболевания печени и обычно имеет хороший прогноз. Асцит из-за сердечной недостаточности имеет лучший прогноз, так как пациент может прожить годы при соответствующем лечении.
Профилактика асцита в значительной степени включает предотвращение факторов риска основных состояний, ведущих к асциту.
У пациентов с известным прогрессирующим заболеванием печени и циррозом любой этиологии воздержание от употребления алкоголя может заметно снизить риск формирования асцита. Нестероидные противовоспалительные препараты (ибупрофен [Адвил, Мотрин и др.]) также должны быть ограничены у пациентов с циррозом печени, поскольку они могут уменьшать приток крови к почкам, тем самым ограничивая выведение солей и воды. Соблюдение диетических ограничений соли также является еще одной простой профилактической мерой для уменьшения асцита.
 Представлено новое книжное издание SCD Lifestyle – плюс новые приятные бонусы
Представлено новое книжное издание SCD Lifestyle – плюс новые приятные бонусы
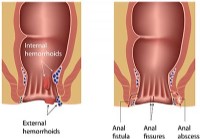 Диагностика, ведение и лечение ректального кровотечения
Диагностика, ведение и лечение ректального кровотечения
 Западная диета может увеличить риск «смертельного сепсиса»,
Западная диета может увеличить риск «смертельного сепсиса»,
 Образ жизни, микробиом и синдром поликистозных яичников
Образ жизни, микробиом и синдром поликистозных яичников
 Рецепт влажного апельсинового пирога
Рецепт влажного апельсинового пирога
 Микробы кишечника могут быть связаны с депрессией
Микробы кишечника могут быть связаны с депрессией
 Травмы брюшной полости у детей могут не требовать компьютерной томографии
Последние новости Healthy Kids Проблемы с кормлением ребенка, связанные с задержкой развития Ее рука застряла в семейной беговой дорожке. Беспокоитесь об использовании подростком социальных сетей? Эф
Травмы брюшной полости у детей могут не требовать компьютерной томографии
Последние новости Healthy Kids Проблемы с кормлением ребенка, связанные с задержкой развития Ее рука застряла в семейной беговой дорожке. Беспокоитесь об использовании подростком социальных сетей? Эф
 Когда следует обратиться к врачу по поводу крови в стуле?
Что вызывает кровь в стуле? Симптомы, сопровождающие появление крови в стуле и требующие немедленного лечения, включают изменение частоты или консистенции дефекации, боль в животе или спазмы, слабо
Когда следует обратиться к врачу по поводу крови в стуле?
Что вызывает кровь в стуле? Симптомы, сопровождающие появление крови в стуле и требующие немедленного лечения, включают изменение частоты или консистенции дефекации, боль в животе или спазмы, слабо
 Полезные чаши счастья, которые питают и лечат кишечник
Разработано и написано шеф-поваром Джули Франс из чаши делла. Ваш кишечник принадлежит вам и только вам. Нет никого, у кого была бы такая же интуиция, как у вас. По сути, кишечник каждого че
Полезные чаши счастья, которые питают и лечат кишечник
Разработано и написано шеф-поваром Джули Франс из чаши делла. Ваш кишечник принадлежит вам и только вам. Нет никого, у кого была бы такая же интуиция, как у вас. По сути, кишечник каждого че