Erfaringer med en simpel laparoskopisk gastrisk rør konstruktion
Abstract
Baggrund
minimalt invasiv esophagectomy (MIE) er en kompleks operation, og den detaljerede optimale kirurgiske procedure ikke er blevet godt beskrevet. Vores mål var at evaluere anvendelsen af en simpel metode til laparoskopisk gastrisk rør konstruktion som minimalt invasiv kirurgi for patienter med kræft i spiserøret. Salg Metoder
Vi udførte en retrospektiv gennemgang af 26 konsekutive patienter, som undergik MIE for kræft i spiserøret i Koo Foundation Sun Yat-Sen Cancer center fra september 2009 og August 2011. perioperative data og postoperative komplikationer blev statistisk analyseret.
Resultater
patientgruppe bestod af 22 mænd og 4 kvinder. MIE blev udført med succes i alle patienter. Den gennemsnitlige operative tid var 430,4 ± 60,6 minutter, og den gennemsnitlige skønnede operative blodtab var 135,0 ± 97,8 ml. Der var ingen tilfælde af konvertering til åben kirurgi under proceduren. Den postoperative komplikation sats var 53,8%, og der var ingen kirurgisk dødelighed.
Konklusioner
Vi anbefaler denne roman metode til total laparoskopisk staplized dannelse af gastrisk rør for at lette gastrisk pull-up.
Baggrund
esophagectomy for kræft i spiserøret er stadig den primære behandling for patienter med lokaliseret sygdom. Talrige esophagectomy procedurer er blevet beskrevet, men operationen er teknisk kompliceret og forbundet med høj perioperative morbiditet og mortalitet, selv i store mængder hospitaler [1, 2]. Men med fremskridt inden for endoskopiske instrumenter og kirurgiske teknikker, esophagectomy stigende grad er blevet udført ved hjælp af en minimalt invasiv fremgangsmåde. Luketich og kolleger [3] beskrev en detaljeret metode til total minimalt invasiv esophagectomy (MIE), og konkluderede, at det kunne udføres med lave sygelighed og dødelighed. De optrådte samlede laparoskopisk gastrisk staplized rørkonstruktion uden mini-laparotomi. I laparoskopisk fase skal mest kraniale del af gastrisk slange fastgøres til esophageal præparatet vha 2-0 Endo-suturer. Desuden kan en overfladisk søm anbringes på den forreste proksimale gastriske rør for at lette orientering og undgå snoning som røret trækkes op.
I denne undersøgelse har vi ændret de kirurgiske procedurer i den laparoskopiske fase. Vi beskriver en hidtil ukendt og simpel fremgangsmåde til total laparoskopisk staplized dannelse af gastrisk rør for at lette gastrisk pull-up. blev statistisk analyseret perioperative data og postoperative komplikationer.
Metoder
Patienter
Vi retrospektivt anmeldt konsekutive patienter, som gennemgik MIE for kræft i spiserøret på Koo Foundation Sun Yat-Sen Cancer Center fra september 2009 og til august 2011. I alt af 26 patienter blev inkluderet i undersøgelsen. Alle operationer blev udført ved en kirurg. I vores institution, blev MIE vedtaget begynder i 2007. I september 2009 udviklede vi en ny simpel metode til laparoskopisk gastrisk rør konstruktion for at lette gastrisk slange pull-up. Neoadjuverende kemo- og stråleterapi blev tilbudt til patienter med kræft i spiserøret iscenesat som T2 og højere. Efter neoadjuverende behandling blev tilfælde af stabil sygdom eller regressive tumorrespons betragtning til esophagectomy. MIE blev prøvet i første omgang for hver patient, for hvem esophagectomy var planlagt undtagen dem, for hvem kolon indskydning var planlagt til at blive udført.
Alle de 26 patienter fik fuldstændig evaluering før neoadjuverende terapi og kirurgi, herunder fysiske undersøgelser, biokemiske analyser, øvre gastrointestinal panendoscopy, endoskopisk ultralyd, bronkoskopi, bryst og abdominal computertomografi og positronemissionstomografi-computertomografi. Den detaljerede kirurgiske teknik er tidligere blevet beskrevet [4]. Kort fortalt set er den udløsende metode består af torakoskopiske esophageal mobilisering efterfulgt af laparoskopisk konstruktion af ventrikelsondekanalen og esophagogastric anastomose i nakken. I laparoskopisk fase, er fem abdominal trokarer placeret. Maven blev mobiliseret ved at dividere korte gastrisk fartøjer, venstre gastroepiploic arcade og venstre gastrisk fartøjer. Den gastriske rør dannes af det distale aspekt af den mindre krumning af maven med anvendelse af flere lineære 3,8 mm endostaplers. Det proximale, øverste aspekt af den mindre krumning nær øsofago-kardiale junction trimmes med en lineær endostapler med bevarelse af forbindelsen mellem spiserøret og ventrikelsondekanalen. Under laparoskopisk vejledning gastrisk rør er trukket op til halsen snittet grundig afbrydelse. Det centrale punkt i teknikker var at bevare den øsofago-kardiale junction, som anvendes til at lette gastrisk rør pull-up. Metoden kunne undgå at dividere esophagocardiac krydset og fastgjort igen ved silke suturer.
Kliniske data blev indsamlet, herunder alder, køn, præoperative co-morbiditet, perioperative data, postoperative komplikationer, længde af hospitalsophold, og tumor egenskaber. Kirurgisk dødelighed blev defineret som død under samme indlæggelse eller inden 30 dage efter operationen. Informeret samtykke blev opnået fra hver patient før behandling.
Efter MIE blev midlertidig mekanisk ventilator støtte til de fleste patienter, og patienter blev vænnet fra ventilatoren baseret på fravænning parametre og patientens almene tilstand. Fodring via jejunostomi blev påbegyndt på den første postoperative dag, og beløbet blev øget gradvist. Esophagography blev udført på den ottende dag efter operation for at evaluere den cervikale anastomose. Anastomotiske lækage blev defineret som spild af spyt eller maveindhold fundet på livmoderhalsen sår eller kontrast ekstravasation ved esophagophography. Lungebetændelse blev defineret som positive sputum kulturer og bryst røntgenologiske tegn på konsolidering. Hæshed blev defineret som voice ændring efter extubering. Epidural analgesi ikke længere anvendes til patienter, der gennemgår MIE i vores institution, og dens potentielle risiko blev derfor undgås.
Patologisk undersøgelse
Alle prøver blev sendt til patologisk undersøgelse efter konservering i 10% neutral bufferet formalin. Dybden af tumor invasion, kvalitet af differentiering, og lymfeknude-involverer status blev registreret i henhold til resultaterne af patologiske rapporter. Alle patienter blev iscenesat ved hjælp af den syvende udgave af amerikanske Blandede kræft tumor-knuder-metastaser iscenesættelse systemet manual [5].
Statistisk analyse
Kontinuerlig data blev udtrykt som gennemsnit ± standardafvigelse. Dataanalyse blev udført ved hjælp af SPSS software (version 12.0, SPSS, Chicago, Ill).
Resultater Salg The undersøgelsens deltagere bestod af 22 mænd og 4 kvinder med en gennemsnitsalder på 54,7 år (interval = 40-70 år) . Detaljerede kliniske karakteristika for alle patienter er anført i tabel 1. I alt 15 patienter fik præoperativ kemostråleterapi. Perioperative data er præsenteret i tabel 2. torakoskopiske esophagectomy med laparoskopisk gastrisk konstruktion blev afsluttet i alle 26 patienter. Der var ingen tilfælde af konvertering til åbne torakotomi eller laparotomi. Gastrisk ledning blev anvendt som en rekonstruktion erstatning hos alle patienter. Den gennemsnitlige operative tid var 430,4 ± 60,6 minutter, og den gennemsnitlige blodtab var 135,0 ± 97,8 ml. Den gennemsnitlige længde på hospital ophold var 13,5 ± 9,1 dage. Postoperative komplikationer er vist i tabel 3. Der var i alt 18 komplikationer hos 14 patienter. Der var fire tilfælde af anastomotiske lækage, som blev behandlet ved våd forbinding uden anden operation. Der var ingen kirurgisk dødelighed og re-operation i denne series.Table 1 Patient Demografi (n = 26)
N
Alder, år, middel ± SD (interval)
54,7 ± 8.6 (40-70)
Køn
Mand
22
Female
4
co-morbiditet
Hypertension
3
KOL
2
Kronisk nyreinsufficiens
1
tuberkulose
1
Leversygdom
4
Forrige malignitet
2
mavesår
3
Diabetes mellitus
3
Andre
2
Neoadjuverende CCRT
Ja
15
Ingen
11
CCRT
= samtidige kemostråleterapi.
KOL
= kronisk obstruktiv lungesygdom.
tabel 2 Perioperative data
Variabler
Value
Operation tid, gennemsnit ± SD (minutter)
430,4 ± 60,6
blodtab, gennemsnit ± SD (ml)
135,0 ± 97,8
Ventilation dag, gennemsnit ± SD (dage)
1,5 ± 3,4
længde intensivafdeling, gennemsnit ± SD (dage)
3,2 ± 6,2
Længde af hospitalsophold, gennemsnit ± SD (dage)
13,5 ± 9,1
Omregningskurs (%)
0
komplikation satser (%)
53,8%
Kirurgisk dødelighed (% )
0
ICU
= intensivafdelingen.
SD
= standardafvigelse.
tabel 3 postoperative komplikationer
Komplikation
Antal (%)
anastomotiske lække
4 (15,4)
Hæshed
8 (30.7)
Horner syndrom
1 (3.8)
Lungebetændelse
1 (3,8)
Atrieflimren
1 (3.8)
empyem
1 (3.8)
Sårinfektion
1 (3.8)
Respirationssvigt
1 (3.8)
Chylothorax
0 (0)
Fireogtyve patienter (92,3%) i undersøgelsen blev diagnosticeret med pladecellecarcinom. Det gennemsnitlige antal lymfeknuder, der indgår i prøverne var 37,2 ± 10,2. Der var to tilfælde af mikroskopiske positive omkredsen marginer og ingen tilfælde af proksimal eller distal positiv afskårne ende.
Diskussion
Da udviklingen af torakoskopiske og laparoskopisk kirurgi i begyndelsen af 1990'erne, mange rapporter har beskrevet forskellige procedurer for MIE. De forskellige typer af endoskopisk kirurgi beskrevne har inkluderet torakoskopiske transtorakal esophagectomy, laparoskopisk transhiatal esophagectomy, laparoskopisk gastrisk forberedelse, og transcervikal mediastinoscopy samt kombination, eller hybrid, teknikker [3, 6, 7]. Imidlertid har ingen direkte randomiseret klinisk forsøg at sammenligne de forskellige kirurgiske endoskopiske metoder udført på grund af den brede vifte af teknikker og det relativt lave antal udførte procedurer; Derfor er den optimale kirurgiske metode for esophageal cancer er stadig under debat. Desuden har MIE endnu ikke vundet udbredt accept i den kirurgiske samfund, primært på grund af bekymringer om sin kirurgisk sikkerhed, teknik besvær, og stejl indlæringskurve. Derfor har ingen konsensus udviklet vedrørende overlegenhed en bestemt MIE tilgang.
Luketich og kolleger [3] rapporterede den største single-institutionel serie af MIE procedurer. De perioperative data bekræftede, at MIE uden mini-laparotomi kunne udføres med lave komplikationer (32%) og mortalitet (1,4%). De kortsigtede postoperative resultater antydede, at MIE er et sikkert og muligt kirurgisk procedure i erfarne hænder. De beskrev også de detaljerede kirurgiske procedurer, herunder torakoskopiske mobilisering af spiserøret og laparoskopisk gastrisk rør konstruktion. Men de fleste thorax kirurger er ikke bekendt med laparoskopisk færdigheder, især i suturering og knuder, så de kan kræve flere sager at overvinde indlæringskurve.
En lignende operativ teknik blev vedtaget i den foreliggende undersøgelse, og vi ændrede metoden til total laparoskopisk staplized gastrisk rør konstruktion. Konventionel gastrisk rør konstruktion indebærer at dividere den kardiale del og krop del af maven og fastgørelse ventrikelsondekanalen til esophageal prøvemateriale ved silkesuturer for gastrisk rør pull-up til halsen. Vores modificeret gastrisk rør konstruktion [4] kan have adskillige fordele i forhold til den konventionelle procedure. Suturerne mellem esophageal prøven og den gastriske rør kan sprænges, når ventrikelsondekanalen trækkes op ved forbindelsen af spiserøret med suturer. Vi bevarede forbindelsen af spiserøret og ventrikelsondekanalen, som var stærk nok til at undgå afbrydelser. Derudover kan trækkraften fordeles mere ligeligt, som kan undgå vinkling af mavens rør. Endelig og vigtigst, er det en simpel metode til gastrisk rør-dannelse, der undgår laparoskopisk suturering og knuder og letter gastrisk rør pull-up.
Rapporterede komplikation sats esophagectomy ligger i intervallet fra 30% til 80%, afhængig af de anvendte kriterier at definere komplikationer. I denne undersøgelse sygdomsforekomsten var 53,8%, og der var ingen kirurgisk dødelighed. Der var ingen gastrisk tip nekrose eller gastrisk slange afbrydelse med den simple laparoskopisk gastrisk rør konstruktion. Den mest almindelige postoperative komplikation var hæshed (30,7%). I vores undersøgelse, at definitionen af hæshed var voice ændring på dagen for ekstubation. Denne stemme ændring kan være forårsaget af forbigående postoperativ vokal snor hævelse. Vi har ikke vurdere vokal snor bevægelse rutinemæssigt efter MIE. Alle patienterne kunne spise gnidningsløst uden kvælning efter udskrivelsen.
Den optimale postoperative metoder til torakoskopiske og laparoskopisk kirurgi smerte kontrol har været kontroversiel. Epidural anæstesi kan være de mest populære og velkendte mulighed, men flere associerede komplikationer er blevet rapporteret i litteraturen, herunder kvalme, opkastning, hypotension, pruritus, forstoppelse, og tekniske komplikationer [8]. Thoracic epidural analgesi blev ikke brugt i nogen af de 26 patienter, så man undgår den potentielle risiko. Vi ordineret orale steroide anti-inflammatoriske lægemidler og orale opioider til postoperativ smertekontrol. Nogle patienter havde brug for flere ekstra injektioner af intravenøse opioider på den første postoperative dag. Så vidt vi ved, har ingen undersøgelser endnu adresseret effekten af thorax epidural analgesi i MIE. I vores serie, satsen for postoperative respiratoriske komplikationer var lav (et tilfælde af respiratorisk svigt og ét tilfælde af lungebetændelse), hvilket kan indikere, at thorax epidural analgesi kan ikke rutinemæssigt administreres i den postoperative pleje af MIE.
Konklusioner
Vores retrospektiv analyse viser de tekniske muligheder for simpel laparoskopisk gastrisk rør konstruktion. Det kan gøre det lettere MIE gennem sikrere hæfte ansøgning og nemmere gastrisk slange pull-up
Notes
Bing-Yen Wang, Lien Cheng Tsao bidraget ligeligt til dette arbejde
Forkortelser
CCRT:..
Samtidig kemostråleterapi
KOL:
Kronisk obstruktiv lungesygdom
ICU:
Intensiv afdeling
MIE:
minimalt invasiv esophagectomy
 Tarmbakterielle ændringer påvirker lupusbehandlingsresultater i graviditet
Tarmbakterielle ændringer påvirker lupusbehandlingsresultater i graviditet
 Hydrogen Breath er ikke fra Bikini Atoll
Hydrogen Breath er ikke fra Bikini Atoll
 Sådan styrkes dit immunsystem til at bekæmpe coronavirus
Sådan styrkes dit immunsystem til at bekæmpe coronavirus
 Tarmmikrober kan være forbundet med depression
Tarmmikrober kan være forbundet med depression
 Hvordan massescreeningsindsats har hjulpet med at identificere flere tilfælde af cøliaki hos børn
Hvordan massescreeningsindsats har hjulpet med at identificere flere tilfælde af cøliaki hos børn
 Husholdningsdesinfektionsmidler kan bidrage til fedmerisiko hos børn
Husholdningsdesinfektionsmidler kan bidrage til fedmerisiko hos børn
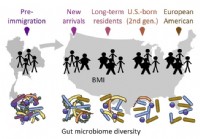 Migration påvirker tarmmikrobiota, hvilket igen påvirker sundhedsfundforskere
Menneskets tarm indeholder billioner af hjælpsomme og venlige bakterier, der udgør mikrobiomet. Disse mikrober har vist sig at have stor indflydelse på menneskelige forhold, herunder generel sundhed t
Migration påvirker tarmmikrobiota, hvilket igen påvirker sundhedsfundforskere
Menneskets tarm indeholder billioner af hjælpsomme og venlige bakterier, der udgør mikrobiomet. Disse mikrober har vist sig at have stor indflydelse på menneskelige forhold, herunder generel sundhed t
 Hvordan massescreeningsindsats har hjulpet med at identificere flere tilfælde af cøliaki hos børn
Et nyt massescreeningsprogram for børn i skolealderen i Italien fandt ud af, at den samlede forekomst af cøliaki næsten er fordoblet i de sidste 25 år. Cøliaki Infographic. Billedkredit:E
Hvordan massescreeningsindsats har hjulpet med at identificere flere tilfælde af cøliaki hos børn
Et nyt massescreeningsprogram for børn i skolealderen i Italien fandt ud af, at den samlede forekomst af cøliaki næsten er fordoblet i de sidste 25 år. Cøliaki Infographic. Billedkredit:E
 Håndtering af cøliaki
Cøliaki er en immunreaktion mod at spise gluten. Gluten er et protein, der findes i hvede, rug, byg, og triticale. De fleste mennesker tænker på glutens med pasta, brød, pizza skorpe, og lignende, men
Håndtering af cøliaki
Cøliaki er en immunreaktion mod at spise gluten. Gluten er et protein, der findes i hvede, rug, byg, og triticale. De fleste mennesker tænker på glutens med pasta, brød, pizza skorpe, og lignende, men