Een oesofagogastroduodenoscopie (EGD) is in meerdere opzichten een mondvol.
Vaak aangeduid als een bovenste endoscopie, is een EGD een invasieve procedure die kan helpen evalueren en beheren van verschillende aandoeningen waarbij het bovenste maagdarmkanaal (GI) betrokken is. Het kanaal bestaat uit de slokdarm, maag en het bovenste deel van de dunne darm.
Met de mond en keel voor toegang, wordt een fiberoptische endoscoop met camera gebruikt om het bovenste deel van het maagdarmkanaal te visualiseren, een biopsie te verkrijgen of gastro-intestinale aandoeningen te behandelen.
Dit artikel legt uit hoe een EGD werkt, waarom een arts er een kan bestellen en beperkingen en mogelijke risico's. Het geeft ook aan hoe u zich kunt voorbereiden op een EGD en wat u kunt verwachten op de dag van de procedure.
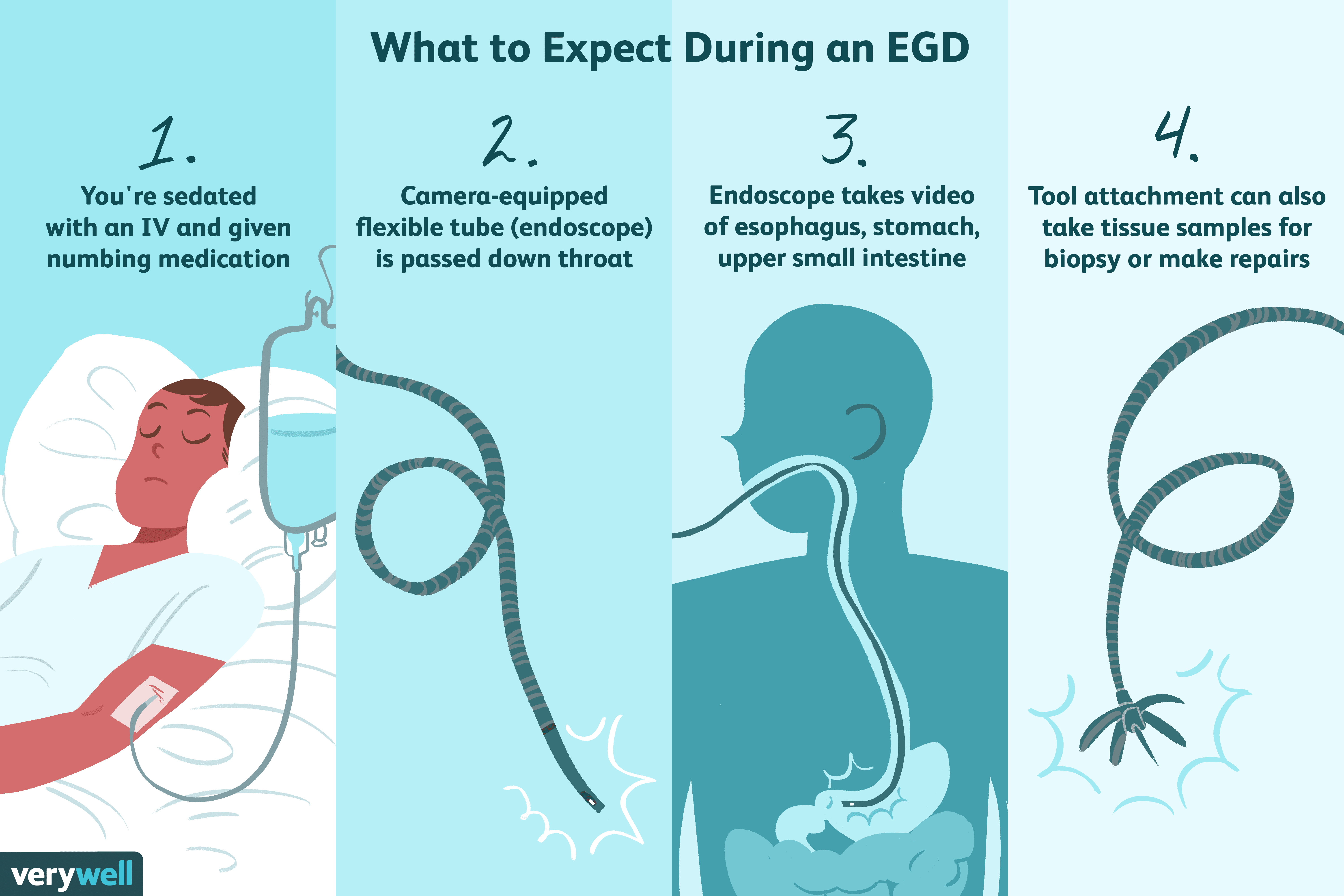
Een EGD kan dienen als een interventie, een diagnostisch hulpmiddel of beide. De procedure kan deel uitmaken van uw medische zorg als uw zorgverlener toegang nodig heeft tot het lumen van uw bovenste maagdarmkanaal, de binnenkant van deze doorlopende maagdarmkanaal. Zowel kinderen als volwassenen kunnen deze procedure ondergaan.
Een EGD gebruikt een endoscoop die van de mond naar het maagdarmkanaal wordt opgevoerd. De endoscoop is dun en flexibel en heeft een camera en microchirurgische hulpmiddelen. De camera wordt gebruikt om de binnenbekleding van het lumen te bekijken. Uw zorgverlener kan ook foto's maken of een video opnemen van de regio om een diagnose te stellen en toekomstige behandelingen te plannen. De chirurgische instrumenten kunnen worden gebruikt om defecten en ziekten te verwijderen en te herstellen.
Uw EGD kan een of meer van de volgende procedures bevatten:
Een EGD visualiseert het bovenste GI-systeem niet van buitenaf. Het geeft ook geen betrouwbare informatie over de longen, lever, milt of andere nabijgelegen organen.
Een EGD is een van de krachtigste instrumenten die een zorgverlener tot zijn beschikking heeft. Het maakt een letterlijke foto van het bovenste deel van het maagdarmkanaal.
Uw zorgverlener kan u aanraden een bovenste endoscopie uit te stellen als u een actieve longziekte zoals astma, ernstige exacerbaties van chronische obstructieve longziekte (COPD) of ernstige hartziekte die de anesthesie zou kunnen verstoren.
Evenzo een infectie in de neus, keel of longstelsel, vooral als de procedure wordt gedaan voor diagnostische doeleinden, zou voldoende zijn om de procedure uit te stellen.
Over het algemeen zijn complicaties van een EGD mild en worden ze duidelijk tijdens de procedure of binnen een paar dagen. Ernstige complicaties zijn mogelijk, maar komen niet vaak voor.
Slijtage of een scheur in de binnenwand van uw slokdarm, maag of dunne darm kan bloedingen veroorzaken. Dit kan vanzelf genezen als de schaafwond klein is. Als het groter is, kan het bloedverlies veroorzaken en moet het mogelijk worden gerepareerd tijdens uw EGD-procedure of later.
De ingreep kan ook een gaatje in uw bovenste maagdarmkanaal veroorzaken, wat kan leiden tot ernstige bloeding of een levensbedreigende maagvloeistoflekkage die dringend gerepareerd zou moeten worden. Cardiale of respiratoire effecten van de anesthesie zijn ook mogelijk, vooral voor mensen met een ernstige onderliggende hart- of longziekte.
Complicaties zijn waarschijnlijker als u voorafgaand aan de procedure al een ernstige stoornis van het bovenste deel van het maagdarmkanaal heeft, zoals een bloedende zweer of een grote tumor. Bovendien veroorzaakt een therapeutische EGD meer weefselverstoring dan een diagnostische EGD en is de kans groter dat er complicaties optreden.
Een EGD kan worden uitgevoerd om diagnostische of therapeutische redenen, afhankelijk van uw aandoening. Uw zorgverlener kan een EGD aanbevelen als u een van de volgende symptomen heeft:
Misschien moet u ook een EGD hebben als u al een abdominale X heeft gehad -straal, echografie of computertomografie (CT-scan) die wijst op een afwijking van het lumen van uw bovenste maagdarmkanaal. Doorgaans kunnen beeldvormende tests de anatomische structuur van het bovenste GI-systeem en nabijgelegen organen visualiseren, maar ze bieden geen zicht op het uiterlijk van de binnenbekleding zelf. Dit maakt een bovenste endoscopie een nuttige aanvulling bij gebruik met beeldvormende tests.
EGD wordt ook overwogen wanneer een medische geschiedenis en lichamelijk onderzoek de mogelijkheid van een laesie suggereren in het lumen dat niet goed gevisualiseerd kon worden met een minder invasieve test, zoals een beeldvormende test. Bovendien kan een EGD geschikt zijn als u een vreemd lichaam of een bijtende stof heeft ingeslikt.
Als diagnostisch hulpmiddel is EGD ook handig wanneer dit de gemakkelijkste en veiligste manier is om een biopsie krijgen. Tijdens de procedure kan uw zorgverlener een of meer weefselmonsters nemen zodat deze onder een microscoop kunnen worden onderzocht.
Anatomie, structuur en functie van de slokdarmAandoeningen die kunnen worden gediagnosticeerd of behandeld met een EGD zijn onder meer:
Afhankelijk van de omstandigheden kan uw zorgverlener reageren op wat hij vindt door:
EGD is ook gebruikt bij de behandeling van ernstige obesitas als een van de alternatieven voor andere soorten operaties voor gewichtsverlies. Deze procedure omvat technieken zoals het verkleinen van de maag met behulp van een endoscopische benadering om hechtingen te plaatsen in plaats van door een abdominale incisie te gebruiken.
Stel je voor dat je een EGD ondergaat omdat je chronische buikpijn hebt. Dankzij de procedure kan uw zorgverlener precies zien wat de pijn veroorzaakt en misschien de oorzaak van het probleem herstellen.
Vóór uw EGD kan uw zorgverlener beeldvormende tests bestellen om uw procedure te helpen plannen. De aanbieder wil voorbereid zijn. Maar jij ook, en de antwoorden op enkele veelgestelde vragen kunnen helpen:
Wanneer u incheckt voor uw EGD, wordt u gevraagd enkele formulieren in te vullen , inclusief een toestemmingsformulier, autorisatie voor betaling en een patiëntprivacyformulier.
Een EGD wordt meestal uitgevoerd door een gastro-enteroloog, een zorgverlener die gespecialiseerd is in de behandeling van ziekten van het maagdarmstelsel. Een verpleegkundige of technicus zal helpen met de procedure.
Soms is er een pre-operatieve ruimte waar u zich voor de operatie kunt omkleden uw werkwijze. Maar vaak doen patiënten dit in de proceduresuite. Als u ze heeft, moeten kunstgebitten of gedeeltelijke platen worden verwijderd, zodat het verdovende middel alle delen van de mond kan bereiken en zodat de endoscoop ze niet beschadigt.
Uw hartslag, bloeddruk, ademhalingsfrequentie en zuurstofniveau worden de hele tijd gecontroleerd De procedure. U krijgt een pulsoximeter om uw vinger die de zuurstofsaturatie en hartslag meet. Er wordt een bloeddrukmanchet om uw arm geplaatst.
U moet zowel intraveneuze (IV) sedatie als lokale verdovende medicijnen krijgen naar uw keel om ongemak en kokhalzen te voorkomen. Een verpleegkundige plaatst een infuuslijn in uw hand of arm; u zou een eerste snuifje moeten voelen, maar daarna geen pijn. De IV-medicatie wordt dan geïnjecteerd, waardoor u slaperig en ontspannen wordt. Hoewel het medicijn zelf je niet in slaap zal brengen, is het niet ongewoon om tijdens de procedure in slaap te vallen.
Uw keel wordt dan besproeid met het geneesmiddel, wat een verdovend effect heeft op ongeveer 30 tot 45 minuten. U krijgt een beschermingsmiddel om in uw mond te doen om uw tanden te beschermen tegen de endoscoop. U wordt dan zo gepositioneerd dat u op uw linkerzij ligt.
Als u voldoende ontspannen bent, wordt u gevraagd om één of twee keer te slikken tijdens de beginperiode van het inbrengen van de endoscoop. Het slangetje zal uw vermogen om te ademen niet belemmeren, en het is slechts licht ongemakkelijk na de eerste inbrenging.
U zou geen ongemak moeten voelen tijdens de EGD, en u zou geen ongemak moeten voelen pijn of merkt incisies op van technieken zoals biopsie of tumorresectie. U kunt een vol gevoel in uw buik krijgen omdat de zorgverlener een matige hoeveelheid lucht injecteert om uw maag uit te zetten, wat een betere visualisatie mogelijk maakt. Er kunnen foto's of video's worden gemaakt van de binnenkant van uw spijsverteringskanaal om afwijkingen te controleren en voor de planning van de behandeling.
Er kan een biopsie worden genomen voor onderzoek. Als dat het geval is, worden er hechtingen in de wond geplaatst om het bloeden te stoppen en de genezing te versnellen. Als u een EGD heeft voor de behandeling van een gastro-intestinale aandoening, zullen de elektrochirurgische instrumenten die aan de endoscoop zijn bevestigd, zoals gepland worden gebruikt.
Nadat de endoscoop is verwijderd, laat uw medisch team u weten dat uw procedure compleet. Het kan zijn dat u zich de procedure niet herinnert vanwege het effect van de sedatie.
Je moet herstellen en wachten tot je wakker en alert bent voordat je wordt ontslagen. In de tussentijd kunt u vitale functies hebben, zoals uw bloeddruk en hartslag. Zorg ervoor dat u uw medische team op de hoogte stelt als u ongemak of pijn voelt.
Uw zorgverlener zal de resultaten van uw bovenste endoscopie direct na de procedure of maak een andere afspraak om dit te doen en bedenk een plan, vooral als u een biopsie heeft gehad. Dit kan enkele dagen of weken duren. Zorg ervoor dat u de volgende stap begrijpt voordat u vertrekt.
Je zou verwachten dat je je enkele uren suf zult voelen na je EGD. U kunt na de ingreep een lichte keelpijn hebben. Dit kan ongeveer 24 uur duren.
Volg de instructies van uw zorgverlener voor het hervatten van eten en drinken. Als je dat doet, is het een goed idee om langzaam te eten en te drinken. Koele vloeistoffen en zacht voedsel zijn het beste; vermijd alles wat extreem heet of pittig is. Bouw uw dieet langzaam op en dwing uzelf niet om meer te eten dan u te snel aankunt. Je zou binnen een week normaal voedsel moeten kunnen verdragen.
Herstel van de endoscopie zou niet meer dan een paar dagen moeten duren. Bel uw zorgverlener als:
Roep medische noodhulp in als u ongebruikelijke of ernstige buikpijn of bloeding krijgt na de procedure. Donkergekleurde ontlasting of hoesten, spugen of braken van bloed zijn tekenen om aan uw leverancier te melden. Duizeligheid of duizeligheid kunnen wijzen op ernstig bloedverlies en vereisen dringende medische hulp.
U zou per se geen langdurige zorg nodig moeten hebben vanwege een EGD-procedure . Maar het kan zijn dat u behandelingen nodig heeft om problemen te behandelen die de EGD detecteert. Behandelingen kunnen chemotherapie en bestralingstherapie voor kanker, een operatie voor een hernia of ontstekingsremmende medicatie voor de ziekte van Crohn omvatten.
Over het algemeen heeft u geen nieuwe EGD nodig. Maar als uw symptomen onverwacht verergeren of als u nieuwe symptomen krijgt, kan uw zorgverlener een encore-procedure bestellen om erachter te komen wat er aan de hand is.
Afhankelijk van uw toestand, moet u wellicht uw dieet aanpassen. Uw zorgverlener of een diëtist kan bijvoorbeeld aanbevelen zure voedingsmiddelen te vermijden die een maagzweer verergeren. Of misschien moet u maaltijden beperken tot kleine porties als de EGD een vernauwing van de bovenste GI heeft gevonden.
Houd er rekening mee dat elke GI-aandoening wordt beheerd met een persoonlijk dieet. Er is geen one-size-fits-all strategie.
Helpt het IBD-anti-inflammatoire dieet?Een esophagogastroduodenoscopie (EGD) is een diagnostische test die de slokdarm, maag en bovenste gedeelte van de dunne darm. Het kan fungeren als een interventie, een diagnostisch hulpmiddel of beide. Het meest indrukwekkende kenmerk is ongetwijfeld een miniatuurcamera met kleine chirurgische instrumenten eraan. Voor mensen die te maken hebben gehad met raadselachtige symptomen afkomstig uit het darmkanaal, kan een EGD in korte tijd een schat aan antwoorden bieden. Sedatie is vereist, en herstellen van het effect en de pijn van het hebben van een slangetje in uw keel zijn over het algemeen de enige kortetermijneffecten die u kunt verwachten.
Als u een kortdurende of chronische aandoening van het bovenste deel van het maagdarmkanaal heeft waarvoor een EGD nodig is, Aarzel niet om uw zorgverlener en/of uw medisch team om uitleg te vragen over de resultaten, zodat u precies begrijpt wat er met uw gezondheid aan de hand is.
Tot 24 uur na de procedure kunt u een lichte keelpijn en een opgeblazen gevoel, gasvorming of lichte krampen hebben. Sommige mensen voelen zich ook misselijk door de verdoving. Als deze symptomen langer dan een dag aanhouden, neem dan contact op met uw arts.
Meer informatie:wat u kunt verwachten als u anesthesie krijgtUw arts zal u specifieke aanwijzingen geven op basis van uw procedure. In de meeste gevallen kunt u kort na de endoscopie weer licht eten. Als u keelpijn of resterende effecten van lokale anesthesie heeft, moet u mogelijk wachten tot de pijn of gevoelloosheid voorbij is voordat u gaat eten.
Meer informatie:Gids voor lokale anesthesie De eerste tekenen van nierstenen (nefrolithiasis)
De eerste tekenen van nierstenen (nefrolithiasis)
 Centraal gemedieerd buikpijnsyndroom
Centraal gemedieerd buikpijnsyndroom
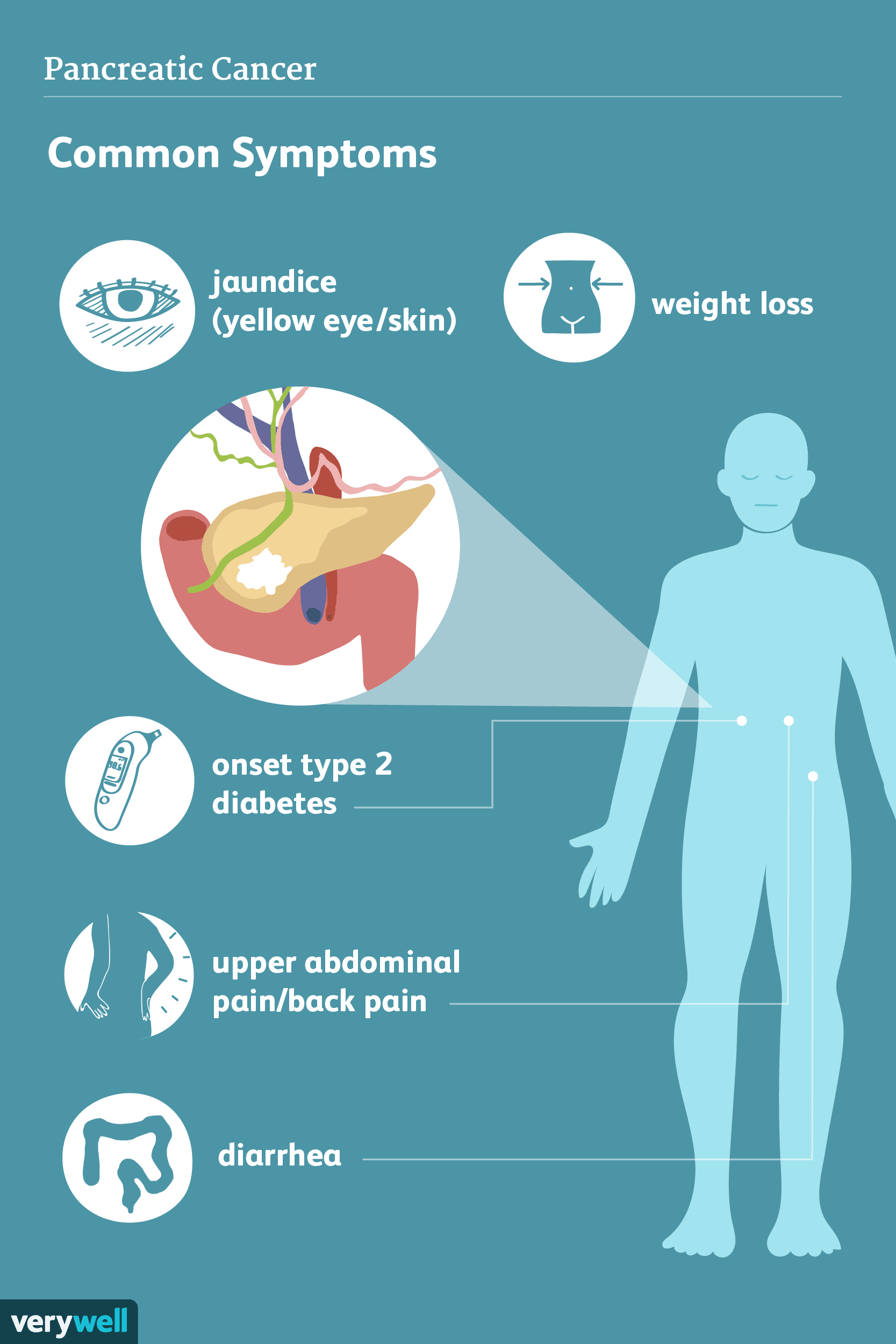 Symptomen van alvleesklierkanker
Symptomen van alvleesklierkanker
 Wat is percutane transhepatische galdrainage?
Wat is percutane transhepatische galdrainage?
 Genetisch tweaken van darmbacteriën vermindert het risico op colorectale kanker bij muizen vindt studie
Genetisch tweaken van darmbacteriën vermindert het risico op colorectale kanker bij muizen vindt studie
 Hernia (abdominale hernia) 9 soorten, symptomen, oorzaken en chirurgie
Hernia (abdominale hernia) 9 soorten, symptomen, oorzaken en chirurgie
 Heb ik aambeienband nodig?
Samenvatting:Aambei-banding is een niet-chirurgisch proces dat de bloedtoevoer naar een aambei blokkeert, waardoor deze eraf valt. Ontdek meer over deze behandeloptie. Talloze mensen zullen tijdens h
Heb ik aambeienband nodig?
Samenvatting:Aambei-banding is een niet-chirurgisch proces dat de bloedtoevoer naar een aambei blokkeert, waardoor deze eraf valt. Ontdek meer over deze behandeloptie. Talloze mensen zullen tijdens h
 Specifiek ceviche-recept voor koolhydraatdieet
Ik heb gemerkt dat sinds ik met het Specifieke Koolhydraten Dieet ben begonnen, ik soms in routines val van het steeds opnieuw eten van dezelfde paar maaltijden, omdat ik weet dat ik me daar zo goed b
Specifiek ceviche-recept voor koolhydraatdieet
Ik heb gemerkt dat sinds ik met het Specifieke Koolhydraten Dieet ben begonnen, ik soms in routines val van het steeds opnieuw eten van dezelfde paar maaltijden, omdat ik weet dat ik me daar zo goed b
 Week 1 over het elementaire dieet
Week 1 over het elementaire dieet Ik ga niet liegen. Week 1 van het Elementaire Dieet was een uitdaging. Er zijn tijden geweest dat ik me afvroeg wat ik in godsnaam aan het doen was, dat ik wel gek m
Week 1 over het elementaire dieet
Week 1 over het elementaire dieet Ik ga niet liegen. Week 1 van het Elementaire Dieet was een uitdaging. Er zijn tijden geweest dat ik me afvroeg wat ik in godsnaam aan het doen was, dat ik wel gek m