En ny studie ble utført på en gruppe på 32 ekstremt premature spedbarn som måtte forbli i antibiotikabehandling i 21 måneder, en annen gruppe på 9 spedbarn som var på antibiotika i en uke eller mindre, men også var ekstremt premature, og en kontrollgruppe på 17 spedbarn født ved termin eller sen prematur, som ikke hadde fått antibiotika (eller “antibiotika-naive”). Forskerne brukte en kombinasjon av DNA -sekvensering, kulturer og datamaskinbaserte algoritmer for å forstå tarmmikrobiomet og typen motstandsgener uttrykt hos disse premature babyene som hadde blitt utsatt for antibiotika både under og etter sykehusoppholdet. Dette ble sammenlignet med tarmmikrobiomet til friske babyer som aldri hadde fått antibiotika.
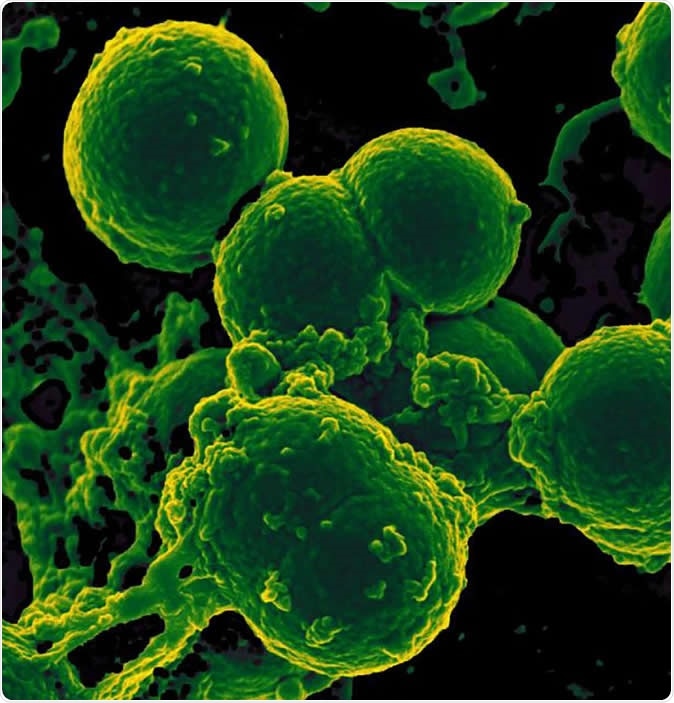 Skannende elektronmikrograf av nøytrofile inntak av meticillinresistente Staphylococcus aureus-bakterier. Bildekreditt:NIAID
Skannende elektronmikrograf av nøytrofile inntak av meticillinresistente Staphylococcus aureus-bakterier. Bildekreditt:NIAID Resultatene viste at antall bakteriearter hos spedbarn som hadde mottatt langvarig antibiotikabehandling, var signifikant redusert sammenlignet med den antibiotika-naive gruppen. For det andre, antall gener i tarmbakteriene som uttrykte antibiotikaresistens var mye høyere i denne gruppen. Videre, noen av disse genene for resistens var rettet mot legemidler som barnet aldri hadde blitt utsatt for - siden disse vanligvis ikke brukes hos nyfødte, som ciprofloxacin eller kloramfenikol. Forskerne antyder at disse genene kan ha kommet fra multiresistente bakterier. I dette tilfellet, å bli utsatt for et av stoffene som bakterien er resistent mot, kan føre til at andre arter blir utslettet, mens den resistente stammen etterlater seg. Videre, barnet vil også vise motstand mot andre legemidler på grunn av den multippel resistensen genet gir - uansett om disse stoffene ble brukt hos pasienten eller ikke.
En gang til, tidligere studier viser en sammenheng mellom hudallergi, diabetes inflammatorisk tarmsykdom, fedme og psoriasis, og bruk av antibiotika tidlig i livet. Effektene kan være trivielle, men kan også fremme patogene arter til å vokse i tarmen, samtidig som det hemmer veksten av "gode" bakterier.
Forskerne kaller disse endringene i genomet "mikrobiota arr". Tidligere studier viste en sammenheng mellom allergiske hudsykdommer som psoriasis eller hudallergi, diabetes, fedme og inflammatorisk tarmsykdom, og behandling med antibiotika i løpet av det første leveåret.
Alt i alt, babyer som hadde fått antibiotika i lengre tid, klarte ikke å utvikle et rikt og variert tarmmikrobiom som antibiotika-naive babyer. Antibiotika-eksponerte babyer kaster også Enterobacteriaeae, et opportunistisk patogen som var, i dette tilfellet, medikamentresistent. Og dermed, arten som etablerte seg i disse babyens tarm ble drevet av deres antibiotikaresistens. Tarmmikrobiomet kan være i ubalanse til fordel for patogene arter, og resistente infeksjoner kan forekomme med større letthet hos disse barna på grunn av deres større resistome (total samling av antibiotikaresistente gener).
Med forskernes ord, "Sikkerhetsskaden ved tidlig antibiotikabehandling og sykehusinnleggelse hos premature spedbarn er langvarig. Vi oppfordrer til utvikling av strategier for å redusere disse konsekvensene i svært sårbare nyfødte populasjoner. ”
Artikkelen ble publisert i tidsskriftet Naturmikrobiologi 9. september, 2019.
 Begrenset tarmbetennelse ved COVID-19
Begrenset tarmbetennelse ved COVID-19
 Forskere utvikler en tilnærming for å vaksinere mot tarmbetennelse
Forskere utvikler en tilnærming for å vaksinere mot tarmbetennelse
 Transplantasjon av vaginal væske kan hjelpe til med å behandle tilbakevendende bakteriell vaginose
Transplantasjon av vaginal væske kan hjelpe til med å behandle tilbakevendende bakteriell vaginose
 Kortkjedet fettsyretilskudd forbedrer slaggjenoppretting,
Kortkjedet fettsyretilskudd forbedrer slaggjenoppretting,
 Flått som nå bærer flere sykdommer,
Flått som nå bærer flere sykdommer,
 Studie med tvillinger viser at COVID-19-symptomer har genetisk bidrag
Studie med tvillinger viser at COVID-19-symptomer har genetisk bidrag
 Matematisk modell avslører risikoen for SARS-CoV-2-infeksjon etter fekal mikrobiotatransplantasjon
I sitt nye papir tilgjengelig på bioRxiv* forhåndstrykk -server, Amerikanske forskere fra OpenBiome ideelle organisasjon brukte en matematisk modell for å simulere nytten av forskjellige teststrateg
Matematisk modell avslører risikoen for SARS-CoV-2-infeksjon etter fekal mikrobiotatransplantasjon
I sitt nye papir tilgjengelig på bioRxiv* forhåndstrykk -server, Amerikanske forskere fra OpenBiome ideelle organisasjon brukte en matematisk modell for å simulere nytten av forskjellige teststrateg
 Antioksidanter i kostholdet kan øke risikoen for tarmkreft,
ny studie avslører Helsemessige fordeler av antioksidanter i mat har blitt bevist gjennom en betydelig mengde vitenskapelig litteratur. Nå, en ny studie viser at for mye av det gode kanskje ikke er så
Antioksidanter i kostholdet kan øke risikoen for tarmkreft,
ny studie avslører Helsemessige fordeler av antioksidanter i mat har blitt bevist gjennom en betydelig mengde vitenskapelig litteratur. Nå, en ny studie viser at for mye av det gode kanskje ikke er så
 Lungemikrobiom forutsier alvorlighetsgraden av COVID-19 sykdom
Et nytt forskriftspapir for fortrykk lagt ut på medRxiv * server fant endringer i lungemikrobiomet under alvorlig akutt respiratorisk syndrom coronavirus 2 (SARS-CoV-2) infeksjon påvirker alvorlighe
Lungemikrobiom forutsier alvorlighetsgraden av COVID-19 sykdom
Et nytt forskriftspapir for fortrykk lagt ut på medRxiv * server fant endringer i lungemikrobiomet under alvorlig akutt respiratorisk syndrom coronavirus 2 (SARS-CoV-2) infeksjon påvirker alvorlighe