 Dva najčešća tipa upalnih bolesti crijeva su Crohnova bolest i ulcerozni kolitis.
Dva najčešća tipa upalnih bolesti crijeva su Crohnova bolest i ulcerozni kolitis.
Nijedan poseban plan prehrane nije dokazano učinkovit u liječenju upalne bolesti crijeva (IBD). Ali za neke ljude, promjena hrane koju jedu može pomoći u kontroli simptoma IBD-a.
Ne postoje opća pravila o hrani. Promjene koje pomažu jednoj osobi s IBD-om možda neće ublažiti simptome kod druge. Razgovarajte sa svojim liječnikom i možda dijetetičarom o tome koju hranu biste trebali, a koju ne biste trebali jesti. Njihovi prijedlozi ovisit će o dijelu vašeg crijeva koji je zahvaćen i koju bolest imate.
Vaš liječnik može predložiti neke od sljedećih promjena:
Iako ćete možda morati ograničiti određenu hranu, ipak biste trebali težiti jesti obroke koji vam daju sve potrebne hranjive tvari.
IZVOR:ženskozdravlje .gov. Upalna bolest crijeva.
Ulcerozni kolitis (UC) i Crohnova bolest (CD) su poznate kao upalne bolesti crijeva (IBD). Točan uzrok IBD-a ostaje nepoznat. Vjeruje se da su te bolesti uzrokovane kombinacijom genetskih i ne-genetskih ili okolišnih čimbenika (na primjer, infekcije) koji su u interakciji s imunološkim (obrambenim) sustavom tijela. Kada crijevni imunološki sustav ne funkcionira pravilno, mnoge bijele krvne stanice nakupljaju se u unutarnjoj sluznici (sluznici) crijeva. Bijele stanice tada oslobađaju kemikalije koje dovode do ozljede tkiva (upale). Ova upala sluznice može uzrokovati proljev, koji je najčešći simptom ulceroznog kolitisa i Crohnove bolesti, sa ili bez crijevnih komplikacija.
Crijevne komplikacije IBD-a nastaju kada je crijevna upala ozbiljna, proteže se izvan unutarnje sluznice crijeva, raširena je i/ili dugotrajna (kronična). Na primjer, teška upala sluznice može uzrokovati čireve, krvarenje i toksični megakolon (stanje u kojem se debelo crijevo širi ili širi i gubi sposobnost pravilnog skupljanja). Upala koja se proteže izvan unutarnje sluznice i kroz crijevnu stijenku odgovorna je za strikture (ožiljci koji uzrokuju sužavanje crijevne stijenke) i fistule (cjevasti prolazi koji potječu od stijenke crijeva i povezuju se s drugim organima ili kožom). Strikture, zauzvrat, mogu dovesti do prekomjernog rasta bakterija u tankom crijevu (SIBO). Ako je upala tankog crijeva raširena, malapsorpcija hranjivih tvari može biti komplikacija. Kronična upala također može biti povezana s rakom debelog crijeva.
Većina pacijenata s IBD-om doživljava razdoblja tijekom kojih se njihova bolest intenzivira (razmahuje) ili jenjava (remisije). Iako većina pacijenata zahtijeva lijekove za IBD, oni mogu živjeti normalnim, produktivnim životom. Neki pacijenti, ali sigurno ne svi, će razviti crijevne komplikacije IBD-a. Kada se te komplikacije pojave, treba ih prepoznati i obično ih liječiti. Neki pacijenti s IBD-om razvijaju komplikacije izvan crijeva (ekstraintestinalne), kao što su određene vrste artritisa, kožni osip, problemi s očima i bolest jetre. Ove ekstraintestinalne komplikacije raspravljaju se u drugim člancima o IBD-u.
Ovaj pregled će opisati različite vrste crijevnih komplikacija koje su povezane s IBD-om, te će također sažeti metode njihove dijagnoze i liječenja. Imajte na umu da se pojmovi crijeva, crijeva i crijeva koriste kao sinonimi. Tanko crijevo, ili crijeva, uključuje od vrha do dna, duodenum, jejunum i ileum. Debelo crijevo se također naziva debelo crijevo.
Neke crijevne komplikacije IBD javljaju se i kod ulceroznog kolitisa i kod Crohnove bolesti. Na primjer, ulceracija upaljene unutarnje crijevne sluznice (sluznice), koja uzrokuje bolove u trbuhu i crijevno krvarenje, može zakomplicirati obje bolesti. Budući da i ulcerozni kolitis i Crohnova bolest zahvaćaju debelo crijevo, komplikacije povezane s debelim crijevom, kao što su toksični megakolon i rak debelog crijeva, javljaju se kod obje bolesti. Dodatno, nema crijevnih komplikacija koje se javljaju samo kod ulceroznog kolitisa, a ne kod Crohnove bolesti. S druge strane, određene crijevne komplikacije IBD-a javljaju se pretežno kod Crohnove bolesti (na primjer, fistule) ili isključivo kod Crohnove bolesti, a ne kod ulceroznog kolitisa (na primjer, malapsorpcija i SIBO).
Razlike u crijevnim komplikacijama između ulceroznog kolitisa i Crohnove bolesti ovise o karakteristično različitom ponašanju upale povezane s tim bolestima. Kod Crohnove bolesti upala se obično proteže od unutarnje sluznice (sluznice) kroz cijelu debljinu stijenke crijeva. Ovaj šireći upalni proces može dovesti do fistula, apscesa ili striktura crijeva. Nasuprot tome, upala kod ulceroznog kolitisa ograničena je na unutarnju sluznicu debelog crijeva. Stoga je razvoj ovih posebnih komplikacija mnogo rjeđi kod ulceroznog kolitisa. Također, Crohnova bolest može zahvatiti bilo koje područje GI trakta od usta do anusa, dok je ulcerozni kolitis ograničen na debelo crijevo. Stoga se komplikacije koje zahvaćaju tanko crijevo, kao što su malapsorpcija i SIBO, kao što je prethodno navedeno, javljaju samo kod Crohnove bolesti, a ne kod ulceroznog kolitisa.
Kada upala unutarnje sluznice crijeva postane ozbiljna, može probiti unutarnju sluznicu i stvoriti čireve. Čirevi povezani s ulceroznim kolitisom nalaze se u debelom crijevu, dok se ulkusi kod Crohnove bolesti mogu naći bilo gdje u crijevima od usta (aftozni ulkusi) do anusa. Kada se pregledaju, ulkusi ulceroznog kolitisa obično su plitki i brojniji, dok su ulkusi Crohnove bolesti obično dublji i s jasnijim granicama.
Simptomi uzrokovani crijevnim ulkusima su pretežno bolovi u trbuhu, grčevi i krvarenje. Ponekad, međutim, ulkusi mogu biti prisutni u IBD-u, ali nisu povezani ni s kakvim simptomima (asimptomatski).
Kod Crohnove bolesti, upala i popratni ulkusi najčešće se javljaju u ileumu, jejunumu i debelom crijevu, ali se povremeno mogu javiti i u dvanaesniku. Međutim, imajte na umu da se ovi ulkusi potpuno razlikuju od daleko češćih peptičkih ulkusa povezanih s kiselinom u dvanaesniku.
Ulkusi crijeva mogu se dijagnosticirati izravnim promatranjem sluznice crijeva. Dostupni su različiti postupci koji koriste instrumente za gledanje koji se nazivaju endoskopi. Endoskopi su fleksibilni, tanki, cjevasti instrumenti koji se ubacuju u gastrointestinalni (GI) trakt kroz usta ili rektum, ovisno o postupku. Koji se postupak radi ovisi o dijelu GI trakta koji se pregledava. Endoskopija se može napraviti za gornji ili donji GI trakt. Endoskop se ubacuje kroz usta za gornju endoskopiju ili kroz rektum za donju endoskopiju. Debelo crijevo se pregledava ili sigmoidoskopom (pomoću sigmoidoskopa) za donji (sigmoidni) dio debelog crijeva ili kolonoskopijom (pomoću kolonoskopa) za cijelo debelo crijevo.
Gornji GI trakt se pregledava postupkom koji se zove esophago-gastro-duodenoscopy (EGD). Za ovu proceduru koristi se endoskop gornjeg GI. EGD je koristan u otkrivanju ulkusa Crohnove bolesti u jednjaku, želucu i dvanaesniku.
Ulkusi Crohnove bolesti u tankom crijevu mogu se vidjeti postupkom koji se naziva enteroskopija, u kojoj se koristi poseban endoskop (koji se naziva enteroskop). Ali enteroskopije trebaju posebnu opremu i nisu široko dostupne. Ulkusi u tankom crijevu, međutim, češće se dijagnosticiraju rendgenskom studijom koja se naziva "pregled tankog crijeva" (SBFT). U ovom testu, pacijent proguta nekoliko šalica barija, koji oblaže sluznicu tankog crijeva. Na rendgenskom snimku, barij može pokazati prisutnost ulkusa. Međutim, SBFT možda neće biti točan i možda neće otkriti male čireve u tankom crijevu. U bolesnika za koje se sumnja da imaju ulkus Crohnove bolesti tankog crijeva, a imaju normalne SBFT studije, CT (kompjuterizirana tomografija) tankog crijeva i enteroskopija kapsule mogu biti od pomoći u dijagnozi.
Enteroskopija kapsule je postupak u kojem pacijent proguta malu kameru veličine tablete. Kamera smještena unutar pilule snima više slika unutrašnjosti tankog crijeva i prenosi te slike bežično na snimač koji se nosi oko pacijentovog struka. Snimljene slike kasnije pregledava liječnik. I CT tankog crijeva i enteroskopija kapsule u nekim studijama su se pokazali točnijim od tradicionalnog SBFT-a u dijagnosticiranju Crohnove bolesti tankog crijeva.
Liječenje ulkusa kod IBD-a usmjereno je na smanjenje osnovne upale različitim lijekovima. Ovi lijekovi uključuju mesalamin (Asacol, Pentasa ili Rowasa), kortikosteroide, antibiotike ili imunosupresivne lijekove kao što su 6-MP (6-merkaptopurin, Purinethol) ili azatioprin (Imuran). U nekim slučajevima, čirevi mogu biti vrlo otporni na ove tretmane i može biti potrebna upotreba jačih lijekova. Ovi lijekovi uključuju imunosupresivni lijek, ciklosporin (Neoral ili Sandimmune) ili noviji infliksimab (Remicade), koji je antitijelo na jednu od tjelesnih kemikalija koje izazivaju upalu zvane faktor tumorske nekroze (TNFa). Adalimumab (Humira) i certolizumab (Cimzia) također su u istoj klasi lijekova kao infliksimab. Povremeno, terapija lijekovima ne uspije izliječiti čireve na IBD i potrebno je kirurško liječenje.
Krvarenje iz crijevnog trakta ili gastrointestinalno (GI) krvarenje može zakomplicirati tijek i ulceroznog kolitisa i Crohnove bolesti. GI krvarenje se često naziva rektalno krvarenje kada krv izlazi iz rektuma, obično sa stolicom. Ako je izvor krvarenja u debelom crijevu, krv je obično crvene boje. Međutim, što je krv duže u crijevu, ona postaje tamnija. Dakle, rektalno krvarenje koje potječe iz višeg dijela crijevnog trakta obično je crno, osim vrlo brzog krvarenja, koje još uvijek može biti crveno.
Bolesnici s ulceroznim kolitisom obično imaju određeni stupanj kroničnog (dugotrajnog) rektalnog krvarenja, koje može biti kontinuirano ili povremeno. Krvarenje može biti blago, kao kada je ograničeno na povremene kapi na toalet papiru ili tragove krvi oko stolice. Ponekad, međutim, krvarenje može biti jače ili akutnije, s prolaskom veće količine krvi ili velikih krvnih ugrušaka. Jače rektalno krvarenje najvjerojatnije je posljedica teže upale i opsežnih ulceracija debelog crijeva. Kod Crohnove bolesti također se može pojaviti blaga ili teška crijevna upala, ali su ulkusi i krvarenja rjeđi nego kod ulceroznog kolitisa. Međutim, zbog duboke prirode ulkusa u Crohnovoj bolesti, GI krvarenje obično je akutno (iznenadno i kratko) i sporadično. Nadalje, kod Crohnove bolesti, mjesto krvarenja može biti bilo gdje u GI traktu, uključujući debelo crijevo.
Crijevno krvarenje kod IBD-a obično se dijagnosticira EGD-om za gornji GI trakt ili kolonoskopijom za donji GI trakt. Ove metode omogućuju izravnu vizualizaciju mjesta krvarenja, što može biti osobito korisno. Dodatno, kroz endoskope ili kolonoskope gornjeg GI-ja mogu se koristiti posebni instrumenti, koji mogu učinkovito liječiti krvareće lezije i zaustaviti tekući gubitak krvi. Ponekad, ako je krvarenje jako i sumnja se da je mjesto krvarenja u tankom crijevu, mogu biti potrebne druge pretrage. Jedan od tih testova je posebna rendgenska studija nazvana angiogram, koja koristi boju za vizualizaciju crijevnih krvnih žila koje mogu krvariti. Drugi test je nuklearno-medicinska studija pod nazivom skeniranje označenih crvenih krvnih stanica, koje prati crvene krvne stanice od krvotoka do crijeva. Svaki od ovih testova može pomoći identificirati mjesto krvarenja. Određivanje mjesta krvarenja postaje dodatno važno ako je operacija u konačnici potrebna.
Do sada se nije pokazalo da lijekovi posebno zaustavljaju akutno GI krvarenje kod IBD-a. Ipak, početni pristup GI krvarenju povezanom s IBD je agresivno medicinsko liječenje osnovne upale i ulceracije. Kronično krvarenje može reagirati na lijekove ako se upala povuče i čirevi zacijele. Međutim, ako lijekovi ili endoskopski tretmani ne zaustave akutno ili teško kronično krvarenje, možda će biti potrebno kirurško uklanjanje (resekcija) područja krvarenja crijeva.
Kada je upala prisutna dulje vrijeme (kronična), ponekad može uzrokovati ožiljke (fibrozu). Ožiljno tkivo obično nije tako fleksibilno kao zdravo tkivo. Stoga, kada se fibroza pojavi u crijevima, ožiljci mogu suziti širinu prolaza (lumena) zahvaćenih segmenata crijeva. Ova sužena područja nazivaju se strikture. Strikture mogu biti blage ili teške, ovisno o tome koliko blokiraju prolazak sadržaja crijeva kroz suženo područje.
Crohnovu bolest karakterizira upala koja zahvaća dublje slojeve crijeva. Strikture se stoga češće nalaze kod Crohnove bolesti nego kod ulceroznog kolitisa. Osim toga, strikture kod Crohnove bolesti mogu se naći bilo gdje u crijevima. Zapamtite da je crijevna upala kod ulceroznog kolitisa ograničena na unutarnju sluznicu (sluznicu) debelog crijeva. Sukladno tome, kod kroničnog ulceroznog kolitisa, benigne (ne maligne) strikture debelog crijeva se rijetko javljaju. Zapravo, suženi segment debelog crijeva kod ulceroznog kolitisa može biti uzrokovan karcinomom debelog crijeva, a ne benignom (nekanceroznom), kroničnom upalnom strikturom.
Pojedinci možda ne znaju da imaju crijevnu strikturu. Striktura možda neće uzrokovati simptome ako ne uzrokuje značajnu blokadu (opstrukciju) crijeva. Međutim, ako je striktura dovoljno uska da ometa nesmetan prolaz crijevnog sadržaja, može uzrokovati bolove u trbuhu, grčeve i nadutost (napuhnutost). Ako striktura uzrokuje još potpuniju opstrukciju crijeva, pacijenti mogu osjetiti jače bolove, mučninu, povraćanje i nemogućnost izlučivanja stolice.
Intestinalna opstrukcija uzrokovana strikturom također može dovesti do perforacije crijeva. Crijevo mora povećati snagu svojih kontrakcija kako bi proguralo crijevni sadržaj kroz suženje u crijevu. Stoga, kontrakcijski segment crijeva iznad strikture može doživjeti povećan pritisak. Taj pritisak ponekad oslabi stijenku crijeva u tom području, uzrokujući time da crijeva postanu nenormalno široka (dilatirana). Ako tlak postane previsok, stijenka crijeva može puknuti (perforirati). Ova perforacija može rezultirati teškom infekcijom trbušne šupljine (peritonitis), apscesima (nakupljanje infekcije i gnoja) i fistulama (cijevni prolazi koji potječu od stijenke crijeva i povezuju se s drugim organima ili kožom). Strikture tankog crijeva također mogu dovesti do prekomjernog rasta bakterija, što je još jedna crijevna komplikacija IBD-a.
Intestinalne strikture tankog crijeva mogu se dijagnosticirati RTG snimkom praćenja tankog crijeva (SBFT). Za ovu studiju, pacijent proguta barij, koji ocrtava unutarnju sluznicu tankog crijeva. Dakle, RTG može pokazati širinu prolaza ili lumena crijeva. Endoskopija gornjeg GI (EGD) i enteroskopija također se koriste za lociranje striktura u tankom crijevu. Kod sumnje na strikture u debelom crijevu, barij se može umetnuti u debelo crijevo (barijev klistir), nakon čega slijedi rendgenska slika kako bi se locirali strikture. Kolonoskopija je još jedna dijagnostička opcija.
Crijevne strikture mogu se sastojati od kombinacije ožiljnog tkiva (fibroze) i tkiva koje je upaljeno i stoga natečeno. Stoga je logično i ponekad učinkovito liječenje ovih striktura lijekovi za smanjenje upale. Međutim, neki lijekovi za IBD, kao što je infliksimab, mogu pogoršati neke strikture. Razlog je taj što ovi lijekovi zapravo mogu potaknuti stvaranje ožiljnog tkiva tijekom procesa zacjeljivanja. Ako je striktura pretežno ožiljno tkivo i uzrokuje samo blago suženje, simptomi se mogu kontrolirati jednostavno promjenama u prehrani. Na primjer, pacijent bi trebao izbjegavati hranu bogatu vlaknima, kao što su sirova mrkva, celer, grah, sjemenke, orašasti plodovi, vlakna, mekinje i suho voće.
Ako je striktura teža i može se dosegnuti i pregledati endoskopom, može se liječiti istezanjem (dilatacijom) tijekom endoskopije. U ovom zahvatu se kroz endoskop koriste posebni instrumenti za rastezanje strikture, obično s balonom koji se provlači kroz endoskop. Nakon što balon prijeđe strikturu, on se napuhava i sila balona širi strikturu na veću veličinu, otvarajući tako lumen kako bi se proširio. Ako to ne uspije, nekim pacijentima će biti potrebna operacija. Obično ovaj postupak ne daje dugotrajne rezultate.
Ponekad je potrebna operacija za liječenje crijevnih striktura. Operacija može uključivati izrezivanje (resekciju) cijelog suženog segmenta crijeva, osobito ako je riječ o dugoj strikturi. U novije vrijeme osmišljena je ograničenija operacija, nazvana strikuroplastika. U ovom zahvatu kirurg jednostavno reže strikturirani segment po dužini, a zatim zašije tkivo poprečno kako bi povećao širinu crijevnog prolaza (lumena). Nakon operacije u bolesnika s Crohnovom bolešću, još uvijek treba uzimati lijekove kako bi se spriječilo ponavljanje upale, osobito na mjestu strikture. Razlog za ovu preporuku je taj što su nakon abdominalnih operacija ponavljajuće crijevne upale čest problem kod Crohnove bolesti. Nadalje, povećan je rizik od postoperativnih crijevnih fistula i apscesa u bolesnika s Crohnovom bolešću. Stoga se u bolesnika s Crohnovom bolešću treba raditi samo abdominalna kirurgija koja je apsolutno neophodna.
Crijevne fistule su cjevaste veze između crijeva i drugih organa ili kože. Fistule nastaju kada se upala proteže kroz sve slojeve crijeva, a zatim prelazi u tunel kroz slojeve drugih tkiva. Sukladno tome, fistule su mnogo češće kod Crohnove bolesti nego kod ulceroznog kolitisa. (Kod potonjeg, kao što se sjećate, upala je ograničena na unutarnju sluznicu debelog crijeva.) Fistule su često višestruke. Oni mogu povezati crijeva s drugim crijevnim petljama (enteroenterične fistule), s trbušnom stijenkom (enterokutano), s kožom oko anusa (perianalno) i s drugim unutarnjim mjestima kao što su mokraćni mjehur (enterovezikalni), vagina ( enterovaginalno), mišiće i skrotum.
U bolesnika s Crohnovom bolešću, fistule se mogu formirati zajedno s crijevnim strikturama. Jedan od razloga za ovu povezanost je da i fistule i strikture mogu započeti upalom cijele debljine crijevne stijenke (transmuralna upala). Naknadno stvaranje ožiljaka (fibroza) uzrokuje strikture, dok kontinuirana upala i uništavanje tkiva dovode do fistula. Striktura također može pomoći u stvaranju fistule. Kao što je već spomenuto, može doći do perforacije crijeva iznad opstruktivne strikture. Perforacija može stvoriti trakt izvan stijenke crijeva. Tada se u ovom traktu može razviti fistula.
Neke fistule, osobito one koje povezuju susjedne petlje crijeva, možda neće uzrokovati značajne simptome. Druge fistule, međutim, mogu uzrokovati značajne bolove u trbuhu i vanjsku drenažu, ili stvoriti obilaznicu velikog segmenta crijeva. Takva premosnica može se dogoditi kada fistula povezuje jedan dio crijeva s drugim dijelom koji se nalazi dalje u crijevnom traktu. Fistula time stvara novi put za crijevni sadržaj. Ovaj novi put zaobilazi dio crijeva između gornjeg i donjeg spoja fistule s crijevom. Ponekad se fistule mogu sporadično i neravnomjerno otvarati i zatvarati. Tako, na primjer, vanjska strana fistule može zacijeliti prije unutarnje strane fistule. Ako se to dogodi, crijevni sadržaj se može nakupiti u fistuloznom traktu i rezultirati džepom infekcije i gnojom (apsces). Apsces može biti prilično bolan i može biti opasan, osobito ako se infekcija proširi u krvotok.
Fistule je ponekad teško otkriti. Iako se vanjski otvor fistule može lako vidjeti, unutarnji otvor koji je povezan s crijevom možda neće biti lako locirati. Razlog za ovu poteškoću je taj što fistule iz crijeva mogu imati duge, vijugave tunele koji konačno vode do kože ili unutarnjeg organa. Endoskopija može otkriti unutarnji otvor fistule, ali se lako može propustiti. Ponekad će rendgenska snimka barija tankog crijeva locirati fistulu. Često, međutim, može biti potreban pregled u općoj anesteziji kako bi se u potpunosti pregledala područja koja imaju fistule, osobito oko anusa i rodnice.
Crijevne fistule koje ne uzrokuju simptome često ne zahtijevaju liječenje. Fistule koje uzrokuju značajne simptome, međutim, obično zahtijevaju liječenje, iako ih je često teško izliječiti.
Fistule koje se nalaze oko anusa (perianalno) ponekad se mogu poboljšati liječenjem antibioticima, metronidazolom (Flagyl) ili ciprofloksacinom (Cipro). Kao odgovor na antibiotike, neke od ovih fistula se čak i potpuno zatvaraju. Također, liječenje imunosupresivnim lijekovima, azatioprinom ili 6MP, poboljšava fistule koje se nalaze oko anusa (perianalno) u gotovo dvije trećine pacijenata, uključujući potpuno zacjeljivanje kod jedne trećine. Nedavno se pokazalo da novi lijek infliksimab (Remicade), koji je antitijelo na jednu od kemikalija koje izazivaju upalu u tijelu, daje vrlo slične rezultate. Međutim, zapamtite da infliksimab može pogoršati strikture, koje, kao što je spomenuto, ponekad mogu biti povezane s fistulama.
Kada se prestanu uzimati lijekovi za liječenje fistula, obično se ponovno otvaraju u roku od 6 mjeseci do godinu dana. Steroidi ne liječe fistule i ne smiju se koristiti u tu svrhu. Drugi lijekovi koji potiskuju imunološki sustav, kao što su ciklosporin ili takrolimus (FK506 ili Prograf), trenutno se proučavaju za liječenje fistula. Ponekad je za liječenje fistula potrebno mirovanje crijeva hranjenjem pacijenta isključivo potpunom parenteralnom (intravenskom) prehranom (TPN), a stoga ništa na usta. Čak i ako ove fistule zacijele kao odgovor na TPN, obično se ponavljaju kada se jelo nastavi.
Fistule ponekad zahtijevaju operaciju. Na primjer, kada fistule oko anusa postanu vrlo teške, one mogu ometati pacijentovu sposobnost kontrole pražnjenja crijeva (kontinencija). U ovoj situaciji, kirurg može napraviti otvor (ostomu) na koži iz crijeva iznad fistula. Pritom se crijevni sadržaj odvraća od fistula. Povremeno, kada je apsolutno potrebno, crijevne fistule se kirurški uklanjaju, obično zajedno sa zahvaćenim segmentom crijeva. Fistule od crijeva do mokraćnog mjehura ili rodnice često je vrlo teško zatvoriti samo medicinskim tretmanom i često zahtijevaju operaciju.
Fisure su pukotine na sluznici anusa. Mogu biti površni ili duboki. Fisure su posebno česte kod Crohnove bolesti. Razlikuju se od fistula po tome što su fisure ograničene na anus i ne spajaju se s drugim dijelovima crijeva, drugim unutarnjim organima ili kožom. Ipak, fisure mogu uzrokovati blage do jake rektalne bolove i krvarenje, osobito kod pražnjenja crijeva. Najčešći tretman za analne fisure su periodične sjedeće kupke ili topikalne kreme koje opuštaju mišiće (sfinkter) oko anusa. Prijavljeno je da injekcije male količine botulinum toksina u mišiće oko anusa pomažu u opuštanju sfinktera, čime se dopušta da fisure zacijele. Prednost ove vrste terapije je, međutim, još uvijek kontroverzna. Ponekad je potrebna operacija za ublažavanje uporne boli ili krvarenja analne fisure. Na primjer, kirurg može izrezati (izrezati) fisuru. Alternativno, mišić oko anusa se može rezati (sfinkterotomija) kako bi se sfinkter opustio kako bi fisura mogla zacijeliti. Međutim, kao što je slučaj s bilo kojim operativnim zahvatom u bolesnika s Crohnovom bolešću, postoperativne crijevne komplikacije mogu se pojaviti često.
Prekomjerni rast bakterija u tankom crijevu (SIBO) može se pojaviti kao komplikacija Crohnove bolesti, ali ne i ulceroznog kolitisa jer tanko crijevo nije uključeno u ulcerozni kolitis. SIBO može nastati kada je prisutna djelomično opstruirajuća striktura tankog crijeva ili kada je prirodna barijera između debelog i tankog crijeva (ileocekalni zalistak) kirurški uklonjena u Crohnovoj bolesti. Obično tanko crijevo sadrži samo nekoliko bakterija, dok debelo crijevo ima ogroman broj rezidentnih bakterija. Ako je prisutna striktura ili je ileocekalni zalistak uklonjen, bakterije iz debelog crijeva dobivaju pristup tankom crijevu i tamo se razmnožavaju. Uz SIBO, bakterije u tankom crijevu počinju razgrađivati (probavljati) hranu više od normalnog u GI traktu. Ova probava proizvodi plinove i druge proizvode koji uzrokuju bolove u trbuhu, nadutost i proljev. Osim toga, bakterije kemijski mijenjaju žučne soli u crijevima. Ova promjena narušava sposobnost žučnih soli da transportuju masnoću. Nastala malapsorpcija masti je još jedan uzrok proljeva u Crohnovoj bolesti. (Kao što je već spomenuto, upala crijevne sluznice je najčešći uzrok proljeva u bolesnika s IBD.)
SIBO se može dijagnosticirati testom daha na vodik (HBT). U ovom testu, pacijent proguta određenu količinu glukoze ili drugog šećera koji se zove laktuloza. Ako su se bakterije razmnožile u tankom crijevu, te bakterije metaboliziraju glukozu ili laktulozu, što uzrokuje oslobađanje vodika u dahu. Količina vodika u dahu mjeri se u određenim vremenskim intervalima nakon uzimanja šećera. U bolesnika sa SIBO, vodik se eliminira u dah prije nego vodik koji proizvode normalne bakterije u debelom crijevu. Sukladno tome, otkrivanje velikih količina vodika u ranom intervalu ispitivanja ukazuje na mogućnost SIBO-a. Drugi test, koji može biti specifičniji, koristi šećer koji se zove ksiloza. U ovom testu, progutana ksiloza označena je vrlo malom količinom radioaktivnog ugljika 14 (C14). C14 se mjeri u dahu i tumači primjenom istih principa koji se koriste za vodik u HBT-u.
The best treatment for bacterial overgrowth is antibiotics for approximately 10 days using, for example, neomycin, metronidazole, or ciprofloxacin. After this treatment, the breath test may be repeated to confirm that the bacterial overgrowth has been eliminated. SIBO may recur, however, if the stricture itself is not treated, or if the bacterial overgrowth is due to the surgical removal of the ileocecalvalve.
The risk of developing colon cancer is 20 times higher for patients with IBD than it is for the general population. The association with colon cancer is more clearly established in ulcerative colitis than in Crohn's disease. An increased risk most likely also exists, however, for patients with Crohn's disease that affects the colon. In ulcerative colitis, the risk of acquiring colon cancer increases according to how much of the colon is involved and the duration of colitis. Thus, after about 8 to 10 years of ulcerative colitis, especially if the entire colon is involved, the risk of developing colon cancersubstantially increases. Other risk factors for colon cancer in IBD patients include a liver disease called primary sclerosing cholangitis (PSC), a family history of colon cancer, and a history of liver transplantation. Additional possible risk factors include the use of concurrent immunosuppressive medications and a deficiency of the vitamin, folic acid.
The way in which colon cancer develops in IBD patients is thought to be different from the way in which it develops in other people. In individuals without IBD, usually a benign (not malignant) polyp initially forms in the colon. Then, depending on the type of polyp and the genetic makeup of the patient, the polyp may eventually become cancerous. In IBD, the constant processof inflammatory injury and repair of the lining of the colon (colonic mucosa) isbelieved to make the individual more susceptible to the cancer. The idea is that the mucosal cells are dividing so rapidly that they are liable to make mistakes in their DNA (mutations). These mutated cells can then become pre-cancerous (dysplastic) cells, which later can turn into cancer.
Additionally, pre-cancerous cells in IBD develop in ways other than in a polyp. In fact, pre-cancerous cells can develop in tissue that appears completely normal or exhibits only mild irregularities. For this reason, a colon cancer may not be discovered in IBDpatients until the cancer has progressed to a later stage. In later stages, thecancer can invade tissues beyond the colon or spread (metastasize) to otherparts of the body.
As already mentioned, patients with IBD, especially ulcerative colitis, have an increasedrisk of developing colon cancer. Performing a colectomy (removal of the colon)before the cancer develops in these patients is a sure way to prevent coloncancer. Actually, the concept is to remove the pre-cancerous cells (dysplasia)in the colon before they can turn into cancer. Accordingly, inspection for dysplasia and cancer by yearly colonoscopies with multiple colonic biopsies isrecommended for patients with ulcerative colitis. The monitoring is suggested to begin after thepatient has had ulcerative colitis for 8 to10 years. Many physicians recommend a similarmonitoring program for Crohn's disease patients who have inflammation of the colon (colitis),even though the association with colon cancer is less well established in Crohn's disease.Remember that ulcerative colitis involves only the colon, whereas Crohn's disease, which involves the smallbowel, colon, or both, often does not affect the colon.
Colonoscopy clearly is the best method for monitoring colon cancer. An otherwise negative colonoscopy in ulcerative colitis, however, does not guarantee that the colon is free of cancer orpre-cancerous cells. The reason for this is that the multiple biopsies that aredone during the colonoscopy still make up only a tiny percentage of the entire lining of the colon. However, if pre-cancerous cells are found on a microscopic examination of the biopsies, a colectomy (surgical removal of the colon) may be recommended to prevent cancer from developing. One caution here is that the diagnosis of dysplasia should be made only in the absence of concurrent, active, inflammation of the colon. This is due to the fact that inflammation sometimes can mimic the microscopic appearance of dysplasia.
In patients with Crohn's disease, there is an increased risk of developing lymphoma oradenocarcinoma of the small intestine. Since the small intestine is not involved in ulcerative colitis, there is no increased risk of this cancer in ulcerative colitis patients. Even though there is a higher risk of these cancers in Crohn's disease, the percentage of patients actually contracting them is very small. Still, certain conditions predispose Crohn's disease patients to an even higher cancer risk. These conditions include bypassed segments of the bowel and chronic fissures, fistulas, or strictures. Even so,routine monitoring for small bowel cancer in Crohn's disease patients by X-ray or enteroscopy is not currently recommended because these diagnostic procedures are difficult, time-consuming, and not very effective for this purpose. If however, after many years of Crohn's disease, the disease suddenly changes its course or becomes difficult to treat, the possibility of a small bowel cancer should be investigated.
Not all polyps that are found in IBD patients are pre-cancerous or cancerous.Some polyps form as a result of the inflammatory and healing processes. These polyps are called inflammatory polyps or pseudopolyps, and they do not turn into cancer. The only way to make sure that polyps do not have pre-cancerous or cancerous cells, however, is to remove (biopsy) and examine them under the microscope.
Toxic megacolon is a widened (dilated) segment of the colon in a patient withsevere inflammation of the colon (colitis). The megacolon develops when thelining of the colon is so inflamed that the colon loses its ability to contractproperly. When this happens, the propelling (peristaltic) contractions areunable to move the intestinal gas along through the colon. The colon, therefore, accumulates excessive amounts of gas. The gas then increases the pressure on thebowel wall, which causes the colon to dilate.
Patients with toxic megacolon usually are very ill, with abdominal pain, bloating (distention), and fever. Thedilated colon can allow bacteria to leak through the bowel wall into the bloodstream (septicemia). With continuing dilation, the inflamed colonic wall becomesat high risk for bursting (perforating) and causing inflammation of the abdominal cavity (peritonitis). Both septicemia and peritonitis are serious infections, which, in some cases, can even lead to death.
Toxic megacolon typically occurs when inflammation of the colon is severe. This complication, however, does not occur exclusively in patients with ulcerative colitis or Crohn's disease. Thus, a toxic megacolon can develop in other types of colitis, such as amebiasis or bacillary dysentery (shigella). Narcotics, codeine, or anti-diarrheal medications such asdiphenoxylate (Lomotil) or loperamide (Imodium) can decrease the contractions ofthe colon and allow excessive gas to accumulate. These medications, therefore, predispose to the development of toxic megacolon and should be avoided during severe episodes (flares) of colitis.
Malabsorption means abnormal intestinal absorption. Crohn's disease usually affects the small intestine, which is the part of the gut that absorbs most nutrients.Remember that Crohn's disease involves the small bowel and/or the colon, while ulcerative colitis involves only the colon. Crohn's disease of the upper part (duodenum) and middle part (jejunum) of the small intestine may interfere with the absorption of proteins, sugars, iron,vitamins, and fats. This widespread malabsorption in Crohn's disease, which does not occur in ulcerative colitis, may lead to weight loss and malnutrition. In addition, some unabsorbed nutrients can cause the small or large intestine to secrete increased amounts of liquid, which worsens the diarrhea in Crohn's disease. (As previously mentioned, diarrhea is the most common symptom in patients with IBD, with or without the intestinal complications.) The lower end (ileum) of the small intestine is the part of the bowel most commonly involved in Crohn's disease. In ulcerative colitis, however, the function of the ileum is normal. When the ileum is involved in patients with Crohn's disease (or surgically removed),a decreased absorption of vitamin B12 may occur. If a deficiency of B12 develops, a particular type of anemia called pernicious anemia can result.
The ileum is also the major area for intestinal absorption of bile acids. The bile acids are compounds that are secreted in the bile by the liver into the duodenum. The major function of bile acids is to help transport and absorb fats,mostly in the jejunum. Bile acids that are not absorbed by a diseased or removed ileum pass into the colon. The bile acids then induce the colon to secrete liquid, which aggravates the diarrhea. If the bile acids are not sufficiently absorbed in the colon and consequently become deficient, fat malabsorption and more diarrhea can result.
Extensive Crohn's disease, usually involving the surgical removal of several intestinal segments over the years, can lead to a debilitating condition known as short bowel syndrome. In this condition, the patients hav emany of the intestinal complications of Crohn's disease, including severe malabsorption. They can also suffer from the previously mentioned complications not directly affecting the intestinal tract (extraintestinal). Additionally, these patients frequently have certain other extraintestinal complications, such asosteoporosis (thin or porous bones), osteomalacia (soft bones), gallstones, and kidney stones.
The treatment of malabsorption in patients with IBD includes medications to treat the underlying intestinal inflammation. Decreasing the inflammation can improve the intestinal absorption of the nutrients that were malabsorbed. The malabsorption or deficiency of B12 may need to be treated by administering the vitamin in the vein or into the muscle. Diarrhea that is induced by bile acid scan be treated with cholestyramine, a compound that works by binding the bile acids.
Supplemental calories and nutrients may be administered as special liquid diets. These so-called elemental diets are composed of proteins, carbohydrates,vitamins, and fats that are broken down into smaller particles that are easier for the intestine to absorb. Unfortunately, however, these diets often do not smell or taste very good. Nevertheless, they can be administered through a small tube inserted through the nose (enteral feeding). For patients who are unable to tolerate any food or liquid by mouth or by enteral feeding, nutrition may need to be given solely through the veins (total parenteral nutrition). Finally, a small bowel transplant can now be done for patients with severe Crohn's disease or otherwise unmanageable short bowel syndrome.
 Razlika između kolonoskopije i endoskopije
Razlika između kolonoskopije i endoskopije
 Savjeti za prehranu vani na dijeti s niskim FODMAP-om
Savjeti za prehranu vani na dijeti s niskim FODMAP-om
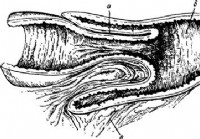 Neprohodnost od provođenja crijeva - Dijagnoza akutnog abdomena
Neprohodnost od provođenja crijeva - Dijagnoza akutnog abdomena
 Može li gastroenteritis uzrokovati visok broj bijelih krvnih stanica?
Može li gastroenteritis uzrokovati visok broj bijelih krvnih stanica?
 Kako se testirati na SIBO
Kako se testirati na SIBO
 Srpanj je vrhunac bolesti od izmeta u bazenima:CDC
Srpanj je vrhunac bolesti od izmeta u bazenima:CDC
 Gastro nevolje često pogađaju pacijente s reumatoidnim artritisom
Posljednje vijesti o artritisu Koliko je siguran odmor od lijekova za jačanje kostiju Bolji način za ispravljanje teške skolioze kod djece? Injekcije kortizona kod artritisa koljena Čak je i T. Rex i
Gastro nevolje često pogađaju pacijente s reumatoidnim artritisom
Posljednje vijesti o artritisu Koliko je siguran odmor od lijekova za jačanje kostiju Bolji način za ispravljanje teške skolioze kod djece? Injekcije kortizona kod artritisa koljena Čak je i T. Rex i
 Anemija i njezin odnos s IBD
Anemija je izraz koji se koristi za opisivanje niskog broja crvenih krvnih stanica. Postoje tri različite opće vrste krvnih stanica - crvene krvne stanice, bijela krvna zrnca i trombociti. Crvene krvn
Anemija i njezin odnos s IBD
Anemija je izraz koji se koristi za opisivanje niskog broja crvenih krvnih stanica. Postoje tri različite opće vrste krvnih stanica - crvene krvne stanice, bijela krvna zrnca i trombociti. Crvene krvn
 Vrste epruveta za hranjenje i njihova upotreba
Plastična cijev za hranjenje medicinski je uređaj koji se koristi za hranjenje osobe koja ne može sigurno uzimati hranu ili piće na usta. Ovaj problem može biti posljedica poteškoće s gutanjem, promij
Vrste epruveta za hranjenje i njihova upotreba
Plastična cijev za hranjenje medicinski je uređaj koji se koristi za hranjenje osobe koja ne može sigurno uzimati hranu ili piće na usta. Ovaj problem može biti posljedica poteškoće s gutanjem, promij