Importanza posizionamento di drenaggio intra-addominale profilattico dopo laparoscopica gastrectomia distale per cancro gastrico
Abstract
sfondo
inserimento di drenaggio intra-addominale non necessari deve essere evitata, ma poco si sa circa il valore di drenaggio profilattico dopo laparoscopica gastrectomia distale (LDG). In questo studio, abbiamo studiato il significato di collocamento di drenaggio profilattico dopo LDG per cancro gastrico.
Metodi
Settantotto pazienti consecutivi con carcinoma gastrico che ha subito LDG nel nostro reparto sono stati analizzati retrospettivamente. I pazienti sono stati divisi in due gruppi in base all'inserimento di un drenaggio intra-addominale profilattica seguente LDG. Il 'gruppo di scarico' compreso 45 pazienti con uso di routine di un drenaggio intra-addominale profilattico, e il 'gruppo no-drain' compresa 33 pazienti che non sono stati sottoposti a posizionamento di un drenaggio intra-addominale.
Risultati
sono state differenze significative in termini di età media dei pazienti, rapporto maschi /femmine, indice di massa corporea, e le malattie concomitanti tra il gruppo di scarico e il gruppo no-scarico. Inoltre, non vi erano differenze significative nella localizzazione del tumore, diametro del tumore, la profondità del tumore, metastasi linfonodali, e lo stadio del tumore tra i due gruppi.
Tutti i pazienti in ciascun gruppo sono stati trattati con successo con la chirurgia R0, e nessun paziente necessaria conversione alla chirurgia aperta. Fattori Chirurgia correlati, tra cui la dissezione linfonodale e tempo operatorio, erano simili nel gruppo di scarico e il gruppo no-scarico.
Un confronto tra la quantità di perdita di sangue intraoperatoria tra i pazienti con e senza complicanze postoperatorie hanno rivelato che i pazienti che hanno sperimentato complicanze postoperatorie avevano un significativamente maggiore quantità di perdita di sangue rispetto a quelli senza complicanze post-operatorie.
un confronto dei tempi operativi tra i pazienti con e senza complicanze postoperatorie locali di chirurgia legati rivelato che i pazienti che hanno avuto postoperatorie complicazioni locali di chirurgia legati avevano un significativamente più lunga tempo operatorio rispetto a quelli senza complicazioni postoperatorie locali chirurgia legate. Analisi dei tempi operatori in ciascun gruppo ha rivelato che i pazienti con complicanze postoperatorie locali di chirurgia legati avevano un tempo significativamente più lungo rispetto a quelli operatorio senza complicazioni postoperatorie locali di chirurgia legati nel gruppo no-scarico.
Conclusioni
fattori quali intraoperatorie il tempo operativo e la quantità di perdita di sangue intraoperatoria influenzato l'insorgenza di complicanze postoperatorie seguenti LDG. Un drenaggio profilattico può quindi essere utile nei pazienti a rischio più elevato e in quelli con un tempo più lungo operatorio o massiccio sanguinamento intraoperatorio.
Chiave
cancro gastrico per via laparoscopica distale gastrectomia drenaggio profilattico postoperatoria complicazione Sfondo
Il Linee guida per la prevenzione delle Surgical Infection Site (SSI), proposta dai Centers for Disease Control and Prevention (CDC) nel 1999, suggerisce che 'Se il drenaggio è necessario, utilizzare un drenaggio di aspirazione chiusa e rimuovere la fuga il più presto possibile' [1]. Recenti studi clinici randomizzati controllati e meta-analisi hanno sostenuto l'uso limitato di drenaggio intra-addominale profilattico per molti ambulatori gastrointestinali [2-4]. In chirurgia gastrica, il posizionamento di scarico è stato progettato per la rimozione di raccolte fluide o per la diagnosi precoce di sanguinamento post-operatorio, fistole pancreatiche, perdite anastomotica, e le infezioni intra-addominali. L'uso improprio di un drenaggio intra-addominale può causare essudazione di liquido ascitico ricco di proteine, che può portare a ipovolemia e ipoproteinemia, o facilitare la contaminazione batterica retrograda. Con i recenti progressi nella radiologia interventistica, le procedure di drenaggio e di aspirazione percutanee guidate da immagini dopo l'insorgenza di complicanze oggi comportano un basso rischio di lesioni intestinali [5]. il posizionamento di scarico non necessari, quindi, deve essere evitato, ma poco si sa circa il valore di drenaggio profilattico dopo gastrectomia distale laparoscopica (LDG). Inoltre, i chirurghi spesso sentono il bisogno di effettuare un drenaggio intra-addominale basato sul loro impressione intraoperatoria riguardanti fattori quali il grado di difficoltà della procedura chirurgica e /o il livello di completezza chirurgica e /o la loro propria esperienza chirurgica. In questo studio, abbiamo studiato il significato di posizionamento scarico profilattica intra-addominale dopo LDG per cancro gastrico.
Metodi
pazienti
Settantotto pazienti consecutivi con carcinoma gastrico che ha subito LDG con un intento curativo tra gennaio 2011 e aprile 2014 nel nostro reparto sono stati analizzati in modo retrospettivo. Tutte le operazioni sono state eseguite dallo stesso team operativo e sono stati completati in laparoscopia. I pazienti sono stati divisi in due gruppi in base al posizionamento di un drenaggio intra-addominale profilattica seguente LDG. Il 'gruppo di scarico' composto da 45 pazienti che sono stati sottoposti LDG, dal gennaio 2011 al dicembre 2012, con l'uso di routine di un drenaggio intra-addominale profilattica. Il 'gruppo no-drain' composto da 33 pazienti sottoposti a LDG, dal gennaio 2013 ad aprile 2014, senza alcun posizionamento di drenaggio intra-addominale
Tumore messa in scena
La 'classificazione giapponese di carcinoma gastrico: 3a edizione inglese'. Era utilizzato per la stadiazione del tumore [6]. La misura appropriata di gastrectomia e linfoadenectomia (D1 o D2 +) è stato determinato secondo le raccomandazioni delle 'linee guida di trattamento del cancro gastrico giapponese 2010 (ver. 3)' [7].
Classificazione clinica della profondità del tumore e coinvolgimento linfonodale è stata valutata utilizzando radiografia preoperatoria di bario, l'endoscopia del tratto gastrointestinale superiore, ecografia addominale, la tomografia computerizzata (TC), e l'ecografia endoscopica ed è stato infine confermato sulla base dei risultati patologici.
Indicazioni per LDG
criteri di ammissibilità inclusi istologicamente provata adenocarcinoma gastrico corpo centrale o inferiore del corpo, lo stato del tumore inferiore a T4b, senza metastasi a distanza, e senza linfonodi più grandi di 1 cm nel legamento epatoduodenale o nella zona paraaortic. I criteri di esclusione inclusi carcinoma allo stomaco residuo, linite plastica, e doppie tumori sincroni o metacroni nei precedenti 10 anni.
Tecnica chirurgica
Il paziente è stato posto in posizione supina con le gambe divaricate, sotto una combinazione di epidurale e anestesia generale. Un trequarti 12 mm è stato inserito dal metodo aperto nella regione ombelicale come porta per la telecamera. Dopo il completamento del pneumoperitonization con la pressione di anidride carbonica a 8 mmHg, due ulteriori trocar 12 mm, sono state inserite in basso a destra e sinistra dell'addome superiore e due trocar 5 mm, sono state poste in sinistra addome inferiore e superiore destra.
mobilitazione dello stomaco e D1 + D2 o linfadenectomia sono state effettuate nel modo convenzionale. Lo stomaco e del duodeno sono stati divisi con una cucitrice lineare endoscopica (Endo GIA cucitrice Ultra universale, Covidien, Mansfield, MA, USA). In genere, a due terzi ai quattro quinti gastrectomia distale è stata eseguita. Lo stomaco sezionato stato esteriorizzato attraverso l'incisione ombelicale, che è stato esteso per circa 4 cm, ed è stata effettuata una jejunojejunostomy lato a lato. Successivamente, una ricostruzione intracorporeal antecolic Roux-en Y con un gastrodigiunostomia antiperistaltici è stata completata
Nel gruppo di scarico, uno scarico di silicio a bassa aspirazione (J-VAC:. BLAKE silicio kit di scarico, Ethicon, Inc., Somerville, NJ, USA) è stato posto in forame di Winslow tramite il diritto di incisione quadrante superiore. Lo scarico di silicio ha una struttura solida-core con un nucleo tridimensionale, che consente il lume di mantenere la sua forma rotonda, e quattro canali di drenaggio all'interno del lume. La borsa di aspirazione ha una struttura molla interna, che fornisce costante e sostenibile pressione negativa.
Gestione postoperatoria
I pazienti in entrambi i gruppi sono state gestite nello stesso modo utilizzando un protocollo standardizzato clinica post-operatoria. profilassi antibiotica sono stati somministrati ogni 6 h per 24 ore dall'inizio della chirurgia. Come regola generale, l'assunzione orale di acqua è stato avviato il primo giorno dopo l'intervento, e pasti liquidi sono stati ripreso il giorno dopo l'intervento 5. Tutti i pazienti sono stati sottoposti superiore serie gastrointestinale (UGIS) con mezzo di contrasto idrosolubile dopo l'intervento chirurgico, e perdite anastomotica era definito sulla base dei risultati di studi UGIS o TC. ascesso intra-addominale è stata definita come la raccolta di liquido dimostrabile alla TC nei pazienti con febbre alta qualità o livelli di proteina C-reattiva sierici.
In linea di principio, lo scarico di silicio è stato rimosso dopo postoperatorio UGIS confermato l'assenza di perdite anastomotica.
La valutazione dei risultati chirurgici e post-operatorie
risultati chirurgici sono stati valutati in termini di estensione della dissezione linfonodale, la perdita di sangue intraoperatorio, tempo di funzionamento, e la necessità di trasfusione di sangue.
esiti post-operatorie sono stati valutati in termini di giorni dopo l'intervento fino la ripresa di assunzione orale di fluidi e prodotti alimentari, il tempo alla prima flatulenza e defecazione, complicanze postoperatorie, e la lunghezza della degenza postoperatoria. Le complicanze postoperatorie composti complicazioni locali chirurgia legate e le complicanze sistemiche; il anastomotica incluso o perdite moncone duodenale ex, la formazione di ascessi intra-addominale, infezione della ferita, edema anastomotico, Roux-en Y stasi, e l'ernia di Petersen, e questi ultimi hanno incluso infezione polmonare e infarto cerebrale. in tutte le nazioni complicanze postoperatorie sono state monitorate secondo alla classificazione di Clavien-Dindo entro 4 settimane dall'intervento chirurgico [8], e ogni caso di severità maggiore di grado II è stato contato come una complicanza postoperatoria. valutazione
rischio per l'insorgenza di complicanze postoperatorie
per condurre l'analisi dei rischi , abbiamo valutato gli impatti del tempo operatorio e la perdita di sangue intraoperatorio al verificarsi di complicanze postoperatorie, in particolare dopo l'intervento di chirurgia complicazioni locali legate.
analisi statistica
analisi statistica è stata effettuata utilizzando il software statistico JMP (SAS Institute Inc., Cary , NC, USA). I valori sono espressi come deviazione standard ± media (SD). Il confronto tra i due gruppi di studio sono state eseguite utilizzando t di Student
-test, il test chi-quadrato, il Mann-Whitney U-test
, o il test esatto di Fisher a seconda dei casi. Per tutti i test, il valore ap
inferiore a 0,05 è stato considerato statisticamente significativo.
Fattori di rischio per l'insorgenza di complicanze postoperatorie sono stati analizzati in relazione alle condizioni preoperatorie del paziente e fattori intraoperatori mediante analisi di regressione logistica.
Permesso di Eseguire questo studio retrospettivo è stato ottenuto dal consiglio etico della nostra istituzione.
Risultati
caratteristiche dei pazienti
Quarantacinque e trentatré pazienti sono stati arruolati nel gruppo di scarico e il gruppo no-drain, rispettivamente, (Tabella 1). Non ci sono state differenze significative in termini di età media dei pazienti, rapporto maschi /femmine, indice di massa corporea, e le malattie concomitanti tra il gruppo di scarico e il gruppo no-scarico. Inoltre, non vi erano differenze significative nella localizzazione del tumore, diametro del tumore, la profondità del tumore, metastasi linfonodali, e lo stadio del tumore tra i due groups.Table 1 caratteristiche dei pazienti
gruppo drenaggio
No-drenaggio gruppo
(n = 45)
(n = 33)
valore p
maschile: femminile
28:17
23:10
0.493a
Età (anni)
70,5 ± 13,4
74,8 ± 9,8
0.125b
BMI (kg /m2)
23.2 ± 4.0
23.2 ± 4.0
23.2 ± 4.0
malattia concomitante
Nessuno Pagina 7 (15,6%)
7 (21,2%)
0.520a
aritmia
2 (3,6%)
5 (15,2%)
cardiopatia ischemica
7 (12,7%)
2 (6,1%)
Ipertensione
22 (40,0%)
12 (36,4%) diabete mellito
6 (10,1%)
5 (15,2%)
infarto cerebrale
4 (7,3% )
4 (12,1%)
BPCO
9 (16,4%)
6 (18,2%)
iperlipidemia
9 (16,4%)
3 (9,1%)
Altro
7 (12,7%)
5 (15,2%)
sede del tumore (M /L)
26/19
14/19
0.180a
diametro del tumore (mm)
44,5 ± 31,6
39,0 ± 19,3
0.382b
profondità di invasione tumorale
1a
11 (24,4%)
5 (15,2%)
0.177a
1b
13 (28,9%)
12 (36,4%) 2
6 (13,3%) Pagina 8 (24,2%)
3
10 (22,2%)
2 (6,1%)
4a
5 (11,1%)
6 (18,2%)
metastasi linfonodali
0
33 ( 73,3%)
23 (69,7%)
0.132a
1 2 (4,4%)
6 (18,2%) 2
5 (11,1%)
1 (3,0%)
3a
5 (11,1%)
2 (6,1%)
3b
0 (0%)
1 (3,0%)
Tumore fase
1a
24 (53,3%)
14 (42,4%)
0.245a
1b
4 (8,9%)
9 (27,3%)
2a
5 (11,1%)
1 (3,0%)
2b
2 (4,4%)
4 (12,1%)
3a
4 (8,9%)
2 (6,1%)
3b
4 (8,9%)
2 (6,1%)
3c
2 (4,4%)
1 (3,0%)
BMI indice di massa corporea, la broncopneumopatia cronica ostruttiva BPCO, M medio, L inferiore, un test chi-quadrato, b di Student t-test
.
dati operativi di gruppo in tutte le nazioni pazienti in ciascun gruppo sono stati trattati con successo con chirurgia R0, e nessun paziente di conversione necessario per aprire un intervento chirurgico. risultati chirurgici sono riassunti nella Tabella 2. Fattori Chirurgia legati, tra cui la dissezione linfonodale e tempo operatorio, erano simili nel gruppo di scarico e il gruppo no-scarico. Il gruppo no-scarico è stato associato con una minore perdita di sangue intraoperatorio rispetto al gruppo di scarico, ma la differenza non era statisticamente significativa. Otto pazienti nel gruppo di scarico hanno ricevuto trasfusioni di sangue, mentre due pazienti nel no-scarico gruppo richiesto transfusions.Table sangue 2 dati operativi per gruppo
gruppo di scarico
No-drain gruppo
(n = 45)
(n = 33)
dissezione linfonodale
D1 +
25 (55,6%)
16 (48,5%)
D2
20 (44,4%)
17 (51,5%)
intraoperatoria perdita di sangue (ml)
52,3 ± 59,9
40,8 ± 85,7
tempo di funzionamento (min)
408,5 ± 84,5
413.2 ± 65.7
trasfusione di sangue Pagina 8 (17,8%)
2 (6,1%)
esiti postoperatori
esiti postoperatori sono riassunti nella Tabella 3. non c'era alcuna differenza significativa nel intervallo medio di tempo post-operatorio per primo flatus e la defecazione, mentre il tempo di prima assunzione orale di liquidi e cibo era più breve nel gruppo no-drain (prima assunzione di liquidi, p
< 0,0001; prima assunzione di cibo, p
= 0.003). Tuttavia, questo risultato sembra essere dovuto ad un piccolo cambiamento nel nostro percorso clinico postoperatorio nel bel mezzo di questo studio nel gennaio 2013.Table 3 postoperatoria esiti
gruppo di scarico
No- drenare gruppo
(n = 45)
(n = 33)
valore p
Prima di bere, POD
3.6 ± 3.1
1.0 ± 0.2
< 0.0001a
Prima di mangiare, POD
6.6 ± 3.2
4.8 ± 1.2
0.002a
Prima flatus, POD
2.2 ± 1.6
1.8 ± 0.9
0.136b
Prima defecazione, POD
4.6 ± 2.3
3.8 ± 1.5
0.069b
postoperatoria complicazione
14 (31,1%)
10 (30,3%)
0.892c
Chirurgia relative complicanze locali
Stump perdite
0 (0%)
2 (6,1%)
ascesso
3 (6,7%)
1 (3,0%)
infezione della ferita
4 (8,9%)
1 (3,0%)
edema anastomosi
3 (6,7% )
1 (3,0%)
Stasi
4 (8,9%)
2 (6,1%)
ernia del Petersen
0 (0%)
1 (3,0%)
complicazione sistemica
infezione polmonare
2 (4,4%)
1 (3,0%)
infarto cerebrale
0 (0%)
1 (3,0%)
(-) degenza post-operatoria (giorni)
16,4 ± 8,1
16,5 ± 8,1
0.982b
Complication
13.2 ± 3.4 (n = 31
)
12.3 ± 2.5 (n = 23
)
0.289b
(+)
24.5 ± 10.5 (n = 14
)
26.1 ± 8.6 (n
= 10)
0.693b
locale complicazione
(-)
13.5 ± 3.4 (n = 34
)
13.3 ± 4.2 (n = 25
)
0.941b
(+)
26,0 ± 10,7 (n = 11
)
26,5 ± 9,6 (n
= 8)
0.917b
POD giorno postoperatorio, una Mann-Whitney U
-test, b t di Student
-test, c test del Chi-quadro.
complicanze postoperatorie globale basata sulla classificazione Clavien-Dindo sono stati riconosciuti nel 31,1% e il 30,3% dei pazienti nel gruppo di scarico e la no-drain gruppo, rispettivamente, e non vi era alcuna differenza significativa nel tasso di complicanze tra i due gruppi (p = 0,892
). Non c'era la mortalità ospedaliera in questo studio, ma un paziente nel gruppo no-scarico che ha sviluppato un'ernia richiesto un nuovo intervento di Petersen su postoperatoria giorno 8.
Per quanto riguarda la degenza post-operatoria, differenza statisticamente significativa è stata trovata tra il gruppo di scarico e la no-scarico gruppo. Nel prendere la presenza e l'assenza di complicanze post-operatorie in considerazione, la durata della degenza ospedaliera postoperatoria non differiva tra i due gruppi.
Valutazione del rischio per l'insorgenza di complicanze postoperatorie
I fattori di rischio per l'insorgenza di complicanze postoperatorie sono stati analizzati in relazione alle condizioni del paziente preoperatoria e intraoperatoria fattori, ma non predittori utili di complicanze post-operatorie sono stati identificati (dati non riportati).
Un confronto di tempo operativo tra i pazienti con e senza complicanze postoperatorie rivelato che i pazienti con complicanze postoperatorie tendevano a hanno tempi più operative rispetto a quelli senza complicazioni postoperatorie, ma la differenza non era significativa (p = 0,121
) (Tabella 4). tempo operatorio è stato anche confrontato tra i pazienti con e senza complicanze postoperatorie in ciascun gruppo. Nessuna differenza è stata trovata nel gruppo di scarico, ma i pazienti che hanno avuto complicanze postoperatorie nel gruppo no-scarico tendevano ad avere più volte operativi rispetto a quelli senza complicanze post-operatorie. Tuttavia, la differenza non era significativa (p = 0,071
) .table valutazione 4 rischio per l'insorgenza di complicanze postoperatorie
complicazione postoperatoria
(-)
(+)
valore p
tempo di funzionamento (min)
Tutti i casi
401,8 ± 79,2 (n = 55
)
431,3 ± 67,3 (n = 23
)
0.121a
Drain gruppo (n = 45
)
403.3 ± 88,1 (n = 31
)
421,3 ± 76,5 (n
= 14)
0.524a
gruppo No-drain (n = 33
)
399.6 ± 66.7 (n = 23
)
444,4 ± 54,2 (n
= 10)
0.071a
perdita intraoperatoria di sangue (ml)
Tutti i casi
38,2 ± 51,0 (n = 55
)
69,6 ± 104.3 (n = 23
)
0.038a
Drain gruppo (n = 45
)
47,3 ± 55,8 (n = 31
)
64,6 ± 69,7 (n = 14
)
0.386a
gruppo No-drain (n = 33
)
25,4 ± 41,2 (n = 23
)
76,0 ± 141.4 (n
= 10)
0.121a
di t-test
.
un confronto tra la quantità di perdita di sangue intraoperatorio tra i pazienti con e senza complicanze postoperatorie uno studente ha rivelato che i pazienti che hanno avuto complicanze postoperatorie avevano un significativamente maggiore quantità di perdita di sangue rispetto a quelli senza postoperatoria le complicanze (p = 0,038
). La stessa tendenza è stata trovata quando il volume di perdita di sangue intraoperatoria è stata confrontata tra i pazienti con e senza complicanze postoperatorie in ogni gruppo, ma le differenze non erano significative (Tabella 4).
Valutazione del rischio per l'insorgenza di chirurgia legati postoperatoria locale complicazioni
un confronto tra i tempi operativi tra i pazienti con e senza complicanze postoperatorie locali di chirurgia legati rivelato che i pazienti che hanno avuto postoperatorie complicazioni locali di chirurgia legati avevano un tempo significativamente più lungo rispetto a quelli operatorio senza complicazioni postoperatorie locali chirurgia correlata (p
= 0,041) (Tabella 5). Analisi dei tempi operatori in ciascun gruppo ha rivelato che i pazienti con complicanze postoperatorie locali di chirurgia legati avevano un tempo significativamente più lungo rispetto a quelli operatorio senza complicazioni postoperatorie locali di chirurgia legati nel gruppo no-drain (p = 0.049
) .table 5 Rischio valutazione per il verificarsi di un intervento chirurgico legati complicazione postoperatoria locale
chirurgia relative complicanze locali
(-)
(+)
p value
tempo di funzionamento (min)
Tutti i casi
402,0 ± 77,6 (n = 59
)
436,9 ± 69,0 (n
= 19)
0.041a
Drain gruppo (n = 45
)
401,6 ± 85,7 (n = 33
)
429,9 ± 80,6 (n = 12
)
0.340a
gruppo No-drain (n = 33
)
402,5 ± 66,8 (n = 25
)
446,6 ± 52,9 (n
= 8)
0.049a
perdita di sangue intraoperatorio (ml)
Tutti i casi
44,2 ± 61,2 (n = 59
)
57,4 ± 98,8 (n = 19
)
0.490a
Drain gruppo ( n
= 45)
50,7 ± 55,8 (n = 33
)
57,3 ± 73,7 (n = 12
)
0.756a
gruppo No-drain (n
= 33)
35.4 ± 68.0 (n = 25
)
57.5 ± 131,7 (n
= 8)
0.534a
di Student t-test
.
un confronto tra la quantità di perdita di sangue intraoperatorio tra i pazienti con e senza complicanze postoperatorie locali di chirurgia legati rivelato che i pazienti che hanno avuto postoperatorie complicazioni locali di chirurgia legati avevano una maggiore quantità di perdita di sangue rispetto a quelli senza complicazioni postoperatorie locali chirurgia correlati , ma la differenza non era significativa (p = 0.490
).
Discussione
è un fatto ben noto che l'orientamento CDC raccomanda un drenaggio di aspirazione chiuso per la prevenzione delle SSI [1], e questo raccomandazione è basata sulla letteratura da Moro et al
. che ha riferito che lasciando uno scarico aperto sul posto per 3 giorni o più è un fattore di rischio per SSI [9,10]. Come la biomassa microbica negli scarichi è segnalato per aumentare nel tempo, anche in uno scarico chiuso, è importante rimuovere lo scarico appena possibile [9]. Tuttavia, applicando le linee guida CDC di chirurgia gastrointestinale può comportare qualche problema perché gli studi di cui sopra sono stati limitati alla chirurgia cardiovascolare con puliti o classe 1 le ferite, che si differenzia dalla chirurgia gastrointestinale in termini di situazione per quanto riguarda il posizionamento di scarico. In altre parole, è lecito chiedersi se non sia opportuno applicare lo stesso standard per questi due interventi chirurgici diversi, cioè, operazioni di pulizia e di pulizia contaminati
. Gastrectomia distale Laparoscopia assistita, introdotta nel 1991, è stato ora standardizzato e stabilizzato con la sicurezza [11]. Convenzionalmente, un drenaggio intra-addominale è stato regolarmente messo a seguito gastrectomia ai fini della diagnosi precoce di sanguinamento post-operatorio, perdita anastomotica, e le infezioni intra-addominali. Anche se l'uso di routine di uno scarico o catetere viene ritenuto non necessario dal punto di vista della recente ripresa migliorata dopo l'intervento le linee guida (ERA), nessuna prova di alta qualità per quanto riguarda se esiste uno scarico intra-addominale sarebbe prevenire ed alleviare le complicanze postoperatorie dopo laparoscopy- assistita gastrectomia distale. Ishikawa et al
. ha riferito che di routine drenaggio addominale profilattico dopo gastrectomia distale laparoscopia assistita per cancro gastrico precoce non può essere necessario [12]. Inoltre, Albanopoulos et al
. ha riferito che il posizionamento degli scarichi intra-addominale dopo laparoscopica sleeve gastrectomy non facilita il rilevamento di perdite e ascessi [13]. Tali complicazioni possono essere diagnosticate con risultati clinici e radiologici. Così, il nostro reparto eseguita LDG senza alcun posizionamento di drenaggio intra-addominale a partire da gennaio 2013. A causa poche informazioni sono disponibili sul drenaggio profilattico di routine dopo LDG [14,15], questo studio ha esaminato l'influenza della presenza o assenza di drenaggio intra-addominale profilattico posizionamento sugli esiti postoperatori in pazienti sottoposti a LDG per cancro gastrico.
Sebbene complicanze postoperatorie sono stati riconosciuti in circa il 30% dei pazienti in entrambi i gruppi di scarico e il gruppo no-scarico in corso di studio, nessuna perdita anastomotica è stato osservato per sia gastrodigiunostomia o jejunojejunostomy dopo LDG. perdite anastomotica dopo gastrectomia, che richiede la diagnosi precoce e le successive misure adeguate, è un raro tipo di complicanza post-operatoria, con un tasso di incidenza di circa l'1% [16]. Inoltre, non abbiamo potuto confermare alcun vantaggio associato con il posizionamento di scarico profilassi in relazione alla insufficienza anastomotica dopo LDG. Nel frattempo, ascesso intra-addominale e SSI si sono verificati più frequentemente nel gruppo di scarico, il che suggerisce che le infezioni retrograde attraverso il mancato scarico o di drenaggio nei casi con fistole pancreatiche possono essere coinvolti in tali complicanze infettive. Tra tre pazienti che hanno sviluppato ascessi intra-addominali nel gruppo di scarico, solo un paziente richiesto radiologia interventistica per il drenaggio di ascessi, mentre gli altri due pazienti sono stati gestiti con successo con antibiotici e il digiuno. Solo un paziente che ha sviluppato un ascesso intra-addominale nel gruppo no-scarico era intensamente trattata con antibiotici ad ampio spettro e il digiuno. La somministrazione di antibiotici ad ampio spettro potrebbe essere una buona strategia di gestione conservativa. Sulla base di questi fatti, il drenaggio profilattico dopo LDG può non essere sempre pratico per la riduzione delle complicanze post-operatorie di chirurgia locali legate postoperatorie.
Posizionamento di un drenaggio profilattico dopo LDG ha avuto alcun impatto sulla durata della degenza post-operatoria in questo studio . Tra i pazienti che hanno avuto complicanze post-operatorie, tuttavia, abbiamo trovato che i pazienti nel gruppo di scarico tendevano ad avere una degenza post-operatoria più breve rispetto a quelli del gruppo no-scarico. Questa scoperta suggerisce la possibilità che il drenaggio sarebbe efficace in pazienti che hanno manifestato postoperatorie complicazioni locali chirurgia legate.
Prevedere i fattori di rischio per le complicanze postoperatorie dopo LDG utilizzando condizioni preoperatorie dei pazienti non ha avuto successo in questo studio. D'altra parte, i fattori intraoperatori come il tempo operativo e la quantità di perdita di sangue intraoperatoria influenzato l'insorgenza di complicanze postoperatorie seguenti LDG. La valutazione del rischio post-operatorio dovrebbe quindi includere i fattori intraoperatori così come le condizioni preoperatorie del paziente. Un drenaggio profilattico può essere utile in pazienti ad alto rischio, ad esempio, i pazienti con un tempo più lungo operativa o massiva sanguinamento intraoperatorio. Attualmente, il posizionamento di un drenaggio profilattica dovrebbe essere decisa con considerazione del volume di ospedale, il volume chirurgo, abilità del singolo chirurgo, rischi di complicanze postoperatorie, e un sistema di backup quando si verificano complicazioni. dovrebbero essere condotti studi randomizzati prospettici con grandi dimensioni del campione per valutare la significatività degli scarichi intra-addominale profilattici seguenti LDG.
Conclusioni
Un drenaggio profilattico può essere utile nei pazienti a rischio più elevato e in quelli con un tempo più lungo o operativa massiccio sanguinamento intraoperatorio.
Dichiarazioni
Ringraziamenti
gli autori ringraziano Takeshi Matsubara, Hikota Hayashi, Kiyoe Takai, e Yusuke Fujii per contribuire al reclutamento dei pazienti e fornire informazioni sui pazienti. Tutti gli autori hanno letto e approvato il manoscritto finale.
 Farmaco per la perdita di peso Wegovy approvato dalla FDA
Farmaco per la perdita di peso Wegovy approvato dalla FDA
 Le donne nate con taglio cesareo hanno un rischio maggiore di obesità e diabete
Le donne nate con taglio cesareo hanno un rischio maggiore di obesità e diabete
 Neil Bell nominato Chief Development Officer di Avacta Life Sciences
Neil Bell nominato Chief Development Officer di Avacta Life Sciences
 La tosse cronica potrebbe essere alleviata con un nuovo farmaco
La tosse cronica potrebbe essere alleviata con un nuovo farmaco
 PENTAX Medical raccoglie 125 dollari,
PENTAX Medical raccoglie 125 dollari,
 Gli scienziati sviluppano una pillola stampata in 3D che campiona i batteri trovati nell'intestino
Gli scienziati sviluppano una pillola stampata in 3D che campiona i batteri trovati nell'intestino
 La vibrazione di tutto il corpo aiuta a ridurre l'infiammazione,
grazie al microbioma intestinale La vibrazione di tutto il corpo sembra migliorare molti sintomi del diabete mellito di tipo II, in cui il glucosio e linfiammazione distruttiva si alzano. La procedura
La vibrazione di tutto il corpo aiuta a ridurre l'infiammazione,
grazie al microbioma intestinale La vibrazione di tutto il corpo sembra migliorare molti sintomi del diabete mellito di tipo II, in cui il glucosio e linfiammazione distruttiva si alzano. La procedura
 Il trapianto di liquido vaginale potrebbe aiutare a curare la vaginosi batterica ricorrente
La vaginosi batterica è un problema comune e fastidioso per molte donne. Ora i ricercatori hanno scoperto che il trapianto di fluidi vaginali di una donna sana in donne con fastidiose vaginosi batteri
Il trapianto di liquido vaginale potrebbe aiutare a curare la vaginosi batterica ricorrente
La vaginosi batterica è un problema comune e fastidioso per molte donne. Ora i ricercatori hanno scoperto che il trapianto di fluidi vaginali di una donna sana in donne con fastidiose vaginosi batteri
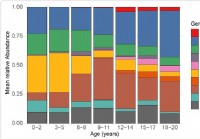 Cambiamento del microbioma respiratorio superiore nei bambini correlato alla suscettibilità alla SARS-CoV-2
I ricercatori hanno testato il microbioma nasofaringeo dei bambini fino a 21 anni e hanno scoperto che il microbioma cambia con letà. batteri specifici, la cui abbondanza cambia anche con letà, sono a
Cambiamento del microbioma respiratorio superiore nei bambini correlato alla suscettibilità alla SARS-CoV-2
I ricercatori hanno testato il microbioma nasofaringeo dei bambini fino a 21 anni e hanno scoperto che il microbioma cambia con letà. batteri specifici, la cui abbondanza cambia anche con letà, sono a