 Indigestie kan veel verschillende oorzaken hebben.
Indigestie kan veel verschillende oorzaken hebben.
Indigestie of dyspepsie is een aandoening waarbij er symptomen kunnen zijn van
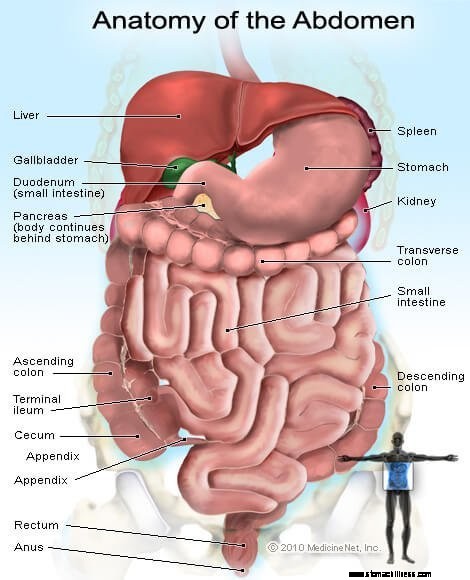 Afbeelding van de organen en klieren in de buik
Afbeelding van de organen en klieren in de buik Dyspepsie (indigestie) kan het best worden omschreven als een functionele ziekte. (Soms wordt het functionele dyspepsie genoemd.) Het concept van functionele ziekte is vooral nuttig bij het bespreken van ziekten van het maagdarmkanaal. Het concept is van toepassing op de spierorganen van het maagdarmkanaal, de slokdarm, maag, dunne darm, galblaas en dikke darm die worden aangestuurd door zenuwen. Met de term functioneel wordt bedoeld dat ofwel de spieren van de organen ofwel de zenuwen die de organen aansturen, niet normaal werken, met als gevolg dat de organen niet normaal functioneren en de disfunctie de symptomen veroorzaakt. De zenuwen die de organen aansturen, omvatten niet alleen de zenuwen die in de spieren van de organen liggen, maar ook de zenuwen van het ruggenmerg en de hersenen.
Sommige gastro-intestinale ziekten kunnen met het blote oog worden gezien en gediagnosticeerd, zoals maagzweren, en kunnen worden gezien tijdens operaties, op röntgenfoto's en door endoscopie. Andere ziekten kunnen niet met het blote oog worden gezien, maar kunnen onder de microscoop worden gezien en gediagnosticeerd. Gastritis (ontsteking van de maag) kan bijvoorbeeld worden gediagnosticeerd door microscopisch onderzoek van biopsieën van de maag. Daarentegen kunnen gastro-intestinale functionele ziekten niet met het blote oog of de microscoop worden gezien. Dienovereenkomstig, en standaard, zijn functionele gastro-intestinale ziekten ziekten waarbij sprake is van een abnormale functie van gastro-intestinale organen waarbij de afwijkingen niet in de organen kunnen worden gezien met het blote oog of de microscoop.
In sommige gevallen kan de abnormale functie worden aangetoond door middel van tests (bijvoorbeeld onderzoeken naar maaglediging of onderzoeken naar antroduodenale motiliteit). De tests zijn echter vaak complex, niet algemeen beschikbaar en detecteren de functionele afwijkingen niet op betrouwbare wijze.
Af en toe worden ziekten waarvan men denkt dat ze functioneel zijn, uiteindelijk geassocieerd met afwijkingen die met het blote oog of onder de microscoop kunnen worden gezien. Dan komt de ziekte uit de functionele categorie. Een voorbeeld hiervan is Helicobacter pylori (H. pylori) infectie van de maag. Bij sommige patiënten met milde symptomen van het bovenste deel van het maagdarmkanaal, waarvan werd gedacht dat ze een abnormale functie van de maag of darmen hadden, is een maag geïnfecteerd met H. pylori . Deze infectie kan onder de microscoop worden vastgesteld door de bacterie te identificeren in biopsieën uit de maag. Wanneer patiënten worden behandeld met antibiotica, wordt de H. pylori en symptomen verdwijnen. Dus herkenning van infecties met Helicobacter pylori heeft de symptomen van sommige patiënten verwijderd uit de categorie functionele ziekten.
Het onderscheid tussen functionele ziekte en niet-functionele ziekte kan in feite vaag zijn. Dus zelfs functionele ziekten hebben waarschijnlijk geassocieerde biochemische of moleculaire afwijkingen die uiteindelijk kunnen worden gemeten. Functionele ziekten van de maag en darmen kunnen bijvoorbeeld uiteindelijk worden geassocieerd met verlaagde of verhoogde niveaus van normale chemicaliën in de gastro-intestinale organen, het ruggenmerg of de hersenen. Moet een ziekte waarvan is aangetoond dat deze het gevolg is van een verminderde of verhoogde chemische stof nog steeds als een functionele ziekte worden beschouwd? In deze theoretische situatie kunnen we de afwijking niet met het blote oog of de microscoop zien, maar wel meten. Als we een geassocieerde of oorzakelijke afwijking kunnen meten, moet de ziekte dan niet langer als functioneel worden beschouwd, ook al worden de ziekte (symptomen) veroorzaakt door een abnormale functie? Het antwoord is onduidelijk.
Ondanks de tekortkomingen van de term functioneel, is het concept van een functionele afwijking nuttig voor het benaderen van veel van de symptomen die afkomstig zijn van de spierorganen van het maagdarmkanaal. Nogmaals, dit concept is van toepassing op die symptomen waarvoor er geen bijbehorende afwijkingen zijn die met het blote oog of de microscoop kunnen worden gezien.
Hoewel dyspepsie een belangrijke functionele ziekte(n) is, is het belangrijk om verschillende andere functionele ziektes te noemen. Een tweede belangrijke functionele ziekte is het prikkelbare darm syndroom, of IBS. Aangenomen wordt dat de symptomen van IBS voornamelijk afkomstig zijn van de dunne darm en/of de dikke darm. De symptomen van IBS omvatten buikpijn die gepaard gaat met veranderingen in de stoelgang (defecatie), voornamelijk constipatie of diarree. Indigestie en IBS kunnen in feite overlappende ziekten zijn, aangezien tot de helft van de patiënten met IBS ook symptomen van indigestie heeft. Een derde duidelijke functionele stoornis is niet-cardiale pijn op de borst. Deze pijn kan hartpijn (angina pectoris) nabootsen, maar is niet geassocieerd met hartaandoeningen. In feite wordt gedacht dat niet-cardiale pijn op de borst vaak het gevolg is van een functionele afwijking van de slokdarm.
Functionele stoornissen van het maagdarmkanaal worden vaak gecategoriseerd door het orgaan van betrokkenheid. Er zijn dus functionele aandoeningen van de slokdarm, maag, dunne darm, dikke darm en galblaas. De hoeveelheid onderzoek die is gedaan naar functiestoornissen is het grootst in de slokdarm en maag (bijvoorbeeld niet-cardiale pijn op de borst, indigestie), misschien omdat deze organen het gemakkelijkst te bereiken en te bestuderen zijn. Onderzoek naar functiestoornissen van de dunne darm en dikke darm (PDS) is moeilijker uit te voeren en er is minder overeenstemming tussen de onderzoeken. Dit is waarschijnlijk een weerspiegeling van de complexiteit van de activiteiten van de dunne darm en de dikke darm en de moeilijkheid om deze activiteiten te bestuderen. Functionele ziekten van de galblaas (ook wel galdyskinesie genoemd), zoals die van de dunne darm en de dikke darm, zijn moeilijker te bestuderen en zijn momenteel minder goed gedefinieerd. Elk van de functionele ziekten wordt geassocieerd met zijn eigen reeks karakteristieke symptomen.
Indigestie is een van de meest voorkomende aandoeningen van de darmen (darm), die naar schatting 20% van de mensen in de Verenigde Staten treft. Misschien zoekt slechts 10% van de getroffenen daadwerkelijk medische hulp voor hun indigestie. Indigestie is geen bijzonder goede term voor de aandoening, omdat het impliceert dat er sprake is van "dyspepsie" of abnormale vertering van voedsel, en dit is hoogstwaarschijnlijk niet het geval. Een andere veel voorkomende naam voor dyspepsie is indigestie, wat om dezelfde reden niet beter is dan de term dyspepsie! Artsen noemen de aandoening vaak dyspepsie zonder zweren om het te onderscheiden van de meer algemene symptomen die verband houden met zuur of zweren.
Symptomen van indigestie beschouwen we meestal als afkomstig van het bovenste deel van het maagdarmkanaal, voornamelijk de maag en het eerste deel van de dunne darm. Deze symptomen zijn onder meer:
De symptomen worden meestal veroorzaakt door eten, een tijd waarin veel verschillende gastro-intestinale functies moeten samenwerken. Deze neiging om na de maaltijd op te treden, heeft geleid tot het onjuiste idee dat indigestie zou kunnen worden veroorzaakt door een afwijking in de vertering van voedsel.
Iedereen weet dat wanneer ze lichte buikpijn hebben, boeren vaak het probleem verlicht. Dit komt omdat overmatige lucht in de maag vaak de oorzaak is van licht buikpijn; als gevolg daarvan forceren mensen boeren wanneer er een licht abdominaal ongemak wordt gevoeld, ongeacht de oorzaak. Helaas, als er geen overmatig gas moet worden verdreven, doen geforceerde oprispingen niets anders dan lucht in de slokdarm trekken. Gewoonlijk wordt deze lucht tijdens dezelfde oprisping verdreven (aangeduid als een supradiafragmatische oprisping), maar de lucht kan ook de maag binnendringen en zelf resulteren in overtollig gas dat moet worden verdreven met extra boeren.
Als het probleem dat het ongemak veroorzaakt niet overmatige lucht in de maag is, biedt boeren geen verlichting. Zoals eerder vermeld, kan het de situatie zelfs verergeren door meer lucht in de maag te krijgen. Als boeren het ongemak niet verlicht, moet het boeren worden opgevat als een teken dat er iets mis is in de buik en moet de oorzaak van het ongemak worden gezocht. Boeren op zich helpt de arts echter niet om te bepalen wat er mis kan zijn, omdat boeren kan voorkomen bij vrijwel elke buikaandoening of -aandoening die ongemak veroorzaakt.
Het is gepast om boeren in detail te bespreken, aangezien het een vaak verkeerd begrepen symptoom is dat geassocieerd wordt met indigestie.
Overmatige lucht in de maag is niet de enige oorzaak van boeren.
Indigestie is een chronische ziekte die meestal jaren, zo niet een heel leven duurt. Het vertoont echter periodiciteit, wat betekent dat de symptomen dagen, weken of maanden frequenter of ernstiger kunnen zijn en dan dagen, weken of maanden minder frequent of ernstig. De redenen voor deze fluctuaties zijn niet bekend. Vanwege de fluctuaties is het belangrijk om de effecten van de behandeling gedurende vele weken of maanden te beoordelen om er zeker van te zijn dat enige verbetering te wijten is aan de behandeling en niet alleen aan een natuurlijke fluctuatie in de frequentie of ernst van de ziekte.
Een gedetailleerde anamnese van de patiënt en een vaak lichamelijk onderzoek zullen de oorzaak van dyspepsie suggereren. Routinematige screening van bloedonderzoeken wordt vaak uitgevoerd op zoek naar aanwijzingen voor onvermoede ziekten. Onderzoeken van ontlasting maken deel uit van de evaluatie, omdat ze infectie, tekenen van ontsteking of bloed kunnen onthullen en verdere diagnostische tests kunnen leiden. Gevoelige ontlastingstests (antigeen/antilichaam) voor Giardia lamblia zouden redelijk zijn omdat deze parasitaire infectie vaak voorkomt en acuut of chronisch kan zijn. Sommige artsen doen bloedonderzoek voor coeliakie (sprue), maar de waarde hiervan is onduidelijk. (Bovendien, als een EGD is gepland, zullen biopsieën van de twaalfvingerige darm meestal de diagnose coeliakie stellen.) Als bacteriële overgroei van de dunne darm wordt overwogen, kan een waterstofademtest worden overwogen.
Er zijn veel tests om niet-functionele gastro-intestinale ziekten uit te sluiten. Het belangrijkste probleem is echter om te beslissen welke tests redelijk zijn om uit te voeren. Aangezien elk geval individueel is, kunnen verschillende tests redelijk zijn voor verschillende patiënten. Niettemin worden vaak bepaalde basistesten uitgevoerd om niet-functionele gastro-intestinale aandoeningen uit te sluiten. Deze tests identificeren anatomische (structurele) en histologische (microscopische) ziekten van de slokdarm, maag en darmen.
Zowel röntgenfoto's als endoscopieën kunnen anatomische ziekten identificeren. Alleen endoscopieën kunnen histologische ziekten diagnosticeren, omdat tijdens de procedure biopsieën (weefselmonsters) kunnen worden genomen. De röntgentests omvatten:
Het is niet verwonderlijk dat veel gastro-intestinale (GI) ziekten in verband zijn gebracht met indigestie. Veel niet-GI-ziekten zijn echter ook in verband gebracht met indigestie. Voorbeelden van niet-GI-oorzaken van indigestie zijn onder meer
Het is echter niet duidelijk hoe deze niet-GI-ziekten indigestie kunnen veroorzaken.
Een andere belangrijke oorzaak van indigestie is drugs. Veel medicijnen worden vaak geassocieerd met indigestie, bijvoorbeeld niet-steroïde anti-inflammatoire geneesmiddelen (NSAID's zoals ibuprofen), antibiotica en oestrogenen). Van de meeste medicijnen wordt zelfs gemeld dat ze indigestie veroorzaken bij ten minste sommige mensen met functionele symptomen.
Patiënten met functionele stoornissen, waaronder indigestie, blijken vaak te lijden aan depressie en/of angst. Het is echter onduidelijk of de depressie en angst de oorzaak of het gevolg zijn van de functiestoornissen of niet gerelateerd zijn aan deze stoornissen. (Depressie en angst komen vaak voor en daarom kan het voorkomen ervan samen met functionele stoornissen toeval zijn.) Verschillende klinische onderzoeken hebben aangetoond dat antidepressiva effectief zijn bij IBS bij het verlichten van buikpijn. Van antidepressiva is ook aangetoond dat ze effectief zijn bij onverklaarbare (niet-cardiale) pijn op de borst, een aandoening waarvan wordt aangenomen dat deze een disfunctie van de slokdarm vertegenwoordigt. Antidepressiva zijn niet voldoende onderzocht bij andere soorten functionele stoornissen, waaronder indigestie. Het is waarschijnlijk redelijk om patiënten met indigestie te behandelen met psychofarmaca als ze een matige of ernstige depressie of angst hebben.
De antidepressiva werken bij functiestoornissen bij relatief lage doseringen die weinig of geen effect hebben op depressie. Er wordt daarom aangenomen dat deze medicijnen niet werken door depressie te bestrijden, maar op verschillende manieren (via verschillende mechanismen). Van deze medicijnen is bijvoorbeeld aangetoond dat ze de activiteit van de zenuwen aanpassen (moduleren) en ook analgetische (pijnstillende) effecten hebben.
Veelgebruikte psychofarmaca zijn de tricyclische antidepressiva, desipramine (Norpramine) en trimipramine (Surmontil). Hoewel studies bemoedigend zijn, is het nog niet duidelijk of de nieuwere klasse van antidepressiva, de serotonineheropnameremmers zoals fluoxetine (Prozac), sertraline (Zoloft) en paroxetine (Paxil), effectief zijn bij functionele stoornissen, waaronder indigestie.
Voedingsfactoren zijn niet goed bestudeerd bij de behandeling van indigestie. Toch associëren mensen hun symptomen vaak met specifieke voedingsmiddelen (zoals salades en vetten). Hoewel specifieke voedingsmiddelen de symptomen van indigestie kunnen verergeren, zijn ze meestal niet de oorzaak van indigestie. (Intolerantie voor specifieke voedingsmiddelen, bijvoorbeeld lactose-intolerantie [melk] en allergieën voor tarwe, eieren, soja en melkeiwit worden niet beschouwd als functionele ziekten zoals indigestie). De gebruikelijke placebo-respons bij functionele stoornissen zoals indigestie kan ook de verbetering van de symptomen bij sommige mensen verklaren door de eliminatie van specifieke voedingsmiddelen.
Voedingsvezels worden vaak aanbevolen voor patiënten met IBS, maar vezels zijn niet onderzocht bij de behandeling van indigestie. Desalniettemin is het waarschijnlijk redelijk om patiënten met indigestie te behandelen met vezels als ze ook constipatie hebben.
Intolerantie voor lactose (de suiker in melk) wordt vaak toegeschreven aan indigestie. Aangezien indigestie en lactose-intolerantie beide veel voorkomen, kunnen de twee aandoeningen naast elkaar bestaan. In deze situatie zal het beperken van lactose de symptomen van lactose-intolerantie verbeteren, maar heeft dit geen invloed op de symptomen van indigestie. Lactose-intolerantie wordt gemakkelijk vastgesteld door een melkprovocatie die de effecten van lactose test (waterstofademtest) of door een strikt lactose-eliminatiedieet te proberen. Als wordt vastgesteld dat lactose verantwoordelijk is voor sommige of alle symptomen, is het aangewezen om lactosebevattende voedingsmiddelen te elimineren. Helaas stoppen veel patiënten met het drinken van melk of het eten van melkbevattend voedsel zonder goed bewijs dat het hun symptomen verbetert. Dit is vaak nadelig voor hun inname van calcium, wat kan bijdragen aan osteoporose.
Een van de voedselsubstanties die het vaakst wordt geassocieerd met de symptomen van indigestie is vet. Het wetenschappelijke bewijs dat vet indigestie veroorzaakt is zwak. De meeste ondersteuning is anekdotisch (niet gebaseerd op zorgvuldig uitgevoerde, wetenschappelijke studies). Desalniettemin is vet een van de krachtigste invloeden op de gastro-intestinale functie. (Het heeft de neiging om de gastro-intestinale spieren te vertragen, terwijl het ervoor zorgt dat de spieren van de galblaas samentrekken.) Daarom is het mogelijk dat vet de spijsvertering verergert, ook al veroorzaakt het dit niet. Bovendien kan het verminderen van de inname van vet de symptomen verlichten. Een strikt vetarm dieet kan vrij gemakkelijk worden volbracht en is het proberen waard. Daarnaast zijn er andere gezondheidsgerelateerde redenen om vet in de voeding te verminderen.
Andere voedingsfactoren, fructose en andere suikergerelateerde voedingsmiddelen (fermenteerbare, oligo- en monosachariden en polyolen of FODMAP's), zijn gesuggereerd als een oorzaak van indigestie, omdat veel mensen ze niet volledig verteren en absorberen voordat ze de de distale darm. Fructose-intolerantie en misschien ook FODMAP-intolerantie kan worden vastgesteld met een waterstofademtest met fructose en behandeld door fructose en/of FODMAP-bevattende voedingsmiddelen uit de voeding te verwijderen. Helaas zijn fructose en FODMAP's wijdverbreid onder groenten en fruit, en fructose wordt in hoge concentraties aangetroffen in veel voedingsmiddelen die zijn gezoet met glucosestroop. Een eliminatiedieet kan dus moeilijk vol te houden zijn.
Een van de leidende theorieën voor de oorzaak van indigestie zijn afwijkingen in de manier waarop de gastro-intestinale spieren functioneren. De functie van spieren kan abnormaal verhoogd, abnormaal verminderd of ongecoördineerd zijn. Er zijn medicijnen, gladde spierverslappers genaamd, die de activiteit van de spieren kunnen verminderen en andere medicijnen die de activiteit van de spieren kunnen verhogen, de zogenaamde bevorderingsmiddelen.
Veel van de symptomen van indigestie kunnen worden verklaard op basis van verminderde activiteit van de gastro-intestinale spieren, wat resulteert in een vertraagd transport (doorvoer) van voedsel door maag en darm. (Het is duidelijk, zoals eerder besproken, dat er naast een vertraagde transit andere oorzaken van deze symptomen zijn.) Dergelijke symptomen zijn misselijkheid, braken en een opgeblazen gevoel in de buik. Wanneer de transit ernstig wordt aangetast, kan ook een opgezette buik (zwelling) optreden en kan dit leiden tot buikpijn. (Vroege verzadiging is waarschijnlijk geen functie van vertraagde doorvoer, omdat het te vroeg optreedt om vertraagde doorvoer geen gevolgen te hebben.) Theoretisch zouden geneesmiddelen die de doorvoer van voedsel versnellen, bij ten minste sommige patiënten de symptomen van indigestie moeten verlichten die het gevolg zijn van om het vervoer te vertragen.
Het aantal promotiemiddelen dat beschikbaar is voor klinisch gebruik is beperkt. Studies naar hun effectiviteit bij indigestie zijn zelfs nog beperkter. Het meest bestudeerde medicijn is cisapride (Propulsid), een promotiemiddel dat uit de handel werd genomen vanwege ernstige cardiale bijwerkingen. (Er worden nieuwere geneesmiddelen ontwikkeld die vergelijkbare effecten hebben maar de toxiciteit missen.) De weinige onderzoeken met cisapride voor indigestie waren inconsistent in hun resultaten. Sommige onderzoeken toonden voordelen aan, terwijl andere geen voordeel lieten zien. Cisapride was werkzaam bij patiënten met ernstige maagledigingsproblemen (gastroparese) of een ernstig vertraagde doorvoer van voedsel door de dunne darm (chronische intestinale pseudo-obstructie). Deze twee ziekten kunnen al dan niet verband houden met indigestie.
Een ander promotiemiddel dat beschikbaar is, is erytromycine, een antibioticum dat als een van de bijwerkingen de gladde spieren van het maagdarmkanaal stimuleert. Erytromycine wordt gebruikt om de gladde spieren van het maagdarmkanaal te stimuleren in lagere doseringen dan die voor de behandeling van infecties. Er zijn geen onderzoeken naar erytromycine bij indigestie, maar erytromycine is effectief bij gastroparese en waarschijnlijk ook bij chronische intestinale pseudo-obstructie.
Metoclopramide (Reglan) is een ander promotiemiddel dat beschikbaar is. Het is echter niet onderzocht bij indigestie. Bovendien wordt het geassocieerd met enkele verontrustende bijwerkingen. Daarom is het misschien geen goed medicijn om verder getest te worden op indigestie.
Domperidon (Motilium) is een promotiegeneesmiddel dat verkrijgbaar is in de VS, maar waarvoor een speciale vergunning van de Amerikaanse Food and Drug Administration vereist is. Als gevolg hiervan wordt het niet vaak voorgeschreven. Het is een effectief medicijn met minimale bijwerkingen.
Indigestie wordt voornamelijk gediagnosticeerd op basis van typische symptomen en de uitsluiting van niet-functionele gastro-intestinale ziekten (inclusief zuurgerelateerde ziekten), niet-gastro-intestinale ziekten en psychiatrische aandoeningen. Er zijn tests om abnormale gastro-intestinale functie direct te identificeren, maar ze zijn beperkt in hun vermogen om dit te doen.
Studies van natuurlijke en huismiddeltjes voor indigestie zijn er maar weinig. De meeste aanbevelingen voor natuurlijke en huismiddeltjes hebben weinig bewijs om het gebruik ervan te ondersteunen. Verschillende mogelijke remedies verdienen echter vermelding, waaronder:
De behandeling van indigestie is een moeilijk en onbevredigend onderwerp omdat er zo weinig medicijnen zijn onderzocht en waarvan is aangetoond dat ze effectief zijn. Bovendien is aangetoond dat de medicijnen waarvan is aangetoond dat ze effectief zijn, niet erg effectief zijn. Deze moeilijke situatie bestaat om vele redenen, waaronder:
Het gebrek aan begrip van de fysiologische processen (mechanismen) die indigestie veroorzaken, heeft ertoe geleid dat de behandeling meestal niet op de mechanismen kan worden gericht. Instead, treatment usually is directed at the symptoms. For example, nausea is treated with medications that suppress nausea but do not affect the cause of the nausea. On the other hand, the psychotropic drugs (antidepressants) and psychological treatments (such as cognitive behavioral therapy) treat hypothetical causes of indigestion (for example, abnormal function of sensory nerves and the psyche) rather than causes or even the symptoms. Treatment for indigestion often is similar to that for irritable bowel syndrome (IBS) even though the causes of IBS and indigestion are likely to be different.
It is important to educate patients with indigestion about their illness, particularly by reassuring them that the illness is not a serious threat to their physical health (though it may be to their emotional health). Patients need to understand the potential causes for the symptoms. Most importantly, they need to understand the medical approach to the problem and the reasons for each test or treatment. Education prepares patients for a potentially prolonged course of diagnosis and trials of treatment. Education also may prevent patients from falling prey to the charlatans who offer unproven and possibly dangerous treatments for indigestion. Many symptoms are tolerable if patients' anxieties about the seriousness of their symptoms can be relieved. It also helps patients deal with symptoms when they feel that everything that should be done to diagnose and treat, in fact, is being done. The truth is that psychologically healthy people can tolerate a good deal of discomfort and continue to lead happy and productive lives.
The most widely studied drugs for the treatment of abdominal pain in functional disorders are a group of drugs called smooth-muscle relaxants.
The gastrointestinal tract is primarily composed of a type of muscle called smooth muscle. (By contrast, skeletal muscles such as the biceps are composed of a type of muscle called striated muscle.) Smooth muscle relaxant drugs reduce the strength of contraction of the smooth muscles but do not affect the contraction of other types of muscles. They are used in functional disorders, particularly IBS, with the assumption (not proven) that strong or prolonged contractions of smooth muscles in the intestine-spasms-are the cause of the pain in functional disorders. There are even smooth muscle relaxants that are placed under the tongue, as is nitroglycerin for angina, so that they may be absorbed rapidly.
There are not enough studies of smooth muscle relaxants in indigestion to conclude that they are effective at reducing pain. Since their side effects are few, these drugs probably are worth trying. As with all drugs that are given to control symptoms, patients should carefully evaluate whether or not the smooth muscle relaxant they are using is effective at controlling the symptoms. If it is not clearly effective, the option of discontinuing the relaxant should be discussed with a physician.
Commonly used smooth muscle relaxants are hyoscyamine (Levsin, Anaspaz, Cystospaz, Donnamar) and methscopolamine (Pamine, Pamine Forte). Other drugs combine smooth muscle relaxants with a sedative chlordiazepoxide hydrochloride and clidinium bromide (Donnatal, Librax), but there is no evidence that the addition of sedatives adds to the effectiveness of the treatment.
Psychological treatments include cognitive-behavioral therapy, hypnosis, psychodynamic or interpersonal psychotherapy, and relaxation/stress management. Few studies of psychological treatments have been conducted in indigestion, although more studies have been done in IBS. Thus, there is little scientific evidence that they are effective in indigestion, although there is some evidence that they are effective in IBS.
Hypnosis has been proposed as an effective treatment for IBS. It is unclear exactly how effective hypnosis is, or how it works.
Since indigestion is very common, almost all doctors see and treat patients with indigestion, especially family practitioners, internists and even pediatricians. If these generalists are unable to provide adequate treatment, the patient usually is referred to a gastroenterologist, an internist or pediatrician with specialty training in gastrointestinal diseases.
The complications of functional diseases of the gastrointestinal tract are relatively limited. Since symptoms are most often provoked by eating, patients who alter their diets and reduce their intake of calories may lose weight. However, loss of weight is unusual in functional diseases. In fact, loss of weight should suggest the presence of non-functional diseases. Symptoms that awaken patients from sleep also are more likely to be due to non-functional than functional disease.
Most commonly, functional diseases interfere with patients' comfort and daily activities. Individuals who develop nausea or pain after eating may skip breakfast or lunch because of the symptoms they experience. Patients also commonly associate symptoms with specific foods (for example, milk, fat, vegetables). Whether or not the associations are real, these patients will restrict their diets accordingly. Milk is the most common food that is eliminated, often unnecessarily, and this can lead to inadequate intake of calcium and osteoporosis. The interference with daily activities also can lead to problems with interpersonal relationships, especially with spouses. Most patients with functional disease live with their symptoms and infrequently visit physicians for diagnosis and treatment.
The initial approach to dyspepsia, whether it be treatment or testing, depends on the patient's age, symptoms and the duration of the symptoms. If the patient is younger than 50 years of age and serious disease, particularly cancer, is not likely, testing is less important. If the symptoms are typical for dyspepsia and have been present for many years without change, then there is less need for testing, or at least extensive testing, to exclude other gastrointestinal and non-gastrointestinal diseases.
On the other hand, if the symptoms are of recent onset (weeks or months), progressively worsening, severe, or associated with "warning" signs, then early, more extensive testing is appropriate. Warning signs include loss of weight, nighttime awakening, blood in the stool or the material that is vomited (vomitus), and signs of inflammation, such as fever or abdominal tenderness. Testing also is appropriate if, in addition to symptoms of dyspepsia, there are other prominent symptoms that are not commonly associated with dyspepsia.
If there are symptoms that suggest conditions other than dyspepsia, tests that are specific for these diseases should be done first. The reason is that if these other tests disclose other diseases, it may not be necessary to do additional testing. Examples of such symptoms and possible testing include:
For a patient with typical symptoms of dyspepsia who requires testing to exclude other diseases, a standard screening panel of blood tests would reasonably be included. These tests might reveal clues to non-gastrointestinal diseases. Sensitive stool testing (antigen/antibody) for Giardia lamblia would be reasonable because this parasitic infection is common and can be acute or chronic. Some physicians do blood testing for celiac disease (sprue), but the value of doing this is unclear. Moreover, if an EGD is planned, biopsies of the duodenum usually will make the diagnosis of celiac disease. A plain X-ray of the abdomen might be done during an episode of abdominal pain (to look for intestinal blockage or obstruction). Testing for lactose intolerance or a trial of a strict lactose-free diet should be considered. The physician's clinical judgment should determine the extent to which initial testing is appropriate.
Once testing has been done to an extent that is appropriate for the clinical situation, it is reasonable to first try a therapeutic trial of stomach acid suppression to see if symptoms improve. Such a trial probably should involve a PPI (proton pump inhibitor) for 8 to 12 weeks. If there is no clear response of symptoms, the options then are to discontinue the PPI or confirm its effectiveness in suppressing acid with 24 hour acid testing. If there is a clear and substantial decrease in symptoms with the PPI, then decisions need to be made about continuing acid suppression and which drugs to use.
Another therapeutic approach is to test for Helicobacter pylori infection of the stomach (with blood, breath or stool tests) and to treat patients with infection to eradicate the infection. It may be necessary to retest patients after treatment to prove that treatment has effectively eradicated the infection, particularly if dyspeptic symptoms persist after treatment.
If treatment with a PPI has satisfactorily suppressed acid according to acid testing (or acid suppression has not been measured) and yet the symptoms have not improved, it is reasonable to conduct further testing as described above. Esophago-gastro-duodenoscopy, or EGD, (and, possibly, colonoscopy) would be the next consideration, probably with multiple biopsies of the stomach and duodenum (and colon if colonoscopy is done). Finally, small intestinal x-rays and an ultrasound examination of the gallbladder might be done. An abdominal ultrasound examination, CT scan, or MRI scan can exclude non-gastrointestinal diseases. Once appropriate testing has been completed, empiric trials of other drugs (for example, smooth muscle relaxants, psychotropic drugs, and promotility drugs) can be done. (An empiric trial of a drug is a trial that is not based on an understanding of the exact cause of the symptoms)
If all of the appropriate testing reveals no disease that could be causing the symptoms and the dyspeptic symptoms have not responded to empiric treatments, other, more specialized tests should be considered. These tests include hydrogen breath testing to diagnose bacterial overgrowth of the small intestine, gastric emptying studies, EGG, small intestinal transit studies, antro-duodenal motility and barostatic studies, and possibly capsule endoscopy. These specialized studies probably should be done at centers that have experience and expertise in diagnosing and treating functional diseases.
The future of dyspepsia will depend on our increasing knowledge of the processes (mechanisms) that cause dyspepsia. Acquiring this knowledge, in turn, depends on research funding. Because of the difficulties in conducting research in dyspepsia, this knowledge will not come quickly. Until we have an understanding of the mechanisms of dyspepsia, newer treatments will be based on our developing a better understanding of the normal control of gastrointestinal function, which is proceeding more rapidly. Specifically, there is intense interest in intestinal neurotransmitters, which are chemicals that the nerves of the intestine use to communicate with each other. The interactions of these neurotransmitters are responsible for adjusting (modulating) the functions of the intestines, such as contraction of muscles and secretion of fluid and mucus.
5-hydroxytriptamine (5-HT or serotonin) is a neurotransmitter that stimulates several different receptors on nerves in the intestine. Examples of experimental drugs for intestinal neurotransmission are sumatriptan (Imitrex) and buspirone (Buspar). These drugs are believed to reduce the responsiveness (sensitivity) of the sensory nerves to what's happening in the intestine by attaching to a particular 5-HT receptor, the 5-HT1 receptor. The 5-HT1 receptor drugs, however, have received only minimal study so far and their role in the treatment of dyspepsia, if any, is unclear.
Promotility drugs similar to cisapride, as previously discussed, are being pursued actively.
Another area of active research is relaxation of the muscles of the stomach for the treatment of dyspepsia. Normally when food enters the stomach, the stomach relaxes to accommodate the food and the secretions it stimulates. Many patients with dyspepsia have been found to have reduced relaxation of the stomach when food enters, and it is possible that this results in discomfort. Drugs that specifically relax the muscles of the stomach are being developed, but more clinical trials showing their benefit are needed.
Other diseases and conditions can aggravate indigestion and other functional diseases.
The endoscopic tests include:
 Een fysieke en genetische kaart van Cannabis sativa maken
De Cannabis sativa plant wordt vaak gebruikt voor een verscheidenheid aan medicinale, landbouw, industriële en recreatieve doeleinden over de hele wereld. Ondanks het wijdverbreide gebruik, er blijf
Een fysieke en genetische kaart van Cannabis sativa maken
De Cannabis sativa plant wordt vaak gebruikt voor een verscheidenheid aan medicinale, landbouw, industriële en recreatieve doeleinden over de hele wereld. Ondanks het wijdverbreide gebruik, er blijf
 Heeft het terugduwen van een aambei hulp nodig?
Wat is een aambei? Aambeien komen zeer vaak voor en verschijnen wanneer de aderen onder de bekleding van het rectum en de anus gezwollen en uitpuilen. Ja, je kunt een aambei er weer in duwen. Aamb
Heeft het terugduwen van een aambei hulp nodig?
Wat is een aambei? Aambeien komen zeer vaak voor en verschijnen wanneer de aderen onder de bekleding van het rectum en de anus gezwollen en uitpuilen. Ja, je kunt een aambei er weer in duwen. Aamb
 Cirrose (lever)
Cirrose is een complicatie van een leverziekte die gepaard gaat met verlies van levercellen en onomkeerbare littekens in de lever. Cirrose van de lever definitie en feiten Cirrose is een complicatie
Cirrose (lever)
Cirrose is een complicatie van een leverziekte die gepaard gaat met verlies van levercellen en onomkeerbare littekens in de lever. Cirrose van de lever definitie en feiten Cirrose is een complicatie