 Расстройство желудка может иметь множество причин.
Расстройство желудка может иметь множество причин.
Расстройство желудка или диспепсия — это расстройство, при котором могут быть симптомы
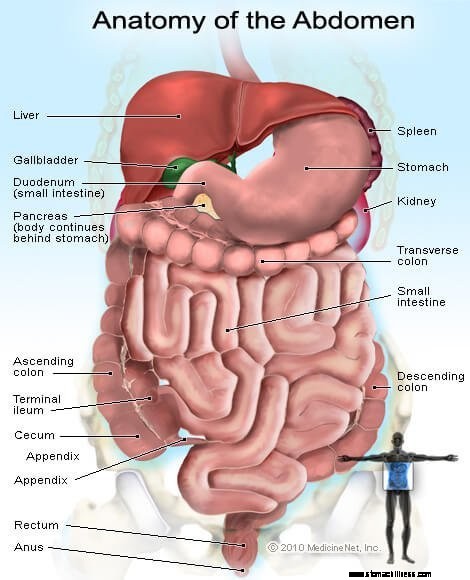 Изображение органов и желез брюшной полости
Изображение органов и желез брюшной полости Диспепсию (расстройство желудка) лучше всего описывать как функциональное заболевание. (Иногда это называют функциональной диспепсией.) Концепция функционального заболевания особенно полезна при обсуждении заболеваний желудочно-кишечного тракта. Концепция применяется к мышечным органам желудочно-кишечного тракта, пищевода, желудка, тонкой кишки, желчного пузыря и толстой кишки, которые контролируются нервами. Термин «функциональный» означает, что либо мышцы органов, либо нервы, контролирующие органы, не работают нормально, и в результате органы не функционируют нормально, а дисфункция вызывает симптомы. К нервам, управляющим органами, относятся не только нервы, пролегающие в мышцах органов, но и нервы спинного и головного мозга.
Некоторые желудочно-кишечные заболевания можно увидеть и диагностировать невооруженным глазом, например, язву желудка, их можно увидеть во время операции, на рентгене и при эндоскопии. Другие заболевания невозможно увидеть невооруженным глазом, но их можно увидеть и диагностировать под микроскопом. Например, гастрит (воспаление желудка) можно диагностировать при микроскопическом исследовании биоптатов желудка. Напротив, желудочно-кишечные функциональные заболевания невозможно увидеть невооруженным глазом или под микроскопом. Соответственно, и по умолчанию, функциональными желудочно-кишечными заболеваниями являются те, которые связаны с нарушением функции органов желудочно-кишечного тракта, при которых аномалии в органах не видны ни невооруженным глазом, ни под микроскопом.
В некоторых случаях аномальную функцию можно продемонстрировать с помощью тестов (например, исследования опорожнения желудка или исследования моторики антродуоденальной области). Однако тесты часто сложны, малодоступны и не позволяют надежно выявить функциональные нарушения.
Иногда заболевания, которые считаются функциональными, в конечном итоге оказываются связанными с аномалиями, которые можно увидеть невооруженным глазом или под микроскопом. Затем болезнь переходит из функциональной категории. Примером этого может быть Helicobacter pylori (H. pylori) инфицирование желудка. У некоторых пациентов с легкими симптомами со стороны верхних отделов желудочно-кишечного тракта, у которых, как считалось, была нарушена функция желудка или кишечника, желудок был инфицирован H. пилори . Эту инфекцию можно диагностировать под микроскопом, обнаружив бактерию в биоптатах желудка. Когда пациентов лечат антибиотиками, H. пилори и симптомы исчезают. Таким образом, распознавание инфекции Helicobacter pylori удалил симптомы некоторых пациентов из категории функциональных заболеваний.
На самом деле различие между функциональным заболеванием и нефункциональным заболеванием может быть размытым. Таким образом, даже функциональные заболевания, вероятно, связаны с биохимическими или молекулярными аномалиями, которые в конечном итоге можно будет измерить. Например, можно показать, что функциональные заболевания желудка и кишечника в конечном счете связаны со сниженным или повышенным уровнем нормальных химических веществ в желудочно-кишечных органах, спинном мозге или головном мозге. Должна ли болезнь, вызванная пониженным или повышенным содержанием химического вещества, по-прежнему считаться функциональным заболеванием? В этой теоретической ситуации мы не можем увидеть аномалию невооруженным глазом или в микроскоп, но мы можем ее измерить. Если мы можем измерить ассоциированную или причинную аномалию, следует ли считать болезнь функциональной, даже если болезнь (симптомы) вызвана аномальной функцией? Ответ не ясен.
Несмотря на недостатки термина «функциональное», понятие «функциональная аномалия» полезно для понимания многих симптомов, происходящих из мышечных органов желудочно-кишечного тракта. Повторим, что эта концепция применяется к тем симптомам, для которых нет сопутствующих аномалий, которые можно увидеть невооруженным глазом или под микроскопом.
Хотя диспепсия является основным функциональным заболеванием, важно упомянуть несколько других функциональных заболеваний. Вторым серьезным функциональным заболеванием является синдром раздраженного кишечника, или СРК. Считается, что симптомы СРК возникают преимущественно в тонкой и/или толстой кишке. Симптомы СРК включают боль в животе, которая сопровождается изменениями дефекации (дефекации), в первую очередь запорами или диареей. На самом деле расстройство желудка и СРК могут быть перекрывающимися заболеваниями, поскольку до половины пациентов с СРК также имеют симптомы расстройства желудка. Третьим отчетливым функциональным расстройством является несердечная боль в грудной клетке. Эта боль может имитировать сердечную боль (стенокардию), но она не связана с болезнью сердца. На самом деле считается, что несердечная боль в груди часто является результатом функциональной аномалии пищевода.
Функциональные расстройства желудочно-кишечного тракта часто классифицируют по органу поражения. Так, возникают функциональные расстройства пищевода, желудка, тонкой и толстой кишки, желчного пузыря. Наибольшее количество исследований, проведенных с функциональными расстройствами пищевода и желудка (например, несердечная боль в груди, расстройство желудка), возможно, потому, что эти органы легче всего достать и изучить. Исследования функциональных расстройств, затрагивающих тонкую и толстую кишку (СРК), проводить труднее, и среди исследований меньше согласия. Это, вероятно, является отражением сложности деятельности тонкой и толстой кишки и трудности изучения этой деятельности. Функциональные заболевания желчного пузыря (называемые дискинезиями желчевыводящих путей), как и заболевания тонкой и толстой кишки, более трудны для изучения и в настоящее время менее четко определены. Каждое из функциональных заболеваний связано со своим набором характерных симптомов.
Расстройство желудка является одним из наиболее распространенных заболеваний кишечника (кишечника), которым страдает примерно 20% людей в Соединенных Штатах. Возможно, только 10% пострадавших действительно обращаются за медицинской помощью по поводу расстройства желудка. Несварение желудка — не очень хороший термин для обозначения болезни, поскольку он подразумевает наличие «диспепсии» или ненормального переваривания пищи, а это, скорее всего, не так. На самом деле, другое распространенное название диспепсии — расстройство желудка, которое по той же причине ничем не лучше термина «диспепсия»! Врачи часто называют это состояние неязвенной диспепсией, чтобы отличить его от более распространенных кислотных или язвенных симптомов.
Мы обычно думаем, что симптомы расстройства желудка возникают в верхних отделах желудочно-кишечного тракта, в первую очередь в желудке и первой части тонкой кишки. Эти симптомы включают:
Симптомы чаще всего провоцируются приемом пищи, когда многие различные функции желудочно-кишечного тракта должны работать согласованно. Эта тенденция возникать после еды и привела к ошибочному представлению о том, что несварение желудка может быть вызвано нарушением переваривания пищи.
Всем известно, что при легком дискомфорте в животе отрыжка часто облегчает проблему. Это связано с тем, что избыток воздуха в желудке часто является причиной легкого дискомфорта в животе; в результате люди вынуждены отрыгивать всякий раз, когда ощущается легкий дискомфорт в животе, независимо от причины. К сожалению, если нет избыточного газа, который нужно удалить, принудительная отрыжка не делает ничего, кроме всасывания воздуха в пищевод. Обычно этот воздух выбрасывается во время той же отрыжки (называемой наддиафрагмальной отрыжкой), но воздух также может попадать в желудок, что само по себе приводит к избыточному газу, который необходимо удалить с дополнительной отрыжкой.
Если проблема, вызывающая дискомфорт, не связана с избытком воздуха в желудке, то отрыжка не приносит облегчения. Как упоминалось ранее, это может даже ухудшить ситуацию за счет увеличения количества воздуха в желудке. Когда отрыжка не облегчает дискомфорт, отрыжку следует воспринимать как признак того, что что-то не так в животе, и следует искать причину дискомфорта. Однако отрыжка сама по себе не помогает врачу определить, что может быть не так, потому что отрыжка может возникать практически при любом заболевании или состоянии брюшной полости, которое вызывает дискомфорт.
Уместно подробно обсудить отрыжку, так как это часто неправильно понимаемый симптом, связанный с расстройством желудка.
Избыток воздуха в желудке — не единственная причина отрыжки.
Расстройство желудка — это хроническое заболевание, которое обычно длится годы, если не всю жизнь. Однако он проявляет периодичность, что означает, что симптомы могут быть более частыми или тяжелыми в течение нескольких дней, недель или месяцев, а затем менее частыми или тяжелыми в течение нескольких дней, недель или месяцев. Причины этих колебаний неизвестны. Из-за колебаний важно оценивать эффекты лечения в течение многих недель или месяцев, чтобы быть уверенным, что любое улучшение связано с лечением, а не просто с естественными колебаниями частоты или тяжести заболевания.
Подробный анамнез пациента и физикальное обследование часто указывают на причину диспепсии. Рутинные скрининговые анализы крови часто проводятся в поисках ключей к непредвиденным заболеваниям. Исследование стула является частью обследования, поскольку оно может выявить инфекцию, признаки воспаления или кровь и направить дальнейшие диагностические исследования. Чувствительный анализ кала (антиген/антитело) на Giardia lamblia был бы целесообразен, поскольку эта паразитарная инфекция является распространенной и может быть острой или хронической. Некоторые врачи проводят анализы крови на целиакию (спру), но ценность этого анализа неясна. (Более того, если планируется ФГДС, биопсия двенадцатиперстной кишки обычно позволяет диагностировать целиакию.) Если рассматривается избыточный бактериальный рост тонкой кишки, можно рассмотреть возможность проведения водородного анализа дыхания.
Существует множество тестов для исключения нефункциональных желудочно-кишечных заболеваний. Однако основная проблема заключается в том, чтобы решить, какие тесты целесообразно проводить. Поскольку каждый случай индивидуален, для разных пациентов могут быть целесообразны разные тесты. Тем не менее, некоторые базовые тесты часто проводятся для исключения нефункционального желудочно-кишечного заболевания. Эти тесты выявляют анатомические (структурные) и гистологические (микроскопические) заболевания пищевода, желудка и кишечника.
И рентген, и эндоскопия могут выявить анатомические заболевания. Однако только эндоскопия может диагностировать гистологические заболевания, поскольку во время процедуры можно взять биопсию (образцы ткани). Рентгеновские тесты включают:
Неудивительно, что многие заболевания желудочно-кишечного тракта (ЖКТ) связаны с расстройством желудка. Однако многие заболевания, не связанные с желудочно-кишечным трактом, также связаны с расстройством желудка. Примеры не связанных с желудочно-кишечным трактом причин расстройства желудка включают
Однако неясно, как эти заболевания, не связанные с желудочно-кишечным трактом, могут вызывать расстройство желудка.
Еще одной важной причиной расстройства желудка являются наркотики. Многие лекарства часто вызывают расстройство желудка, например, нестероидные противовоспалительные препараты (НПВП, такие как ибупрофен), антибиотики и эстрогены). На самом деле сообщается, что большинство лекарств вызывают расстройство желудка, по крайней мере, у некоторых людей с функциональными симптомами.
Пациенты с функциональными расстройствами, в том числе с расстройством пищеварения, часто страдают депрессией и/или тревогой. Однако неясно, являются ли депрессия и тревога причиной или результатом функциональных расстройств или не связаны с этими расстройствами. (Депрессия и тревога распространены, и поэтому их появление вместе с функциональными расстройствами может быть случайным.) Несколько клинических испытаний показали, что антидепрессанты эффективны при СРК для облегчения болей в животе. Также было показано, что антидепрессанты эффективны при необъяснимой (несердечной) боли в груди, которая, как считается, представляет собой дисфункцию пищевода. Антидепрессанты недостаточно изучены при других видах функциональных расстройств, включая расстройство желудка. Вероятно, целесообразно лечить пациентов с расстройством пищеварения психотропными препаратами, если у них имеется умеренная или тяжелая депрессия или тревога.
Антидепрессанты действуют при функциональных расстройствах в относительно низких дозах, которые практически не влияют на депрессию. Поэтому считается, что эти препараты работают не за счет борьбы с депрессией, а по-разному (через разные механизмы). Например, было показано, что эти препараты регулируют (модулируют) активность нервов, а также оказывают обезболивающее (облегчающее боль) действие.
Обычно используемые психотропные препараты включают трициклические антидепрессанты, дезипрамин (норпрамин) и тримипрамин (сурмонтил). Хотя исследования обнадеживают, пока неясно, эффективны ли новый класс антидепрессантов, ингибиторы обратного захвата серотонина, такие как флуоксетин (прозак), сертралин (золофт) и пароксетин (паксил), при функциональных расстройствах, включая расстройство желудка. /Р>
Диетические факторы недостаточно изучены при лечении расстройства желудка. Тем не менее, люди часто связывают свои симптомы с определенными продуктами (такими как салаты и жиры). Хотя определенные продукты могут усугубить симптомы расстройства желудка, они обычно не являются причиной расстройства желудка. (Непереносимость определенных пищевых продуктов, например, непереносимость лактозы [молока] и аллергия на пшеницу, яйца, сою и молочный белок, не считаются функциональными заболеваниями, как расстройство желудка). Обычная реакция плацебо на функциональные расстройства, такие как расстройство желудка, также может объяснить улучшение симптомов у некоторых людей при устранении определенных продуктов.
Пищевые волокна часто рекомендуются пациентам с СРК, но применение пищевых волокон для лечения расстройств пищеварения не изучалось. Тем не менее, вероятно, разумно лечить пациентов с расстройством желудка клетчаткой, если у них также есть запоры.
Непереносимость лактозы (сахара в молоке) часто винят в расстройстве желудка. Поскольку расстройство желудка и непереносимость лактозы являются общими, эти два состояния могут сосуществовать. В этой ситуации ограничение лактозы улучшит симптомы непереносимости лактозы, но не повлияет на симптомы расстройства желудка. Непереносимость лактозы легко определить с помощью пробы с молоком, проверяя влияние лактозы (водородный дыхательный тест) или придерживаясь строгой диеты, исключающей лактозу. Если установлено, что причиной некоторых или всех симптомов является лактоза, уместно исключить продукты, содержащие лактозу. К сожалению, многие пациенты прекращают пить молоко или есть молокосодержащие продукты, не имея убедительных доказательств того, что это улучшает их симптомы. Это часто отрицательно сказывается на потреблении ими кальция, что может способствовать развитию остеопороза.
Одним из пищевых веществ, наиболее часто вызывающих симптомы расстройства желудка, является жир. Научные доказательства того, что жир вызывает расстройство желудка, слабы. Большая часть поддержки носит анекдотический характер (не основана на тщательно проведенных научных исследованиях). Тем не менее, жир является одним из самых мощных факторов, влияющих на функцию желудочно-кишечного тракта. (Он имеет тенденцию замедлять работу желудочно-кишечных мышц, в то же время вызывая сокращение мышц желчного пузыря.) Таким образом, вполне возможно, что жир может усугубить несварение желудка, даже если он его не вызывает. Кроме того, уменьшение потребления жира может облегчить симптомы. Строгая диета с низким содержанием жиров может быть достигнута довольно легко, и ее стоит попробовать. Кроме того, есть и другие причины, связанные со здоровьем, для уменьшения количества жиров в рационе.
Другие пищевые факторы, фруктоза и другие продукты, связанные с сахаром (ферментируемые, олигоди- и моносахариды и полиолы или FODMAP), были предложены в качестве причин расстройства пищеварения, поскольку многие люди не полностью переваривают и не усваивают их до того, как они достигнут нужного уровня. дистальный отдел кишечника. Непереносимость фруктозы и, возможно, непереносимость FODMAP можно диагностировать с помощью водородного дыхательного теста с использованием фруктозы и лечить путем исключения из рациона продуктов, содержащих фруктозу и/или FODMAP. К сожалению, фруктоза и FODMAP широко распространены среди фруктов и овощей, а высокие концентрации фруктозы обнаруживаются во многих пищевых продуктах, подслащенных кукурузным сиропом. Таким образом, может быть трудно поддерживать элиминационную диету.
Одна из ведущих теорий о причине несварения желудка — это нарушения в работе мышц желудочно-кишечного тракта. Функция мышц может быть аномально повышена, аномально снижена или может быть некоординированной. Существуют лекарства, называемые релаксантами гладкой мускулатуры, которые могут снижать активность мышц, и другие препараты, которые могут повышать активность мышц, называемые стимуляторами.
Многие симптомы расстройства желудка можно объяснить снижением активности желудочно-кишечных мышц, что приводит к замедлению транспорта (транзита) пищи через желудок и кишечник. (Ясно, как обсуждалось ранее, что существуют и другие причины этих симптомов помимо замедленного транзита.) К таким симптомам относятся тошнота, рвота и вздутие живота. При тяжелом поражении транзита также может возникнуть вздутие живота (припухлость), что может привести к боли в животе. (Раннее насыщение вряд ли является функцией замедления транзита, потому что оно возникает слишком рано, чтобы замедление транзита имело последствия.) Теоретически препараты, ускоряющие транзит пищи, должны, по крайней мере, у некоторых пациентов, облегчать симптомы расстройства желудка, которые возникают из-за замедления транзита. для замедления транзита.
Количество стимулирующих препаратов, доступных для клинического применения, ограничено. Исследования их эффективности при расстройстве желудка еще более ограничены. Наиболее изученным препаратом является цизаприд (пропульсид), стимулирующий активность препарат, который был снят с рынка из-за серьезных побочных эффектов со стороны сердца. (В настоящее время разрабатываются новые препараты, обладающие схожими эффектами, но не обладающие токсичностью.) Результаты нескольких исследований цизаприда при расстройствах пищеварения были противоречивыми. Некоторые исследования продемонстрировали преимущества, в то время как другие не показали никакой пользы. Цизаприд был эффективен у пациентов с тяжелыми нарушениями опорожнения желудка (гастропарез) или сильно замедленным прохождением пищи по тонкому кишечнику (хроническая кишечная псевдонепроходимость). Эти два заболевания могут быть связаны, а могут и не быть связаны с расстройством желудка.
Другим доступным препаратом для стимулирования моторики является эритромицин, антибиотик, который стимулирует гладкую мускулатуру желудочно-кишечного тракта в качестве одного из его побочных эффектов. Эритромицин используется для стимуляции гладкой мускулатуры желудочно-кишечного тракта в дозах, которые ниже тех, которые используются для лечения инфекций. Нет исследований эритромицина при диспепсии, но эритромицин эффективен при гастропарезе и, вероятно, также при хронической псевдонепроходимости кишечника.
Метоклопрамид (Реглан) — еще один доступный препарат для стимулирования моторики. Однако его не изучали при расстройстве желудка. Кроме того, это связано с некоторыми тревожными побочными эффектами. Следовательно, это может быть неподходящим препаратом для дальнейшего тестирования при несварении желудка.
Домперидон (Мотилиум) — это стимулирующий препарат, который доступен в США, но требует специального разрешения от Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США. В результате его не очень часто назначают. Это эффективный препарат с минимальными побочными эффектами.
Диспепсия диагностируется в первую очередь на основании типичных симптомов и исключения нефункциональных желудочно-кишечных заболеваний (включая кислотозависимые заболевания), негастроэнтерологических заболеваний и психических заболеваний. Существуют тесты для прямого выявления нарушений функции желудочно-кишечного тракта, но их возможности для этого ограничены.
Исследования натуральных и домашних средств от расстройства желудка немногочисленны. Большинство рекомендаций для натуральных и домашних средств имеют мало доказательств в поддержку их использования. Однако заслуживают упоминания несколько потенциальных средств правовой защиты, в том числе:
Лечение несварения желудка является трудной и неудовлетворительной темой, потому что было изучено так мало лекарств, эффективность которых была доказана. Более того, препараты, эффективность которых была доказана, оказались не очень эффективными. Эта сложная ситуация существует по многим причинам, в том числе:
Отсутствие понимания физиологических процессов (механизмов), вызывающих расстройство желудка, означает, что лечение обычно не может быть направлено на механизмы. Вместо этого лечение обычно направлено на симптомы. Например, тошноту лечат лекарствами, подавляющими тошноту, но не воздействующими на причину тошноты. On the other hand, the psychotropic drugs (antidepressants) and psychological treatments (such as cognitive behavioral therapy) treat hypothetical causes of indigestion (for example, abnormal function of sensory nerves and the psyche) rather than causes or even the symptoms. Treatment for indigestion often is similar to that for irritable bowel syndrome (IBS) even though the causes of IBS and indigestion are likely to be different.
It is important to educate patients with indigestion about their illness, particularly by reassuring them that the illness is not a serious threat to their physical health (though it may be to their emotional health). Patients need to understand the potential causes for the symptoms. Most importantly, they need to understand the medical approach to the problem and the reasons for each test or treatment. Education prepares patients for a potentially prolonged course of diagnosis and trials of treatment. Education also may prevent patients from falling prey to the charlatans who offer unproven and possibly dangerous treatments for indigestion. Many symptoms are tolerable if patients' anxieties about the seriousness of their symptoms can be relieved. It also helps patients deal with symptoms when they feel that everything that should be done to diagnose and treat, in fact, is being done. The truth is that psychologically healthy people can tolerate a good deal of discomfort and continue to lead happy and productive lives.
The most widely studied drugs for the treatment of abdominal pain in functional disorders are a group of drugs called smooth-muscle relaxants.
The gastrointestinal tract is primarily composed of a type of muscle called smooth muscle. (By contrast, skeletal muscles such as the biceps are composed of a type of muscle called striated muscle.) Smooth muscle relaxant drugs reduce the strength of contraction of the smooth muscles but do not affect the contraction of other types of muscles. They are used in functional disorders, particularly IBS, with the assumption (not proven) that strong or prolonged contractions of smooth muscles in the intestine-spasms-are the cause of the pain in functional disorders. There are even smooth muscle relaxants that are placed under the tongue, as is nitroglycerin for angina, so that they may be absorbed rapidly.
There are not enough studies of smooth muscle relaxants in indigestion to conclude that they are effective at reducing pain. Since their side effects are few, these drugs probably are worth trying. As with all drugs that are given to control symptoms, patients should carefully evaluate whether or not the smooth muscle relaxant they are using is effective at controlling the symptoms. If it is not clearly effective, the option of discontinuing the relaxant should be discussed with a physician.
Commonly used smooth muscle relaxants are hyoscyamine (Levsin, Anaspaz, Cystospaz, Donnamar) and methscopolamine (Pamine, Pamine Forte). Other drugs combine smooth muscle relaxants with a sedative chlordiazepoxide hydrochloride and clidinium bromide (Donnatal, Librax), but there is no evidence that the addition of sedatives adds to the effectiveness of the treatment.
Psychological treatments include cognitive-behavioral therapy, hypnosis, psychodynamic or interpersonal psychotherapy, and relaxation/stress management. Few studies of psychological treatments have been conducted in indigestion, although more studies have been done in IBS. Thus, there is little scientific evidence that they are effective in indigestion, although there is some evidence that they are effective in IBS.
Hypnosis has been proposed as an effective treatment for IBS. It is unclear exactly how effective hypnosis is, or how it works.
Since indigestion is very common, almost all doctors see and treat patients with indigestion, especially family practitioners, internists and even pediatricians. If these generalists are unable to provide adequate treatment, the patient usually is referred to a gastroenterologist, an internist or pediatrician with specialty training in gastrointestinal diseases.
The complications of functional diseases of the gastrointestinal tract are relatively limited. Since symptoms are most often provoked by eating, patients who alter their diets and reduce their intake of calories may lose weight. However, loss of weight is unusual in functional diseases. In fact, loss of weight should suggest the presence of non-functional diseases. Symptoms that awaken patients from sleep also are more likely to be due to non-functional than functional disease.
Most commonly, functional diseases interfere with patients' comfort and daily activities. Individuals who develop nausea or pain after eating may skip breakfast or lunch because of the symptoms they experience. Patients also commonly associate symptoms with specific foods (for example, milk, fat, vegetables). Whether or not the associations are real, these patients will restrict their diets accordingly. Milk is the most common food that is eliminated, often unnecessarily, and this can lead to inadequate intake of calcium and osteoporosis. The interference with daily activities also can lead to problems with interpersonal relationships, especially with spouses. Most patients with functional disease live with their symptoms and infrequently visit physicians for diagnosis and treatment.
The initial approach to dyspepsia, whether it be treatment or testing, depends on the patient's age, symptoms and the duration of the symptoms. If the patient is younger than 50 years of age and serious disease, particularly cancer, is not likely, testing is less important. If the symptoms are typical for dyspepsia and have been present for many years without change, then there is less need for testing, or at least extensive testing, to exclude other gastrointestinal and non-gastrointestinal diseases.
On the other hand, if the symptoms are of recent onset (weeks or months), progressively worsening, severe, or associated with "warning" signs, then early, more extensive testing is appropriate. Warning signs include loss of weight, nighttime awakening, blood in the stool or the material that is vomited (vomitus), and signs of inflammation, such as fever or abdominal tenderness. Testing also is appropriate if, in addition to symptoms of dyspepsia, there are other prominent symptoms that are not commonly associated with dyspepsia.
If there are symptoms that suggest conditions other than dyspepsia, tests that are specific for these diseases should be done first. The reason is that if these other tests disclose other diseases, it may not be necessary to do additional testing. Examples of such symptoms and possible testing include:
For a patient with typical symptoms of dyspepsia who requires testing to exclude other diseases, a standard screening panel of blood tests would reasonably be included. These tests might reveal clues to non-gastrointestinal diseases. Sensitive stool testing (antigen/antibody) for Giardia lamblia would be reasonable because this parasitic infection is common and can be acute or chronic. Some physicians do blood testing for celiac disease (sprue), but the value of doing this is unclear. Moreover, if an EGD is planned, biopsies of the duodenum usually will make the diagnosis of celiac disease. A plain X-ray of the abdomen might be done during an episode of abdominal pain (to look for intestinal blockage or obstruction). Testing for lactose intolerance or a trial of a strict lactose-free diet should be considered. The physician's clinical judgment should determine the extent to which initial testing is appropriate.
Once testing has been done to an extent that is appropriate for the clinical situation, it is reasonable to first try a therapeutic trial of stomach acid suppression to see if symptoms improve. Such a trial probably should involve a PPI (proton pump inhibitor) for 8 to 12 weeks. If there is no clear response of symptoms, the options then are to discontinue the PPI or confirm its effectiveness in suppressing acid with 24 hour acid testing. If there is a clear and substantial decrease in symptoms with the PPI, then decisions need to be made about continuing acid suppression and which drugs to use.
Another therapeutic approach is to test for Helicobacter pylori infection of the stomach (with blood, breath or stool tests) and to treat patients with infection to eradicate the infection. It may be necessary to retest patients after treatment to prove that treatment has effectively eradicated the infection, particularly if dyspeptic symptoms persist after treatment.
If treatment with a PPI has satisfactorily suppressed acid according to acid testing (or acid suppression has not been measured) and yet the symptoms have not improved, it is reasonable to conduct further testing as described above. Esophago-gastro-duodenoscopy, or EGD, (and, possibly, colonoscopy) would be the next consideration, probably with multiple biopsies of the stomach and duodenum (and colon if colonoscopy is done). Finally, small intestinal x-rays and an ultrasound examination of the gallbladder might be done. An abdominal ultrasound examination, CT scan, or MRI scan can exclude non-gastrointestinal diseases. Once appropriate testing has been completed, empiric trials of other drugs (for example, smooth muscle relaxants, psychotropic drugs, and promotility drugs) can be done. (An empiric trial of a drug is a trial that is not based on an understanding of the exact cause of the symptoms)
If all of the appropriate testing reveals no disease that could be causing the symptoms and the dyspeptic symptoms have not responded to empiric treatments, other, more specialized tests should be considered. These tests include hydrogen breath testing to diagnose bacterial overgrowth of the small intestine, gastric emptying studies, EGG, small intestinal transit studies, antro-duodenal motility and barostatic studies, and possibly capsule endoscopy. These specialized studies probably should be done at centers that have experience and expertise in diagnosing and treating functional diseases.
The future of dyspepsia will depend on our increasing knowledge of the processes (mechanisms) that cause dyspepsia. Acquiring this knowledge, in turn, depends on research funding. Because of the difficulties in conducting research in dyspepsia, this knowledge will not come quickly. Until we have an understanding of the mechanisms of dyspepsia, newer treatments will be based on our developing a better understanding of the normal control of gastrointestinal function, which is proceeding more rapidly. Specifically, there is intense interest in intestinal neurotransmitters, which are chemicals that the nerves of the intestine use to communicate with each other. The interactions of these neurotransmitters are responsible for adjusting (modulating) the functions of the intestines, such as contraction of muscles and secretion of fluid and mucus.
5-hydroxytriptamine (5-HT or serotonin) is a neurotransmitter that stimulates several different receptors on nerves in the intestine. Examples of experimental drugs for intestinal neurotransmission are sumatriptan (Imitrex) and buspirone (Buspar). These drugs are believed to reduce the responsiveness (sensitivity) of the sensory nerves to what's happening in the intestine by attaching to a particular 5-HT receptor, the 5-HT1 receptor. The 5-HT1 receptor drugs, however, have received only minimal study so far and their role in the treatment of dyspepsia, if any, is unclear.
Promotility drugs similar to cisapride, as previously discussed, are being pursued actively.
Another area of active research is relaxation of the muscles of the stomach for the treatment of dyspepsia. Normally when food enters the stomach, the stomach relaxes to accommodate the food and the secretions it stimulates. Many patients with dyspepsia have been found to have reduced relaxation of the stomach when food enters, and it is possible that this results in discomfort. Drugs that specifically relax the muscles of the stomach are being developed, but more clinical trials showing their benefit are needed.
Other diseases and conditions can aggravate indigestion and other functional diseases.
The endoscopic tests include:
 Передача SARS-CoV-2 от матери ребенку во время беременности возможна, но редко,
Передача SARS-CoV-2 от матери ребенку во время беременности возможна, но редко,
 Являются ли беззерновые диеты опасными?
Являются ли беззерновые диеты опасными?
 Что вам нужно знать об H. Pylori — одной из наиболее распространенных причин язвы желудка?
Что вам нужно знать об H. Pylori — одной из наиболее распространенных причин язвы желудка?
 PENTAX Medical собирает 125 долларов,
PENTAX Medical собирает 125 долларов,
 Признаком чего является частое мочеиспускание?
Признаком чего является частое мочеиспускание?
 Аневризма брюшной аорты
Аневризма брюшной аорты
 Может ли дивертикулит пройти сам по себе?
Может ли дивертикулит пройти сам по себе? Дивертикулит может пройти, но его должен оценить ваш врач. Да, приступ неосложненного дивертикулита может пройти самостоятельно. Тем не менее, вы должны п
Может ли дивертикулит пройти сам по себе?
Может ли дивертикулит пройти сам по себе? Дивертикулит может пройти, но его должен оценить ваш врач. Да, приступ неосложненного дивертикулита может пройти самостоятельно. Тем не менее, вы должны п
 Мужчины, которые едят йогурт два раза в неделю, реже заболевают раком кишечника.
Новое исследование показало, что мужчины, которые едят две или более порции йогурта в неделю, могут снизить риск развития предраковых новообразований, которые могут привести к раку кишечника. Если рез
Мужчины, которые едят йогурт два раза в неделю, реже заболевают раком кишечника.
Новое исследование показало, что мужчины, которые едят две или более порции йогурта в неделю, могут снизить риск развития предраковых новообразований, которые могут привести к раку кишечника. Если рез
 Когда следует обращаться за медицинской помощью при болях в животе
Все время от времени испытывают расстройство желудка; однако, когда возникает боль в животе, мы знаем, насколько это может быть неприятно. Важно знать, когда вы имеете дело с обычными болями, которые
Когда следует обращаться за медицинской помощью при болях в животе
Все время от времени испытывают расстройство желудка; однако, когда возникает боль в животе, мы знаем, насколько это может быть неприятно. Важно знать, когда вы имеете дело с обычными болями, которые