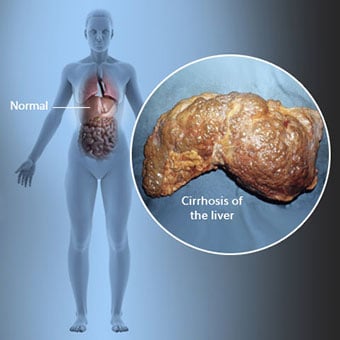
 Skrumplever er en komplikasjon av leversykdom som involverer tap av leverceller og irreversibel arrdannelse i leveren.
Skrumplever er en komplikasjon av leversykdom som involverer tap av leverceller og irreversibel arrdannelse i leveren. Personer med skrumplever kan ha få eller ingen symptomer og tegn på leversykdom. Noen av symptomene kan være uspesifikke, det vil si at de ikke antyder at leveren er årsaken deres. Noen av de mer vanlige symptomene og tegnene på skrumplever inkluderer:
Personer med cirrhose utvikler også symptomer og tegn fra komplikasjoner av cirrhose.
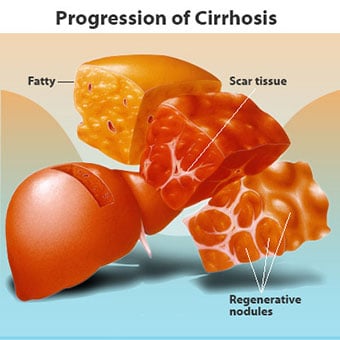 Det er mange årsaker til skrumplever, inkludert kjemikalier (som alkohol, fett og visse medisiner), virus, giftige metaller, og autoimmun leversykdom der kroppens immunsystem angriper leveren.
Det er mange årsaker til skrumplever, inkludert kjemikalier (som alkohol, fett og visse medisiner), virus, giftige metaller, og autoimmun leversykdom der kroppens immunsystem angriper leveren. Skrumplever er en komplikasjon av mange leversykdommer preget av unormal struktur og funksjon av leveren. Sykdommene som fører til skrumplever gjør det fordi de skader og dreper leverceller, hvoretter betennelsen og reparasjonen som er forbundet med de døende levercellene fører til at det dannes arrvev. Levercellene som ikke dør formerer seg i et forsøk på å erstatte cellene som har dødd. Dette resulterer i klynger av nydannede leverceller (regenerative knuter) i arrvevet. Det er mange årsaker til skrumplever, inkludert kjemikalier (som alkohol, fett og visse medisiner), virus, giftige metaller (som jern og kobber som samler seg i leveren som følge av genetiske sykdommer), og autoimmun leversykdom der kroppens immunsystem angriper leveren.
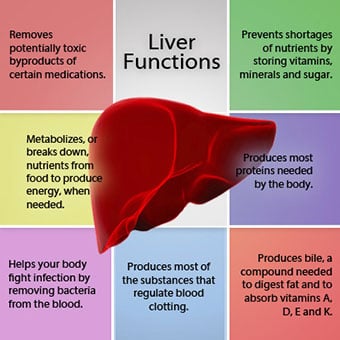 Forholdet mellom leveren og blodet er unikt.
Forholdet mellom leveren og blodet er unikt. Leveren er et viktig organ i kroppen. Den utfører mange kritiske funksjoner, hvorav to er å produsere stoffer som kreves av kroppen, for eksempel koagulasjonsproteiner som er nødvendige for at blodet skal koagulere, og fjerning av giftige stoffer som kan være skadelige for kroppen, for eksempel medikamenter . Leveren har også en viktig rolle i å regulere tilførselen av glukose (sukker) og lipider (fett) som kroppen bruker som drivstoff. For å kunne utføre disse kritiske funksjonene må levercellene fungere normalt, og de må ha en nærhet til blodet fordi stoffene som tilføres eller fjernes av leveren, transporteres til og fra leveren med blodet.
Forholdet mellom leveren og blodet er unikt. I motsetning til de fleste organer i kroppen, tilføres bare en liten mengde blod til leveren av arterier. Mesteparten av leverens blodtilførsel kommer fra tarmvenene når blodet kommer tilbake til hjertet. Hovedvenen som returnerer blod fra tarmene kalles portvenen. Når portvenen passerer gjennom leveren, brytes den opp i stadig mindre og mindre årer. De minste venene (kalt sinusoider på grunn av deres unike struktur) er i nær kontakt med levercellene. Leverceller står på linje langs lengden av sinusoidene. Dette nære forholdet mellom levercellene og blod fra portvenen gjør at levercellene kan fjerne og tilføre stoffer til blodet. Når blodet har passert gjennom sinusoidene, samles det i stadig større og større årer som til slutt danner en enkelt vene, levervenen, som returnerer blodet til hjertet.
Ved skrumplever ødelegges forholdet mellom blod og leverceller. Selv om levercellene som overlever eller er nydannet kan være i stand til å produsere og fjerne stoffer fra blodet, har de ikke det normale, intime forholdet til blodet, og dette forstyrrer levercellenes evne til å tilføre eller fjerne stoffer fra blodet. I tillegg hindrer arrdannelsen i skrumplever strømmen av blod gjennom leveren og til levercellene. Som et resultat av hindringen for blodstrømmen gjennom leveren, "back-up" blodet i portvenen, og trykket i portvenen øker, en tilstand som kalles porthypertensjon. På grunn av hindring for flyt og høyt trykk i portvenen, søker blod i portvenen andre årer som kan returnere til hjertet, vener med lavere trykk som omgår leveren. Dessverre er ikke leveren i stand til å legge til eller fjerne stoffer fra blod som omgår den. Det er en kombinasjon av redusert antall leverceller, tap av normal kontakt mellom blod som passerer gjennom leveren og levercellene, og blod som går utenom leveren som fører til mange av tegnene på skrumplever.
En annen årsak til problemene forårsaket av skrumplever er det forstyrrede forholdet mellom levercellene og kanalene som gallen strømmer gjennom. Galle er en væske produsert av leverceller som har to viktige funksjoner:å hjelpe til med fordøyelsen og å fjerne og eliminere giftige stoffer fra kroppen. Gallen som produseres av leverceller skilles ut i svært små kanaler som går mellom levercellene som langs sinusoidene, kalt canaliculi. Canaliculi tømmes ut i små kanaler som deretter går sammen for å danne større og større kanaler. Alle kanalene kombineres til en kanal som går inn i tynntarmen hvor den kan hjelpe med fordøyelsen av maten. Samtidig kommer giftige stoffer i gallen inn i tarmen og blir deretter eliminert i avføringen. Ved skrumplever er canaliculi unormale og forholdet mellom leverceller og canaliculi blir ødelagt, akkurat som forholdet mellom levercellene og blod i sinusoidene. Som et resultat er leveren ikke i stand til å eliminere giftige stoffer normalt, og de kan samle seg i kroppen. I mindre grad reduseres også fordøyelsen i tarmen.
 Vanlige symptomer og tegn på skrumplever inkluderer gulsott, tretthet, svakhet, tap av appetitt, kløe og lett blåmerker.
Vanlige symptomer og tegn på skrumplever inkluderer gulsott, tretthet, svakhet, tap av appetitt, kløe og lett blåmerker. Personer med skrumplever kan ha få eller ingen symptomer og tegn på leversykdom. Noen av symptomene kan være uspesifikke og antyder ikke at leveren er årsaken. Vanlige symptomer og tegn på skrumplever inkluderer:
Personer med skrumplever hvis leveren også utvikler symptomer og tegn fra komplikasjoner av sykdommen.
Skrumplever i seg selv er allerede et sent stadium av leverskade. I de tidlige stadiene av leversykdom vil det være betennelse i leveren. Hvis denne betennelsen ikke behandles, kan den føre til arrdannelse (fibrose). På dette stadiet er det fortsatt mulig for leveren å leges med behandling.
Hvis fibrose i leveren ikke behandles, kan det resultere i skrumplever. På dette stadiet kan ikke arrvevet gro, men progresjonen av arrdannelsen kan forhindres eller bremses. Personer med skrumplever som har tegn på komplikasjoner kan utvikle leversykdom i sluttstadiet (ESLD), og den eneste behandlingen på dette stadiet er levertransplantasjon.
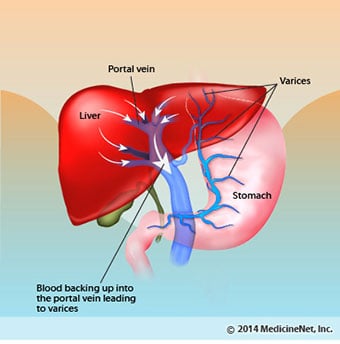 Ødem, ascites og bakteriell peritonittkomplikasjoner
Ødem, ascites og bakteriell peritonittkomplikasjoner Ettersom levercirrhose blir alvorlig, sendes signaler til nyrene om å holde på salt og vann i kroppen. Overflødig salt og vann samler seg først i vevet under huden på anklene og bena på grunn av tyngdekraften når du står eller sitter. Denne opphopningen av væske kalles perifert ødem eller pitting edema. (Pitting ødem refererer til det faktum at å trykke en fingertupp hardt mot en ankel eller et ben med ødem forårsaker en fordypning i huden som vedvarer en stund etter at trykket er sluppet. Enhver form for trykk, for eksempel fra strikken på en sokk , kan være nok til å forårsake pitting.) Hevelsen er ofte verre på slutten av dagen etter å ha stått eller sittet og kan avta over natten når du ligger ned. Ettersom skrumplever forverres og mer salt og vann holdes tilbake, kan væske også samle seg i bukhulen mellom bukveggen og bukorganene (kalt ascites), noe som forårsaker hevelse i magen, ubehag i magen og økt vekt.
Væske i bukhulen (ascites) er det perfekte stedet for bakterier å vokse. Normalt inneholder bukhulen en svært liten mengde væske som kan motstå infeksjon godt, og bakterier som kommer inn i buken (vanligvis fra tarmen) blir drept eller finner veien inn i portvenen og til leveren hvor de blir drept. Ved skrumplever er væsken som samler seg i magen ikke i stand til å motstå infeksjon normalt. I tillegg finner flere bakterier veien fra tarmen og inn i ascites. Infeksjon i magen og ascites, kalt spontan bakteriell peritonitt eller SBP, vil sannsynligvis forekomme. SBP er en livstruende komplikasjon. Noen pasienter med SBP har ingen symptomer, mens andre har feber, frysninger, magesmerter og ømhet, diaré og forverret ascites.
 Blødning og miltkomplikasjoner
Blødning og miltkomplikasjoner I skrumplever blokkerer arrvevet strømmen av blod som returnerer til hjertet fra tarmene og øker trykket i portvenen (portalhypertensjon). Når trykket i portvenen blir høyt nok, fører det til at blod strømmer rundt i leveren gjennom vener med lavere trykk for å nå hjertet. De vanligste venene som blodet passerer leveren gjennom, er venene som ligger langs den nedre delen av spiserøret og den øvre delen av magen.
Som et resultat av den økte blodstrømmen og den resulterende økningen i trykk, utvider venene i den nedre spiserøret og øvre mage seg og blir deretter referert til som esophageal og gastriske varicer; jo høyere portaltrykk, jo større varicer og jo mer sannsynlig er det for en pasient å blø fra varicene inn i spiserøret eller magesekken.
Blødning fra varicer er alvorlig og uten umiddelbar behandling kan det være dødelig. Symptomer på blødning fra varicer inkluderer oppkast av blod (det kan se ut som rødt blod blandet med blodpropper eller "kaffegrut"), avføring som er svart og tjæreaktig på grunn av endringer i blodet når det passerer gjennom tarmen (melena), og ortostatisk svimmelhet eller besvimelse (forårsaket av blodtrykksfall, spesielt når du reiser deg opp fra liggende stilling).
Blødning kan sjelden oppstå fra varicer som dannes andre steder i tarmen, for eksempel tykktarmen. Pasienter innlagt på sykehus på grunn av aktivt blødende øsofagusvaricer har høy risiko for å utvikle spontan bakteriell peritonitt, selv om årsakene til dette ikke er forstått ennå.
Milten fungerer normalt som et filter for å fjerne eldre røde blodlegemer, hvite blodceller og blodplater (små partikler som er viktige for koagulering av blod.). Blodet som renner fra milten, slutter seg til blodet i portvenen fra tarmene. Ettersom trykket i portvenen stiger ved skrumplever, blokkerer det i økende grad blodstrømmen fra milten. Blodet "back-up", samler seg i milten, og milten svulmer i størrelse, en tilstand som kalles splenomegali. Noen ganger er milten så forstørret at det forårsaker magesmerter.
Etter hvert som milten forstørres, filtrerer den ut flere og flere av blodcellene og blodplatene til antallet i blodet reduseres. Hypersplenisme er begrepet som brukes for å beskrive denne tilstanden, og det er assosiert med lavt antall røde blodlegemer (anemi), lavt antall hvite blodlegemer (leukopeni) og/eller lavt antall blodplater (trombocytopeni). Anemi kan forårsake svakhet, leukopeni kan føre til infeksjoner, og trombocytopeni kan svekke koagulering av blod og føre til langvarig blødning
 Leverkomplikasjoner (lever)
Leverkomplikasjoner (lever) Skrumplever på grunn av en hvilken som helst årsak øker risikoen for primær leverkreft (hepatocellulært karsinom). Primær refererer til det faktum at svulsten har sitt utspring i leveren. En sekundær leverkreft er en som har sin opprinnelse andre steder i kroppen og sprer seg (metastaserer) til leveren.
De vanligste symptomene og tegnene på primær leverkreft er magesmerter og hevelse, forstørret lever, vekttap og feber. I tillegg kan leverkreft produsere og frigjøre en rekke stoffer, inkludert de som forårsaker økt antall røde blodlegemer (erytrocytose), lavt blodsukker (hypoglykemi) og høyt kalsium i blodet (hyperkalsemi).
Noe av proteinet i maten som slipper ut fordøyelsen og absorpsjonen brukes av bakterier som normalt finnes i tarmen. Mens de bruker proteinet til egne formål, lager bakteriene stoffer som de slipper ut i tarmen for så å bli absorbert i kroppen. Noen av disse stoffene, som ammoniakk, kan ha toksiske effekter på hjernen. Vanligvis fraktes disse giftige stoffene fra tarmen i portvenen til leveren hvor de fjernes fra blodet og avgiftes.
Når skrumplever er tilstede, kan ikke leverceller fungere normalt enten fordi de er skadet eller fordi de har mistet sitt normale forhold til blodet. I tillegg går noe av blodet i portvenen leveren gjennom andre vener. Resultatet av disse abnormitetene er at giftige stoffer ikke kan fjernes av levercellene, og i stedet hoper seg opp i blodet.
Når de giftige stoffene samler seg tilstrekkelig i blodet, svekkes hjernens funksjon, en tilstand som kalles hepatisk encefalopati. Å sove om dagen i stedet for om natten (reversering av det normale søvnmønsteret) er et tidlig symptom på hepatisk encefalopati. Andre symptomer inkluderer irritabilitet, manglende evne til å konsentrere seg eller utføre beregninger, hukommelsestap, forvirring eller deprimerte bevissthetsnivåer. Til syvende og sist forårsaker alvorlig hepatisk encefalopati koma og død.
De giftige stoffene gjør også hjernen til pasienter med skrumplever svært følsom for legemidler som normalt filtreres og avgiftes av leveren. Doser av mange medikamenter må kanskje reduseres for å unngå en giftig oppbygging i skrumplever, spesielt beroligende midler og medisiner som brukes for å fremme søvn. Alternativt kan medikamenter brukes som ikke trenger å avgiftes eller elimineres fra kroppen av leveren, for eksempel legemidler som elimineres av nyrene.
Pasienter med forverret cirrhose kan utvikle hepatorenalt syndrom. Dette syndromet er en alvorlig komplikasjon der nyrenes funksjon er redusert. Det er et funksjonelt problem i nyrene, noe som betyr at det ikke er noen fysisk skade på nyrene. I stedet skyldes den reduserte funksjonen endringer i måten blodet strømmer gjennom selve nyrene på. Det hepatorenale syndromet er definert som progressiv svikt i nyrene i å fjerne stoffer fra blodet og produsere tilstrekkelige mengder urin mens andre viktige funksjoner i nyren, som oppbevaring av salt, opprettholdes. Hvis leverfunksjonen forbedres eller en sunn lever transplanteres til en pasient med hepatorenalt syndrom, begynner nyrene vanligvis å fungere normalt igjen. Dette tyder på at den reduserte funksjonen til nyrene er et resultat av enten opphopning av giftige stoffer i blodet eller unormal leverfunksjon når leveren svikter. Det er to typer hepatorenalt syndrom. En type oppstår gradvis over måneder. Den andre oppstår raskt over en uke eller to.
I sjeldne tilfeller kan noen pasienter med avansert cirrhose utvikle hepatopulmonalt syndrom. Disse pasientene kan oppleve pustevansker fordi visse hormoner som frigjøres ved avansert cirrhose får lungene til å fungere unormalt. Det grunnleggende problemet i lungen er at det ikke strømmer nok blod gjennom de små blodårene i lungene som er i kontakt med alveolene (luftsekkene) i lungene. Blod som strømmer gjennom lungene blir shuntet rundt alveolene og kan ikke plukke opp nok oksygen fra luften i alveolene. Som et resultat opplever pasienten kortpustethet, spesielt ved anstrengelse.
 Det er 12 vanlige årsaker til skrumplever.
Det er 12 vanlige årsaker til skrumplever. Vanlige årsaker of cirrhosis of the liver include:
Less common causes of cirrhosis include:
In certain parts of the world (particularly Northern Africa), infection of the liver with a parasite (schistosomiasis) is the most common cause of liver disease and cirrhosis.
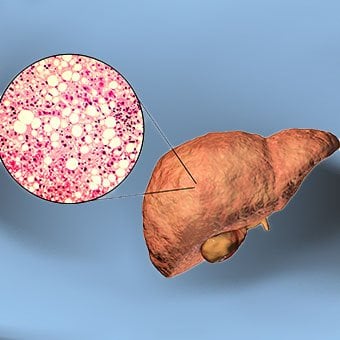 Alcohol and nonalcoholic fatty liver disease are common causes of cirrhosis.
Alcohol and nonalcoholic fatty liver disease are common causes of cirrhosis. Alcohol is a very common cause of cirrhosis, particularly in the Western world. Chronic, high levels of alcohol consumption injure liver cells. Thirty percent of individuals who drink daily at least eight to sixteen ounces of hard liquor or the equivalent for fifteen or more years will develop cirrhosis. Alcohol causes a range of liver diseases, which include simple and uncomplicated fatty liver (steatosis), more serious fatty liver with inflammation (steatohepatitis or alcoholic hepatitis), and cirrhosis.
Nonalcoholic fatty liver disease (NAFLD) refers to a wide spectrum of liver diseases that, like alcoholic liver disease, range from simple steatosis, to nonalcoholic steatohepatitis (NASH), to cirrhosis. All stages of NAFLD have in common the accumulation of fat in liver cells. The term nonalcoholic is used because NAFLD occurs in individuals who do not consume excessive amounts of alcohol, yet in many respects the microscopic picture of NAFLD is similar to what can be seen in liver disease that is due to excessive alcohol. NAFLD is associated with a condition called insulin resistance, which, in turn, is associated with metabolic syndrome and diabetes mellitus type 2. Obesity is the main cause of insulin resistance, metabolic syndrome, and type 2 diabetes. NAFLD is the most common liver disease in the United States and is responsible for up to 25% of all liver disease. The number of livers transplanted for NAFLD-related cirrhosis is on the rise. Public health officials are worried that the current epidemic of obesity will dramatically increase the development of NAFLD and cirrhosis in the population.
 Primary biliary cirrhosis (PBC) is a liver disease caused by an abnormality of the immune system that is found predominantly in women.
Primary biliary cirrhosis (PBC) is a liver disease caused by an abnormality of the immune system that is found predominantly in women. Chronic viral hepatitis is a condition in which hepatitis B or hepatitis C virus infects the liver for years. Most patients with viral hepatitis will not develop chronic hepatitis and cirrhosis. The majority of patients infected with hepatitis A recover completely within weeks, without developing chronic infection. In contrast, some patients infected with hepatitis B virus and most patients infected with hepatitis C virus develop chronic hepatitis, which, in turn, causes progressive liver damage and leads to cirrhosis, and, sometimes, liver cancers.
Autoimmune hepatitis is a liver disease found more commonly in women that is caused by an abnormality of the immune system. The abnormal immune activity in autoimmune hepatitis causes progressive inflammation and destruction of liver cells (hepatocytes), leading ultimately to cirrhosis.
Primary biliary cirrhosis (PBC) is a liver disease caused by an abnormality of the immune system that is found predominantly in women. The abnormal immunity in PBC causes chronic inflammation and destruction of the small bile ducts within the liver. The bile ducts are passages within the liver through which bile travels to the intestine. Bile is a fluid produced by the liver that contains substances required for digestion and absorption of fat in the intestine, as well as other compounds that are waste products, such as the pigment bilirubin. (Bilirubin is produced by the breakdown of hemoglobin from old red blood cells.). Along with the gallbladder, the bile ducts make up the biliary tract. In PBC, the destruction of the small bile ducts blocks the normal flow of bile into the intestine. As the inflammation continues to destroy more of the bile ducts, it also spreads to destroy nearby liver cells. As the destruction of the hepatocytes proceeds, scar tissue (fibrosis) forms and spreads throughout the areas of destruction. The combined effects of progressive inflammation, scarring, and the toxic effects of accumulating waste products culminates in cirrhosis.
Primary sclerosing cholangitis (PSC) is an uncommon disease frequently found in patients with Crohn's disease and ulcerative colitis. In PSC, the large bile ducts outside of the liver become inflamed, narrowed, and obstructed. Obstruction to the flow of bile leads to infections of the bile ducts and jaundice, eventually causing cirrhosis. In some patients, injury to the bile ducts (usually because of surgery) also can cause obstruction and cirrhosis of the liver.
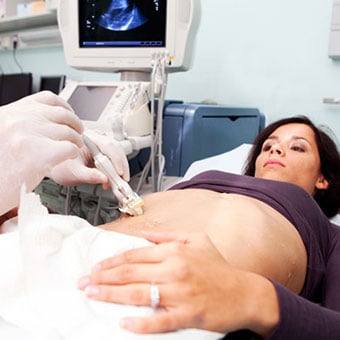 Different liver diseases should be diagnosed by specialists and different tests such as liver blood test, biopsy, and others.
Different liver diseases should be diagnosed by specialists and different tests such as liver blood test, biopsy, and others. Inherited (genetic) disorders that result in the accumulation of toxic substances in the liver, which leads to tissue damage and cirrhosis. Examples include the abnormal accumulation of iron (hemochromatosis) or copper (Wilson disease). In hemochromatosis, patients inherit a tendency to absorb an excessive amount of iron from food. Over time, iron accumulation in different organs throughout the body causes cirrhosis, arthritis, heart muscle damage leading to heart failure, and testicular dysfunction causing loss of sexual drive. Treatment is aimed at preventing damage to organs by removing iron from the body through phlebotomy (removing blood). In Wilson disease, there is an inherited abnormality in one of the proteins that control copper in the body. Over time, copper accumulates in the liver, eyes, and brain. Cirrhosis, tremor, psychiatric disturbances, and other neurological difficulties occur if the condition is not treated early. Treatment is with oral medication, which increases the amount of copper that is eliminated from the body in the urine.
Cryptogenic cirrhosis (cirrhosis due to unidentified causes) is a common reason for liver transplantation. It is termed called cryptogenic cirrhosis because for many years doctors have been being unable to explain why a proportion of patients developed cirrhosis. Doctors now believe that cryptogenic cirrhosis is due to NASH (nonalcoholic steatohepatitis) caused by long-standing obesity, type 2 diabetes, and insulin resistance. The fat in the liver of patients with NASH is believed to disappear with the onset of cirrhosis, and this has made it difficult for doctors to make the connection between NASH and cryptogenic cirrhosis for a long time. One important clue that NASH leads to cryptogenic cirrhosis is the finding of a high occurrence of NASH in the new livers of patients undergoing liver transplant for cryptogenic cirrhosis. Finally, a study from France suggests that patients with NASH have a similar risk of developing cirrhosis as patients with long-standing infection with hepatitis C virus. (See discussion that follows.) However, the progression to cirrhosis from NASH is thought to be slow and the diagnosis of cirrhosis typically is made in people in their sixties.
Infants can be born without bile ducts (biliary atresia) and ultimately develop cirrhosis. Other infants are born lacking vital enzymes for controlling sugars that lead to the accumulation of sugars and cirrhosis. On rare occasions, the absence of a specific enzyme can cause cirrhosis and scarring of the lung (alpha-1 antitrypsin deficiency).
Less common causes of cirrhosis include unusual reactions to some drugs and prolonged exposure to toxins, as well as chronic heart failure (cardiac cirrhosis). In certain parts of the world (particularly Northern Africa), infection of the liver with a parasite (schistosomiasis) is the most common cause of liver disease and cirrhosis.
 Different liver diseases should be diagnosed by specialists and different tests such as liver blood test, biopsy, and others.
Different liver diseases should be diagnosed by specialists and different tests such as liver blood test, biopsy, and others. The single best test for diagnosing cirrhosis is a biopsy of the liver. Liver biopsies carry a small risk for serious complications, and biopsy often is reserved for those patients in whom the diagnosis of the type of liver disease or the presence of cirrhosis is not clear. The history, physical examination, or routine testing may suggest the possibility of cirrhosis. If cirrhosis is present, other tests can be used to determine the severity of the cirrhosis and the presence of complications. Tests also may be used to diagnose the underlying disease that is causing the cirrhosis. Examples of how doctors diagnose and evaluate cirrhosis are:
 There are four types of treatment of cirrhosis.
There are four types of treatment of cirrhosis. Treatment of cirrhosis includes
Consume a balanced diet and one multivitamin daily. Patients with PBC with impaired absorption of fat-soluble vitamins may need additional vitamins D and K.
Avoid drugs (including alcohol) that cause liver damage. All patients with cirrhosis should avoid alcohol. Most patients with alcohol-induced cirrhosis experience an improvement in liver function with abstinence from alcohol. Even patients with chronic hepatitis B and C can substantially reduce liver damage and slow the progression towards cirrhosis with abstinence from alcohol.
Avoid nonsteroidal anti-inflammatory drugs (NSAIDs, e.g., ibuprofen). Patients with cirrhosis can experience worsening of liver and kidney function with NSAIDs.
Eradicate hepatitis B and hepatitis C virus by using anti-viral medications. Not all patients with cirrhosis due to chronic viral hepatitis are candidates for drug treatment. Some patients may experience serious deterioration in liver function and/or intolerable side effects during treatment. Thus, decisions to treat viral hepatitis have to be individualized, after consulting with doctors experienced in treating liver diseases (hepatologists).
Remove blood from patients with hemochromatosis to reduce the levels of iron and prevent further damage to the liver. In Wilson's disease, medications can be used to increase the excretion of copper in the urine to reduce the levels of copper in the body and prevent further damage to the liver.
Suppress the immune system with drugs such as prednisone and azathioprine (Imuran) to decrease inflammation of the liver in autoimmune hepatitis.
Treat patients with PBC with a bile acid preparation, ursodeoxycholic acid (UDCA), also called ursodiol (Actigall). Results of an analysis that combined the results from several clinical trials showed that UDCA increased survival among PBC patients during 4 years of therapy. The development of portal hypertension also was reduced by the UDCA. It is important to note that despite producing clear benefits, UDCA treatment primarily retards progression and does not cure PBC. Other medications such as colchicine and methotrexate also may have benefits in subsets of patients with PBC.
Immunize patients with cirrhosis against infection with hepatitis A and B to prevent a serious deterioration in liver. There are currently no vaccines available for immunizing against hepatitis C.
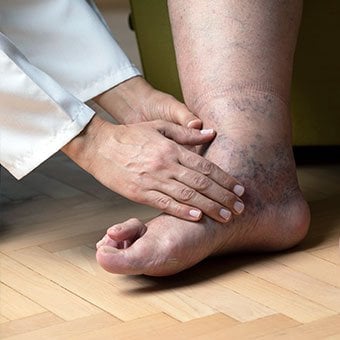 Treatment for edema, ascites, and hypersplenism complications.
Treatment for edema, ascites, and hypersplenism complications. Retaining salt and water can lead to swelling of the ankles and legs (edema) or abdomen (ascites) in patients with cirrhosis. Doctors often advise patients with cirrhosis to restrict dietary salt (sodium) and fluid to decrease edema and ascites. The amount of salt in the diet usually is restricted to 2 grams per day and fluid to 1.2 liters per day. In most patients with cirrhosis, salt and fluid restriction is not enough and diuretics have to be added.
Diuretics are medications that work in the kidneys to promote the elimination of salt and water into the urine. A combination of the diuretics spironolactone (Aldactone) and furosemide (Lasix) can reduce or eliminate the edema and ascites in most patients. During treatment with diuretics, it is important to monitor the function of the kidneys by measuring blood levels of blood urea nitrogen (BUN) and creatinine to determine if too much diuretic is being used. Too much diuretic can lead to kidney dysfunction that is reflected in elevations of the BUN and creatinine levels in the blood.
Sometimes, when the diuretics do not work (in which case the ascites is said to be refractory), a long needle or catheter is used to draw out the ascitic fluid directly from the abdomen, a procedure called abdominal paracentesis. It is common to withdraw large amounts (liters) of fluid from the abdomen when the ascites is causing painful abdominal distension and/or difficulty breathing because it limits the movement of the diaphragms.
Another treatment for refractory ascites is a procedure called transjugular intravenous portosystemic shunting (TIPS).
The spleen normally acts as a filter to remove older red blood cells, white blood cells, and platelets (small particles important for the clotting of blood). The blood that drains from the spleen joins the blood in the portal vein from the intestines. As the pressure in the portal vein rises in cirrhosis, it increasingly blocks the flow of blood from the spleen. The blood "backs-up," accumulating in the spleen, and the spleen swells in size, a condition referred to as splenomegaly. Sometimes, the spleen is so enlarged it causes abdominal pain.
As the spleen enlarges, it filters out more and more of the blood cells and platelets until their numbers in the blood are reduced. Hypersplenism is the term used to describe this condition, and it is associated with a low red blood cell count (anemia), low white blood cell count (leukopenia), and/or a low platelet count (thrombocytopenia). Anemia can cause weakness, leucopenia can lead to infections, and thrombocytopenia can impair the clotting of blood and result in prolonged bleeding.
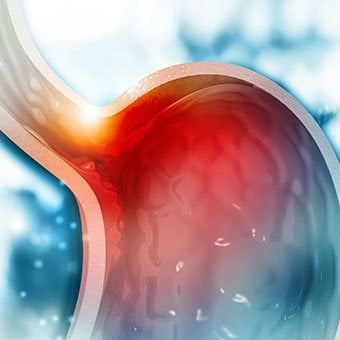 Once varices have bled, they tend to rebleed and the probability that a patient will die from each bleeding episode is high (30% to 35%). Treatment is necessary to prevent the first bleeding episode as well as rebleeding.
Once varices have bled, they tend to rebleed and the probability that a patient will die from each bleeding episode is high (30% to 35%). Treatment is necessary to prevent the first bleeding episode as well as rebleeding. If large varices develop in the esophagus or upper stomach, patients with cirrhosis are at risk for serious bleeding due to rupture of these varices. Once varices have bled, they tend to rebleed and the probability that a patient will die from each bleeding episode is high (30% to 35%). Treatment is necessary to prevent the first bleeding episode as well as rebleeding. Treatments include medications and procedures to decrease the pressure in the portal vein and procedures to destroy the varices.
 Hepatic encephalopathy usually should be treated with a low protein diet and oral lactulose.
Hepatic encephalopathy usually should be treated with a low protein diet and oral lactulose. Patients with an abnormal sleep cycle, impaired thinking, odd behavior, or other signs of hepatic encephalopathy usually should be treated with a low protein diet and oral lactulose. Dietary protein is restricted because it is a source of toxic compounds that cause hepatic encephalopathy. Lactulose, which is a liquid, traps toxic compounds in the colon so they cannot be absorbed into the bloodstream, and thus cause encephalopathy. Lactulose is converted to lactic acid in the colon, and the acidic environment that results is believed to trap the toxic compounds produced by the bacteria. To be sure adequate lactulose is present in the colon at all times, the patient should adjust the dose to produce 2 to 3 semiformed bowel movements a day. Lactulose is a laxative, and the effectiveness of treatment can be judged by loosening or increasing the frequency of stools. Rifaximin (Xifaxan) is an antibiotic taken orally that is not absorbed into the body but rather remains in the intestines. It is the preferred mode of treatment of hepatic encephalopathy. Antibiotics work by suppressing the bacteria that produce the toxic compounds in the colon.
 Most patients with spontaneous bacterial peritonitis are hospitalized and treated with intravenous antibiotics.
Most patients with spontaneous bacterial peritonitis are hospitalized and treated with intravenous antibiotics. Patients suspected of having spontaneous bacterial peritonitis usually will undergo paracentesis. The fluid that is removed is examined for white blood cells and cultured for bacteria. Culturing involves inoculating a sample of the ascites into a bottle of nutrient-rich fluid that encourages the growth of bacteria, thus facilitating the identification of even small numbers of bacteria. Blood and urine samples also are often obtained for culturing because many patients with spontaneous bacterial peritonitis also will have infections in their blood and urine. Many doctors believe the infection may have begun in the blood and the urine and spread to the ascitic fluid to cause spontaneous bacterial peritonitis. Most patients with spontaneous bacterial peritonitis are hospitalized and treated with intravenous antibiotics such as cefotaxime (Claforan). Patients usually treated with antibiotics include:
Spontaneous bacterial peritonitis is a serious infection. It often occurs in patients with advanced cirrhosis whose immune systems are weak, but with modern antibiotics and early detection and treatment, the prognosis of recovering from an episode of spontaneous bacterial peritonitis is good.
In some patients, oral antibiotics (norfloxacin [Noroxin] or sulfamethoxazole and trimethoprim [Bactrim]) can be prescribed to prevent spontaneous bacterial peritonitis. Not all patients with cirrhosis and ascites should be treated with antibiotics to prevent spontaneous bacterial peritonitis, but some patients are at high risk for developing spontaneous bacterial peritonitis and warrant preventive treatment.
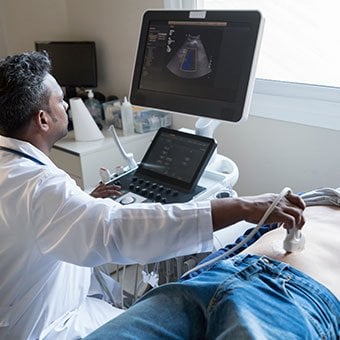 The prognosis and life expectancy for cirrhosis of the liver varies and depends on the cause, the severity, any complications, and any underlying diseases.
The prognosis and life expectancy for cirrhosis of the liver varies and depends on the cause, the severity, any complications, and any underlying diseases. Several types of liver disease that cause cirrhosis (such as hepatitis B and C) are associated with a high incidence of liver cancer. It is useful to screen for liver cancer in patients with cirrhosis, as early surgical treatment or transplantation of the liver can cure the patient of cancer. The difficulty is that the methods available for screening are only partially effective, identifying at best only half of patients at a curable stage of their cancer. Despite the partial effectiveness of screening, most patients with cirrhosis, particularly hepatitis B and C, are screened yearly or every six months with ultrasound examination of the liver and measurements of cancer-produced proteins in the blood, for example, alpha-fetoprotein.
Cirrhosis is irreversible. Liver function usually gradually worsens despite treatment, and complications of cirrhosis increase and become difficult to treat. When cirrhosis is far advanced liver transplantation often is the only option for treatment. Recent advances in surgical transplantation and medications to prevent infection and rejection of the transplanted liver have greatly improved survival after transplantation. On average, more than 80% of patients who receive transplants are alive after five years. Not everyone with cirrhosis is a candidate for transplantation. Furthermore, there is a shortage of livers to transplant, and they're usually is a long (months to years) wait before a liver for transplanting becomes available. Measures to slow the progression of liver disease, and treat and prevent complications of cirrhosis are vitally important.
The prognosis and life expectancy for cirrhosis of the liver varies and depends on the cause, the severity, any complications, and any underlying diseases.
Progress in the management and prevention of cirrhosis continues. Research is ongoing to determine the mechanism of scar formation in the liver and how this process of scarring can be interrupted or even reversed. Newer and better treatments for viral liver disease are being developed to prevent the progression to cirrhosis. Prevention of viral hepatitis by vaccination, which is available for hepatitis B, is being developed for hepatitis C. Treatments for the complications of cirrhosis are being developed or revised, and tested continually. Finally, research is being directed at identifying new proteins in the blood that can detect liver cancer early or predict which patients will develop liver cancer.
 Hvorfor får du gallestein?
Gallestein er laget av materiale i gallen som krystalliserer. Den nøyaktige årsaken til gallestein kan vanligvis ikke bestemmes. Noen mulige årsaker er som følger: Høyt kolesterol i gallen: Normal
Hvorfor får du gallestein?
Gallestein er laget av materiale i gallen som krystalliserer. Den nøyaktige årsaken til gallestein kan vanligvis ikke bestemmes. Noen mulige årsaker er som følger: Høyt kolesterol i gallen: Normal
 Hva er IBS? | En kostholdsekspert forklarer
Hei alle. Jeg er så spent. Jeg har en kostholdspraktikant med meg – og hun er ganske fantastisk. Møt Danielle – hun har i oppgave å lage noen virkelig fantastiske, praktiske ressurser for mine IBS-kun
Hva er IBS? | En kostholdsekspert forklarer
Hei alle. Jeg er så spent. Jeg har en kostholdspraktikant med meg – og hun er ganske fantastisk. Møt Danielle – hun har i oppgave å lage noen virkelig fantastiske, praktiske ressurser for mine IBS-kun
 Del 5:Hvem bør ikke gjøre den elementære dietten
Forskning har vist at elementær diett er en av de mest effektive behandlingene for SIBO. Noen pasienter opplever opptil 150 deler per million reduksjoner i gasstall etter én behandlingsrunde. En studi
Del 5:Hvem bør ikke gjøre den elementære dietten
Forskning har vist at elementær diett er en av de mest effektive behandlingene for SIBO. Noen pasienter opplever opptil 150 deler per million reduksjoner i gasstall etter én behandlingsrunde. En studi