Реже встречаются внутрибрюшинные разрывы прямой кишки без грубого наружного повреждения и даже без всякого наружного насилия. Разрывы подобного рода, возникающие в результате поднятия тяжести при акте дефекации и вследствие других причин, представляют собой крайне редкую форму повреждений кишечника. Предрасполагающими моментами служат различные патологические процессы в стенке прямой кишки, среди которых наиболее частую роль играет длительное существование в течение многих лет выпадений прямой кишки. И. С. Линденбаум изучил в 1936 г. 26 случаев подобных разрывов прямой кишки. Клиническая картина характеризовалась во всех случаях явлениями перитонита, а в 13 случаях, кроме того, выпадением через разрыв прямой кишки большого количества петель кишечника наружу наблюдалось. В этих случаях диагноз устанавливался естественно без труда; в остальных случаях был поставлен ориентировочный диагноз перфоративного перитонита. Несомненно, что ректальное исследование может дать в этих случаях известные данные для диагноза. При ректальном исследовании можно определить углубление стенки прямой кишки в области дугласова пространства, найти даже разрыв стенки кишки или выявить наличие опухоли, которая представляет собой выпавшую петлю тонкая кишка в полость прямой кишки.
Поражение брыжейки кишечника в виде разрывов или отрывов на большем или меньшем протяжении распознается по симптомам внутреннего кровотечения, которое быстро развивается после травмы. Если отчетливо определимого кровотечения не происходит, то последствия травмы могут выявиться через несколько дней в виде явлений перитонита на почве гангрены кишки.
Диагноз уточнить. изолированные разрывы брыжейки очень сложные уже потому, что подобные повреждения встречаются крайне редко. Так, на 2605 пострадавших, поступивших в течение 3 лет в больницу Бухареста, встретилось всего 3 изолированных разрыва брыжейки (Василиу и Сабайла). Характерной для разрывов брыжейки можно считать тяжелую травму с воздействием силы тангенциально к стенке желудка. Клинически чаще всего наблюдаются признаки внутрибрюшинного кровотечения. Диагноз ставят обычно на операционном столе.
Наиболее частым последствием закрытых повреждений желудка является разрыв печени; повреждения правой доли печени встречаются в 5 раз чаще, чем повреждения левой доли.
Распознавание повреждений печени не представляет особых трудностей для опытного хирурга. Печень дает разрыв часто при повреждении и ушибах нижней половины грудной клетки, особенно справа, или при ранениях верхних отделов живота. Непрямое воздействие (падение на ягодицы, на спину) также может вызвать разрывы печени. Поэтому при любых повреждениях вследствие падения с высоты необходимо обращать внимание на состояние брюшной полости и ее органов. Характерными симптомами для разрывов печени являются признаки сильного кровотечения в брюшную полость; к нему присоединяется излияние в брюшную полость желчи из разорвавшихся желчных сосудов. Возможны эмболии легочных сосудов кусочками оторвавшейся ткани печени, которые попадают из оторвавшегося участка печени в зияющие разрывы ветвей печеночной вены.
Сильный гемоперитонеум с соответствующими симптомами острой анемии основное последствие разрыва печени, а именно:бледность, похолодание кожных покровов, прогрессирующее учащение и ослабление пульса. В первый момент пульс может быть замедлен отчасти вследствие раздражения окончаний блуждающего нерва в области брюшины, отчасти вследствие раздражения желчными кислотами.
Больные отмечают тупые спонтанные боли в области печени, отдающие очень часто к правому плечу. Кровяное давление снижено или вначале повышено, но вскоре в результате продолжающегося кровотечения явно понижается. Температура обычно не повышена до появления признаков перитонита. Живот несколько вздут (при значительном кровотечении), так как вначале асцит. Если при этом имеется пупочная грыжа, то покрывающая ее кожа может принимать синюшный оттенок. В нижних и боковых отделах живота появляется притупление перкуторного тона, свидетельствующее о скоплении жидкости (крови) в брюшной полости. Желудок чувствителен к давлению, слегка напряжен, но в редких случаях его стенки могут быть совершенно мягкими.
Если вскоре после травмы наличие вышеуказанных признаков сопровождается, кроме того, рвотой, то диагноз повреждения печени делает практически несомненным. При наличии подобного рода симптомов показана немедленная пробная лапаротомия.
Больной, 24 лет, доставлен каретой скорой помощи 01.03.1937 г. в 15 часов 35 минут. Больная была сшиблена трамваем, получив удар в голову, после чего упала грудью на тротуар. На некоторое время упал в обморок; рвоты не было. Жалуется на головную боль, головокружение и боль во всем теле.
Объективно. Пациент хорошей еды. Сознание сохранено, кожа и слизистые бледные, имеются ссадины лица и две раны волосистой части головы. Пульс 96, удовлетворительного наполнения. Границы сердца в норме, тоны чистые. Болезненности при пальпации нижней половины грудной клетки не ощущается, перелома ребер нет. В легких выслушивается везикулярное дыхание. Живот слегка вздут, ограниченно участвует в акте дыхания. При пальпации ощущается болезненность на всем протяжении передней брюшной стенки с преимущественной локализацией в области печени. Перкуторно не отмечается ни притуплений в отлогих местах, ни участков тимпанита. Брюшная стенка в области правого подреберья умеренно напряжена. Мочеиспускание нормальное; в моче ничего патологического не обнаружено. Лейкоцитоз — 8400. Поставлен диагноз разрыва печени. От предложенной лапаротомии пациент отказался.
К вечеру того же дня состояние не улучшилось. Пульс 90, среднего наполнения. Боли в животе как самостоятельные, так и при пальпации, усиливались; напряжение брюшной стенки нерезко выражено.
Через 7 часов больная согласилась на операцию. При лапаротомии в брюшной полости обнаружено значительное количество жидкой крови, преимущественно в правой половине. Желудок, кишечник и селезенка не повреждены. На нижней поверхности печени, ближе к заднему краю, обнаружен разрыв размером около 5 см с выворотом разорванной печеночной ткани. Желчный пузырь без изменений. Кровотечение остановлено тампонадой, кровь удалена. Брюшную стенку зашивают наглухо с оставленными на месте разрыва тампонами. В дальнейшем осложнение плевритом. Пациент выздоровел.
Травматические изолированные разрывы желчного пузыря и в непеченочных желчных ходах встречаются очень редко. Повреждение этих органов происходит обычно при тяжелой травме (уличная травма, сдавление буферами и т. д.), при которой разрывается желчный пузырь. И. И. Сосновикв 1935 г. вопрос о разрывах желчного пузыря трактует
на основании 25 наблюдений (24 собраны в медицинской литературе и 1 собственное). В первые часы после травмы повреждение желчного пузыря выражается только общими симптомами, свойственными травмам живота в целом (шок, коллапс, острые боли в животе, рвота, перитонеальные симптомы). По литературным данным представлена некоторая специфика:
Если лапаротомия не произведена, то прогрессирующее учащение пульса, желтуха, отсутствие симптомов внутреннего кровотечения и гнойного перитонита могут заставить заподозрить разрыв желчного пузыря. Диагноз становится более вероятным, когда вследствие излияния желчи в брюшную полость наблюдаются прогрессирующее увеличение живота, появление притупления сознания в его правой половине, появление желчного пигмента в моче, ахолический стул, желтуха и сильное истощение на фоне потеря желчи. Подтвердить диагноз может парацентез живота с получением желчи (И.И. Сосновик).
Однако разрыв внепеченочных желчных путей может дать аналогичную картину, так что окончательно решает вопрос только лапаротомия.
Повреждение поджелудочной железы может быть с последующим кровоизлиянием в паренхиму железы или разрывом железы, продолжающимся до полного разделения на две части. Очень опасны разрывы железы с одновременным разрывом покрывающей ее брюшины. В таких случаях особенно быстро появляются жировые некрозы в клетчатке сальника и забрюшинной клетчатке, возникает перитонит. После травмы может развиться также острый некроз поджелудочной железы или позднее ее травматическая киста.
Наличие в анамнезе тяжелой травмы, шокового состояния, сильнейших болей в подложечной области, отдающих в спину, выраженной болезненной чувствительность к давлению в верхней части живота, грудное дыхание, рвота, учащение пульса — вот проводящие признаки, которые если и не всегда помогают поставить точный диагноз, то достаточны для производства срочной лапаротомии. В дальнейшем при поражении сосудов развивается картина внутрибрюшного кровотечения, иногда появляется выпот (раздражающее действие сока поджелудочной железы) и вздутие поперечно-ободочной кишки. Иногда достаточно рано удается прощупать опухоль вследствие скопления крови и секрета железы в сальниковой сумке. Опухоль может развиваться и через некоторое время, при вторичном разрыве капсулы, сохранившей свою целостность на момент травмы. Помимо опухоли, при рентгеноскопии можно обнаружить отклонение желудка и неподвижность левой половины диафрагмы. По данным А. Н. Зебольду, из 100 случаев разрыва поджелудочной железы правильный предварительный диагноз был поставлен только один раз, так как до сих пор отсутствует патогномоничный признак повреждения поджелудочной железы.
Если есть время на наблюдение, можно прибегают к лабораторным методам диагностики. Наиболее характерными признаками повреждения поджелудочной железы считаются повышение диастазы в моче и в крови (проба Вольгемута), затем гипергликемия и наличие сахара в моче. К сожалению, в некоторых случаях эти тесты бывают отрицательными.
Повреждение поджелудочной железы иногда можно увидеть даже на операционном столе, особенно при расположении разрыва на задней поверхности прилежащей к позвоночнику железы. Обнаруженные при лапаротомии участки жирового некроза с бесспорностью указывают на повреждение поджелудочной железы. Однако эти признаки не проявляются и развиваются не так быстро. В случаях с менее бурным развитием постепенно нарастающая опухоль в верхней половине живота указывает на образование адвентивной кисты и может быть диагностическим признаком при распознавании разрыва поджелудочной железы. В ряде случаев правильный диагноз удавалось поставить только на вскрытии.
Разрывы селезенки встречаются в практике неотложной хирургии не редко. За 2 года в больнице им. Ленина наблюдалось 6 разрывов селезенки на почве закрытой травмы. Разрывы селезенки чаще встречаются при патологическом переломе и увеличении его.
В местных по малярии районах подкожные разрывы селезенки встречаются особенно часто. Так, по данным Р. О. Эоляна, на 310 экстренных лапаротомий, произведенных за 22 мес (октябрь 1945 г. — август 1947 г.), в 10 случаях (3,2%) наблюдались разрывы селезенки, а в 8 случаях пострадавшие болели малярией. br /> Разрывы встречаются как на выпуклой, так и на вогнутой стороне селезенки и могут быть одиночными и множественными; возможно также полное разделение селезенки на две или несколько частей. В основе лежат явления раздражения брюшины и внутреннего кровотечения, левосторонняя локализация болей с возвратом их в левое плечо при травме в области нижнего отдела грудной клетки или верхнего отдела живота с левой стороны. признаков разрыва селезенки.
Больной, 48 лет, доставлен в клинику (больница им. Ленина) скорой помощью 14/IX 1938 г. В 21 час 13/IX получил ушиб левой половины грудной клетки при падении с мотоцикла. После падения больной проехал 3 км, управляя мотоциклом. Лишь ночью ему стало плохо из-за болей в левой половине грудной клетки, вызвали врача и отправили в клинику.
Состояние общее тяжелое. Цвет лица серовато-бледный, лицо похудело. Пульс 66, удовлетворительного наполнения. Температура в норме. На боковой поверхности левой половины грудной клетки и живота — большие ссадины. Пальпация грудной клетки безболезненна. Происходит отрыв акромиального конца ключицы. В левом легком сзади от средней линии приглушение перкуторного звука, ослабление дыхания. Живот не болезнен при пальпации, но несколько напряжен в верхней половине. В клинике была рвота. Больной не может самостоятельно мочиться. Катетеризация дала немного мочи нормального состава. После клизмы были газы. Гемоглобин — 56%.
Через 15 часов отмечается резкая болезненность в желудке, более заметна вздутие, наиболее резкая болезненность отмечается в селезенке. В левой половине живота притупление перкуторного тона, доходящее до нижнего края прямой мышцы. Максимальное артериальное давление — 80 мм. Пульс 86. Поставлен диагноз разрыва селезенки на основании признаков внутреннего кровотечения. Однако на лапаротомию больная согласилась не сразу, вследствие чего операцию задержали на 2 часа. При лапаротомии в брюшной полости обнаружено обильное количество крови, часть жидкая, часть свернулась. Обнаружен разрыв селезенки звездчатой формы. Селезенка удалена. Рана зашита наглухо. Кровь переливают. Пациент выздоровел.
On the forefront at a rupture of a spleen there are symptoms of intraperitoneal bleeding which should be looked for attentively at each damage of the left half of a thorax and stomach; in particular it is not necessary to neglect a blood analysis. In the given case the strong suspicion on a rupture of a spleen was caused, along with the other clinical phenomena, also low interest of hemoglobin.
Bleeding at a rupture of a spleen happens more plentiful, than bleeding at ruptures of a liver. Ruptures of a spleen can be followed by shock, but it must be kept in mind that shock is the main symptom of a bruise of a stomach in general, but not a rupture of a spleen. Vomiting is not characteristic of ruptures of a spleen. The local phenomena from a stomach at a rupture of a spleen consist in increase in splenic dullness that is explained by accumulation of blood clots around a spleen and in emergence of dullness in left lumbar, in left lateral and left ileal areas.
According to B. S. Rozanov, at accumulation of blood in the left half of a stomach at injury of a spleen patients often lie on the left side with the hips which are drawn in to a stomach. In attempt to turn the patient for survey on a back or on other side it immediately, sometimes with fulminant speed, turns over and adopts the former provision, complaining of sharp pains and impossibility to lie in other situation. At a similar symptom ("vanka-vstank") the diagnosis of a rupture of a spleen was always confirmed on operation (B. S. Rozanov).
However the listed general and local symptoms are inherent to damages and wounds of other abdominal organs therefore some authors consider that it is impossible to establish the diagnosis of a rupture of a spleen in general, and at best it is probable. It is impossible to agree with it. It is necessary only during the first hours after an injury attentively to watch the patient and at the accruing phenomena immediately to operate. A rational way of research of the patient is Veynert's reception. At this way, at the left, in depth at a backbone, resistance, like an elastic pillow, extremely painful whereas on the right the hand of the surgeon can make at the same time deep palpation is probed, without meeting obstacles.
At a rupture of a spleen together with a capsule signs of the general anemia and signs of accumulation of blood in an abdominal cavity appear in the first hours. In certain cases, on the contrary, initial effects of a bruise of a stomach rather quickly pass, but after a while, estimated in the days, in the weeks and even in the months, sudden symptoms of acute intraperitoneal bleeding appear suddenly. This repeated bleeding at stomach injuries in a spleen occurs owing to formation of her initial subcapsular hematoma which, gradually increasing, causes a sudden rupture of a capsule and plentiful bleeding from the existing subcapsular gaps.
I. S. L supervision and p to and N is typical and.
Sick 6/XI 1932 g was sshiblen the car. The hurt wound of the right superciliary area is found. It is immediately brought to clinic where to it preprocessing was made. In the next few days rough suppuration of a wound; seams are removed, edges of a wound are opened. 11/XI (for the 5th day) the patient got out of a bed and suddenly felt a sharp abdominal pain, it is more at the left.
Объективно. Sharp pallor. The stomach is intense and painful at a palpation in an upper half at the left. A diffuse symptom of Shchetkin — Blyumberg. Dryness of language and thirst. Pulse 90. Hemoglobin — 52%. Erythrocytes —
970 000. In an hour hemoglobin — 46%. With the diagnosis the late rupture of a spleen of the patient is urgently operated. In an abdominal cavity there is a lot of blood. The spleen is increased (about the child's head) at the expense of a big subkapsulyarny hematoma. Big rupture of an internal surface. The spleen is removed. The postoperative current was complicated by pleurisy. It is written out in a good shape.
Similar cases of late "double-stage" ruptures of a spleen are described by many authors (M. S. Arkhangelskaya - Levina, M. A. Sarkisov, etc.).
Establishment of the diagnosis of a rupture of a spleen is helped by roentgenoscopy at which increase in a shadow of a spleen owing to adjournment of blood clots around it can be revealed.
The rupture of kidneys occurs, mainly, owing to direct injuries of renal area, is more rare at indirect injuries (body bruises when falling, falling from height on legs, a thorax prelum, sudden reduction of muscles of an abdominal wall). Distinguish ruptures only of a renal parenchyma with formation of a subcapsular hematoma and ruptures of a parenchyma and a capsule of body. In both cases damages of cups and a pelvis, a separation of an ureter, separate or all vessels, a rupture of body are possible. Also full crush of a kidney meets.
The main symptoms of injury of a kidney are shock, pains, hematomas in renal area. However shock can be absent. Pain can immediately develop, or it arises later, in several hours. Also the pain of kolikoobrazny character depending on passing of clots on an ureter is sometimes observed. Bleeding in a circle of kidneys leads to formation of a retroperitoneal hematoma which has at palpation limited morbidity, a painful muscle tension of lumbar area and more or less explicit swelling in the field of injuries of a kidney. At a simultaneous rupture of a peritoneum there is intraperitoneal bleeding to the signs described above. The most indicative symptom is the hamaturia which intensity fluctuates from microscopic impurity of blood in urine before clear coloring of the last in red color. The hamaturia can be so intensive that with urine clots are allocated. The hamaturia can be absent when the rupture of a renal parenchyma has superficial character and also when there was a separation of all vessels, either an ureter separation, or an excess of an ureter and obstruction by its clot. At injury of a kidney with preservation of an integrity of a capsule blood to urine can be added in the form of worm-shaped clots which are formed when passing blood through an ureter.
At hypodermic injury of kidneys the hamaturia meets approximately in 75% of cases and keeps usually about 7 — 10 days. In addition to bruise in lumbar area, on the party of an injury still ecchymomas in the field of a scrotum can be observed because hemorrhage from pararenal cellulose extends down vasa spermatica. At a pararenal hematoma also bent position of the corresponding hip owing to morbidity of m. psoas at extension of an extremity was noted. These tsistoskopiya in fresh cases can install lack of release of urine at an ureter separation on the damaged side or define the damaged party at the phenomena of an unsharp hamaturia. X-ray inspection gives the valuable data sometimes.
The closed injuries of a bladder (gaps it) most often accompany basin changes, injuries of the lower half of a stomach. Such damages arise mostly at the filled bubble (often at drunk). Excessive overflow and weakening of a bubble (for example contribute to a rupture of a bubble of an ulcer, an inflammation and a tumor of its walls, and also, at diseases and injuries of a spinal cord). At an intraperitoneal rupture of a bubble urine and blood stream in an abdominal cavity. Despite strong desires, urine is not allocated or emitted in the form of the drops painted by blood. At catheterization the bubble is found empty. In the lower parts of a stomach obtusion, pains, tension of an abdominal wall is defined. The gap is quite often accompanied by shock. At big ruptures of a bubble there are phenomena of acute intraperitoneal bleeding, anemia, a collapse, the frequent weakened pulse, etc. If bleeding is small, the condition of the patient improves a little, but the peritonitis phenomena, and also uraemias (vomiting, spasms, nonsense, a coma) soon develop, and the patient perishes.
Extra peritoneal ruptures of a bubble give in to recognition more difficultly. They cause an uric infiltration of paravesical cellulose and cellulose of pelvic bodies, a crotch and the lower part of a stomach. The main signs are:pains in the lower part of a stomach, frequent desires to an urination and impossibility to urinate, a swelling and hemorrhage in the field of paravesical space, pain at research of a bottom of a bubble through a rectum. At catheterization a small amount of bloody urine is allocated; especially strong impurity of blood, even in the form of clots, the last portion of urine contains.
In view of big danger of not recognizable ruptures of the bladder it is the best of all at suspicion on a gap to use active diagnosis in the form of catheterization and filling of a bubble sterile liquid.
At intraperitoneal ruptures of a bubble the catheter or did not possible to receive urine at all, or it is possible to receive a small amount of bloody urine. If the catheter passed through a rupture of a bubble in an abdominal cavity, then the slow stream emits the urine which streamed in an abdominal cavity mixed with blood and inflammatory peritoneal exudate; the end of a catheter can even be probed under an abdominal wall. If to try to fill a bubble with sterile solution, then liquid at an intraperitoneal gap remains in an abdominal cavity, and at extra peritoneal — in paravesical cellulose, without following through the catheter entered into a bubble back.
Other diagnostic reception consists in filling of a bubble air with the subsequent X-ray analysis. At an intraperitoneal rupture of a bubble in a peritoneal cavity it is possible to find the moving air bubbles. At an extra peritoneal gap air is defined in paravesical cellulose; in the absence of a gap air remains in a bubble. After administration of air in a bubble at an extra peritoneal gap it is also possible to determine hypodermic emphysema in the field of a pubis, on a crotch or in a pararectal fat at palpation by a finger through a rectum (details see above).
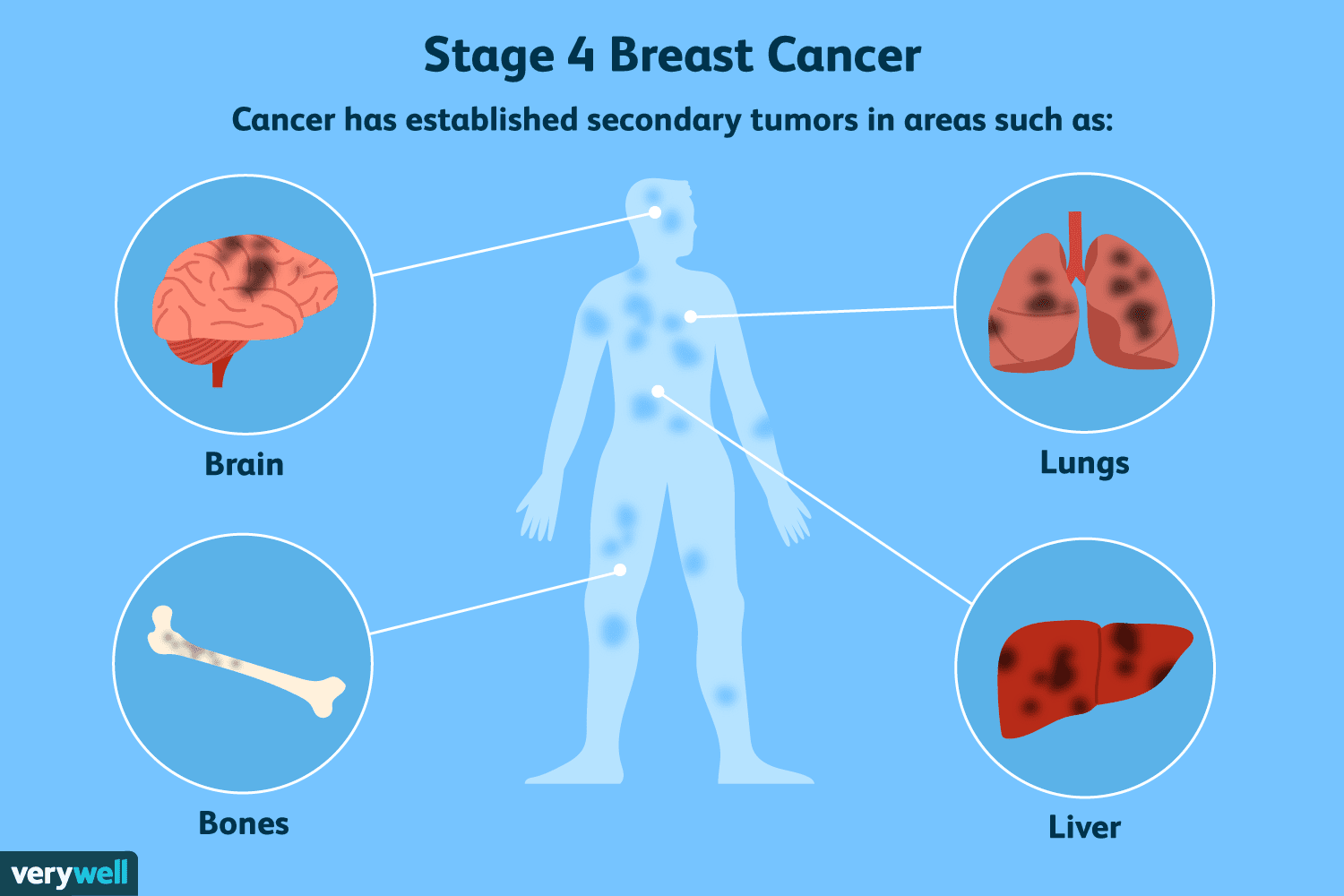 Обзор рака молочной железы 4 стадии
Обзор рака молочной железы 4 стадии
 Что такое тромбоцитопения?
Что такое тромбоцитопения?
 Какие упражнения для брюшного пресса самые лучшие?
Какие упражнения для брюшного пресса самые лучшие?
 Как остановить кровь в моче?
Как остановить кровь в моче?
 Передача SARS-CoV-2 от матери ребенку во время беременности возможна, но редко,
Передача SARS-CoV-2 от матери ребенку во время беременности возможна, но редко,
 Ограничения COVID-19 привели к 86-процентному снижению числа норовирусных инфекций в США,
Ограничения COVID-19 привели к 86-процентному снижению числа норовирусных инфекций в США,
 Диета планетарного здоровья:полезна для нашего кишечника?
В недавнем сводном отчете The Lancet группа исследователей со всего мира предложила новую диету, которую они назвали «диетой планетарного здоровья». Хотя отчет довольно объемный, концепции довольно я
Диета планетарного здоровья:полезна для нашего кишечника?
В недавнем сводном отчете The Lancet группа исследователей со всего мира предложила новую диету, которую они назвали «диетой планетарного здоровья». Хотя отчет довольно объемный, концепции довольно я
 Симптомы язвенной болезни
Пептические язвы — это открытые раны, обнаруживаемые либо в желудке (язвы желудка), либо в верхней части тонкой кишки, также известные как двенадцатиперстная кишка (дуоденальные язвы). Пептические язв
Симптомы язвенной болезни
Пептические язвы — это открытые раны, обнаруживаемые либо в желудке (язвы желудка), либо в верхней части тонкой кишки, также известные как двенадцатиперстная кишка (дуоденальные язвы). Пептические язв
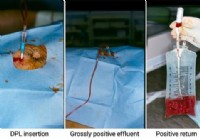 Как выполняется перитонеальный лаваж?
Что такое перитонеальный лаваж? Диагностический перитонеальный лаваж применяют у нестабильных больных, перенесших тяжелую физическую травму. Перитонеальный лаваж — это прикроватная процедура для
Как выполняется перитонеальный лаваж?
Что такое перитонеальный лаваж? Диагностический перитонеальный лаваж применяют у нестабильных больных, перенесших тяжелую физическую травму. Перитонеальный лаваж — это прикроватная процедура для