 Le coronavirus se transmet-il par les selles ?
Le coronavirus se transmet-il par les selles ?
 Nouvel outil pour déchiffrer le microbiome intestinal
Nouvel outil pour déchiffrer le microbiome intestinal
 Le microbiome vaginal peut avoir un impact sur l'efficacité du traitement de prévention du VIH
Le microbiome vaginal peut avoir un impact sur l'efficacité du traitement de prévention du VIH
 Le microbiome intestinal change avec la cuisson des aliments végétaux,
Le microbiome intestinal change avec la cuisson des aliments végétaux,
 Les aliments crus pour animaux de compagnie représentent un risque pour les humains et les animaux
Les aliments crus pour animaux de compagnie représentent un risque pour les humains et les animaux
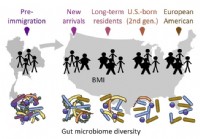 La migration affecte le microbiote intestinal qui à son tour affecte la santé
La migration affecte le microbiote intestinal qui à son tour affecte la santé
 L'acide glycyrrhizique comme candidat médicament pour COVID-19
Les thérapies pour contrer les dommages causés par le coronavirus 2 du syndrome respiratoire aigu sévère (SRAS-CoV-2) ont été rares, malgré les efforts pour découvrir de nouveaux médicaments et réutil
L'acide glycyrrhizique comme candidat médicament pour COVID-19
Les thérapies pour contrer les dommages causés par le coronavirus 2 du syndrome respiratoire aigu sévère (SRAS-CoV-2) ont été rares, malgré les efforts pour découvrir de nouveaux médicaments et réutil
 Nouveau modèle de transplantation de microbiome vaginal
La vaginose bactérienne est une maladie affectant des milliers de femmes dans le monde, et est associé non seulement à des symptômes vaginaux, mais aussi à des complications liées à la grossesse, nota
Nouveau modèle de transplantation de microbiome vaginal
La vaginose bactérienne est une maladie affectant des milliers de femmes dans le monde, et est associé non seulement à des symptômes vaginaux, mais aussi à des complications liées à la grossesse, nota
 L'utilisation d'antibiotiques à long terme chez les prématurés favorise les bactéries intestinales résistantes aux médicaments
Les nourrissons très prématurés sont souvent malades et nécessitent un traitement antibiotique pour sauver leur vie. Cependant, lorsque cette forme de thérapie dure 20 mois ou plus, il peut affecter l
L'utilisation d'antibiotiques à long terme chez les prématurés favorise les bactéries intestinales résistantes aux médicaments
Les nourrissons très prématurés sont souvent malades et nécessitent un traitement antibiotique pour sauver leur vie. Cependant, lorsque cette forme de thérapie dure 20 mois ou plus, il peut affecter l